偏头痛患者脑白质高信号与右向左分流相关性的福建地区单中心研究
林 攀, 姜明静, 陈园琴, 黄志珍, 卢珍友, 吴洪毅, 何祥盛, 陈 星
偏头痛是临床常见的原发性头痛类型,也是一种常见的慢性神经血管性疾病,表现为反复发作、一侧或双侧搏动性的剧烈头痛,多发生于偏侧头部,可合并自主神经系统功能障碍如恶心、呕吐、畏光和畏声等症状[1]。偏头痛还可能导致认知障碍、脑白质病变,甚至引起脑梗死等,严重危害人类健康[2]。既往认为,偏头痛一般无影像学的脑结构异常,但随着影像技术的发展,偏头痛的脑白质病变逐渐被认识和重视。偏头痛患者的脑白质病变在影像学上通常表现为核磁共振Flair序列脑白质高信号(white matter hyperintensities,WMHs),但其发生机制仍未明确。近几年,国内外的研究发现,右向左分流(right-to-left shunt,RLS)与偏头痛之间存在联系,RLS可能是偏头痛新的致病机制,甚至还可能增加脑白质病变的风险。本研究以中国南方福建地区的偏头痛患者为研究对象,进行头颅MRI检查明确有无WMHs并分析病变的程度,使用经颅多普勒超声(transcranial doppler,TCD)发泡试验诊断RLS,统计偏头痛患者中RLS的阳性率及分布情况,再进一步分析WMHs与RLS之间的联系,研究情况汇报如下。
1 对象与方法
1.1 研究对象 本研究获得医院伦理委员会批准,所有入组对象均签署知情同意书。入选2017年7月至2019年6月,连续在福建省龙岩市第二医院神经内科就诊并确诊为偏头痛的106例患者为研究对象。纳入标准:①所有研究对象必须是由从事神经内科专业的临床医师根据国际头痛协会制定的国际头痛分类第三版beta版(ICHD-Ⅲ beta)[3]确诊为偏头痛的患者;②年龄18~50岁;③同意并签署知情同意书。排除标准:①继发性头痛及偏头痛以外的其他原发性头痛;②具有明确脑血管病高危因素的患者,包括:高血压病、糖尿病、高脂血症、长期大量吸烟、高同型半胱氨酸血症等;③磁共振检查禁忌者;④有明确病因的脑白质损伤,如一氧化碳中毒、缺氧性脑病、免疫性白质脱髓鞘、低血糖等导致脑白质异常表现;⑤认知功能损害明显,以及特殊的白质脑病如CADASIL等情况;⑥超声证实存在严重动脉粥样硬化导致颅内外大血管狭窄及闭塞的患者;⑦无法进行标准TCD发泡试验的各种因素,包括:颞窗穿透不良,各种原因不能完成合格的Valsalva动作等情况;⑧拒绝签署知情同意书的患者。
1.2 资料及方法 入选的偏头痛患者共106例,其中,先兆偏头痛11例,无先兆偏头痛95例。研究对象的基本资料如下:男性31例,女性75例,平均年龄(33.95±9.87)岁,病程(68±32) m,发作频率(1.9±1.5)次/m,VAS评分(7.2±0.8)分,MoCA评分(27.3±0.9)分。
以上研究对象均进行头颅MRI检查,收集影像学资料(详见1.3);行TCD发泡试验检查,进行RLS的诊断和分级(详见1.4)。
1.3 头颅MRI检查 研究对象的头颅MRI检查均由西门子3.0T磁共振成像设备完成,检查序列包括T1加权序列、T2加权序列、DWI序列、FLAIR序列。头颅MRI检查结果由1名磁共振诊断医师和1名神经内科副主任医师共同完成。收集所有入选偏头痛患者影像学资料,按有无存在WMHs分为两组。存在WMHs的病例采用Fazekas量表[4](0~6分)对WMHs进行评分,分数是根据以下脑室旁和深部白质信号两部分相加所得。脑室旁高信号:①0分:无病变;②1分:帽状或者铅笔样薄层病变;③2分:病变呈光滑的晕圈;④3分:不规则的脑室旁高信号,延伸到深部白质。深部白质信号:①0分:无病变;②1分:点状病变;③2分:病变开始融合;④3分:病变大面积融合。偏头痛合并WMHs典型病例的MRI示例如图1。
1.4 TCD发泡试验的操作 设备为安装有“XL2智慧型发泡试验软件”的德力凯EMS-9PB经颅多普勒超声仪,操作员由1名经验丰富的TCD技术员和1名经专业培训并熟练操作的护士组成。操作流程:①监测左侧大脑中动脉(LMCA),设置为双深度模式(取样容积10,深度差12),选取深度在48~52/60~64 mm;②Valsalva动作方案采用“LP吹气法”[5],对压力计吹气40 mmHg并坚持10 s(见图2);③患者取仰卧位,留置右侧肘静脉通路并接三通阀,三通阀分别接两支10 ml注射器,其中一支装有9 ml生理盐水+1 ml清洁空气并回抽一滴患者的血液[6],然后两支注射器来回推注20次,制作成混血激活生理盐水(ASb);④单通道监测模式,将ASb“弹丸”式全部注射,系统自动记录推注后25 s内的血流及栓子信号情况;⑤间隔2 min;⑥再次进入监测记录模式,再次推注混血激活盐水,嘱患者在推注后5 s做上述“LP吹气法”Valsalva动作,系统自动记录推泡25 s内的血流及栓子信号情况;⑦间隔2 min,重复步骤⑥一次;⑧右向左分流的发泡试验分级诊断依据读取吉林大学第一医院邢英琦等提出的5级分级法[7]预写入诊断系统(见表1),操作完毕后读取First HITS(推泡后第一个微泡出现的时间)、25 s/Total HITS(监测时间窗内的栓子数)、分流等级等诊断数据,录入统计(见图3)。
1.5 统计学分析 采用SPSS20.0统计学软件进行统计分析。计量资料用t检验,计数资料采用χ2检验。所有数据均为双侧检验,P<0.05认为有统计学意义。
2 结 果
2.1 RLS阳性率分布情况 研究对象根据头颅MRI检查分为脑白质高信号组(记为“WMHs+”)和无脑白质高信号组(记为“WMHs-”)。106例偏头痛患者中,“WMHs+”组33例,阳性检出率为31.1%。在这33例“WMHs+”组中,Fazekas量表得分低于2分的达30例(90.9%)。TCD发泡试验发现,研究对象的RLS总阳性率为48.1%(51/106),各分流级别分布情况为:Ⅰ级分流27例(25.5%),Ⅱ级分流4例(3.8%),Ⅲ级分流6例(5.6%),Ⅳ级分流14例(13.2%)。“WMHs+”组中,Ⅰ级分流5例,Ⅱ级分流1例,Ⅲ级分流3例,Ⅳ级分流10例;“WMHs-”组中,Ⅰ级分流22例,Ⅱ级分流3例,Ⅲ级分流3例,Ⅳ级分流4例。以上率的分布情况见图4。
2.2 统计学分析 为了方便比较,我们把RLS的分流等级做两种归类方案:①方案一:按是否分流分为“发泡阳性”组和“发泡阴性”组;②方案二:分为“大量分流”和“非大量分流”两种类型,即Ⅲ级分流和Ⅳ级分流归为“大量分流”,把无分流、Ⅰ级分流和Ⅱ级分流合并为“非大量分流”。研究结果发现,“WMHs+”组和“WMHs-”组相比较,两组发泡试验总体阳性率没有统计学差异(P>0.05,χ2=1.719),但“WMHs+”组的大量分流率显著高于“WMHs-”组,具有统计学意义(P<0.01,χ2=13.188)(见图5)。
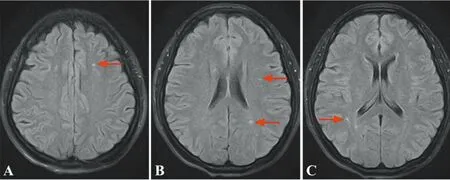
A~C:头颅MRI的Flair序列可见脑室旁、脑白质异常高信号征,Fazekas量表:2分

表1 右向左分流的发泡试验5级分级法

A:患者对着接有吹气筒的表式压力计吹气;B:吹气力度需达到40 mmHg(红色箭头)并维持10 s以上
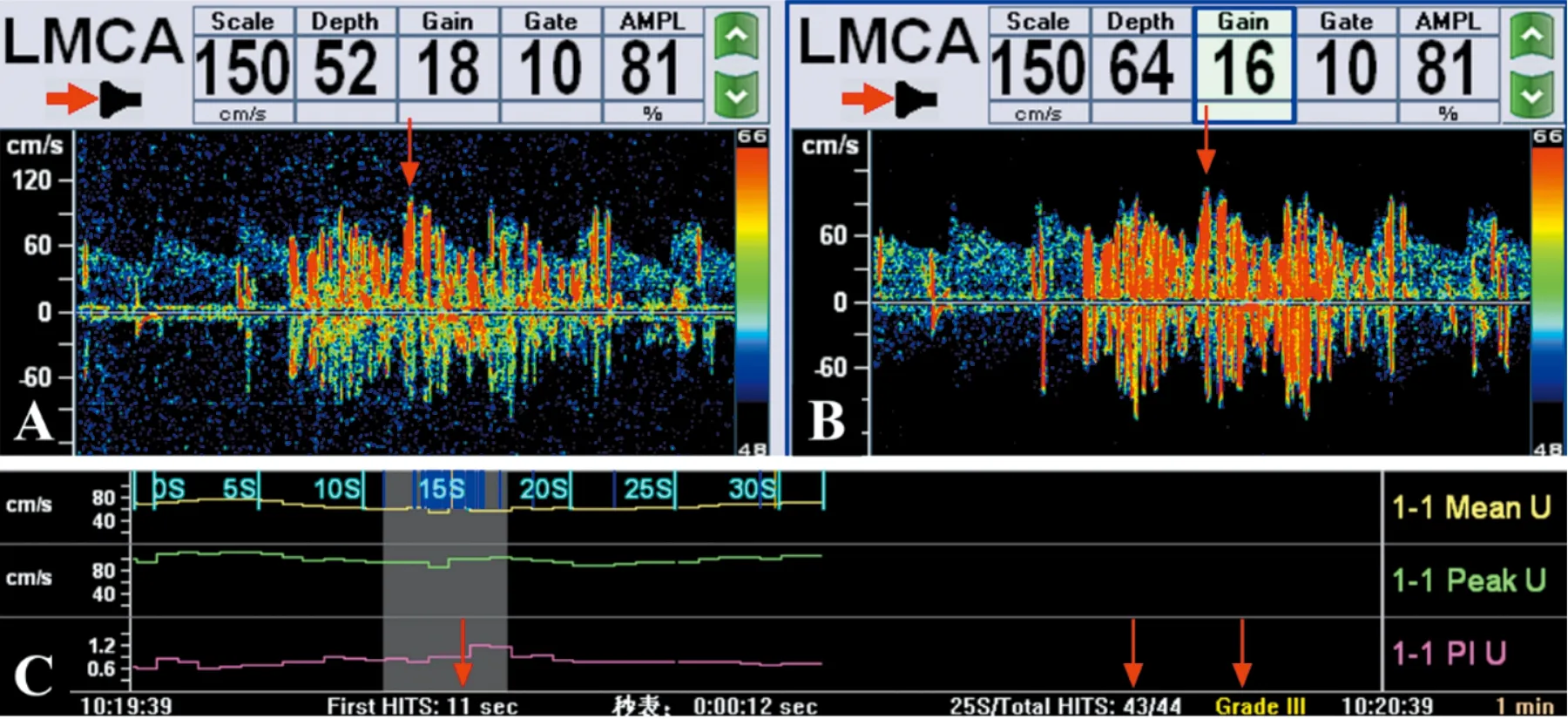
A、B:单通道监护左侧大脑中动脉见大量微泡信号(红色箭头);C:诊断读数包括First HITS、25 s/Total HITS和系统自动诊断分级结论(红色箭头),图例判定为RLS-Ⅲ级分流
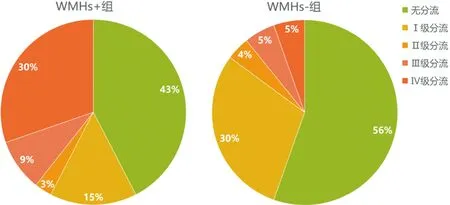
注:“WMHs+”代表偏头痛合并脑白质高信号,“WMHs-”代表偏头痛无脑白质高信号
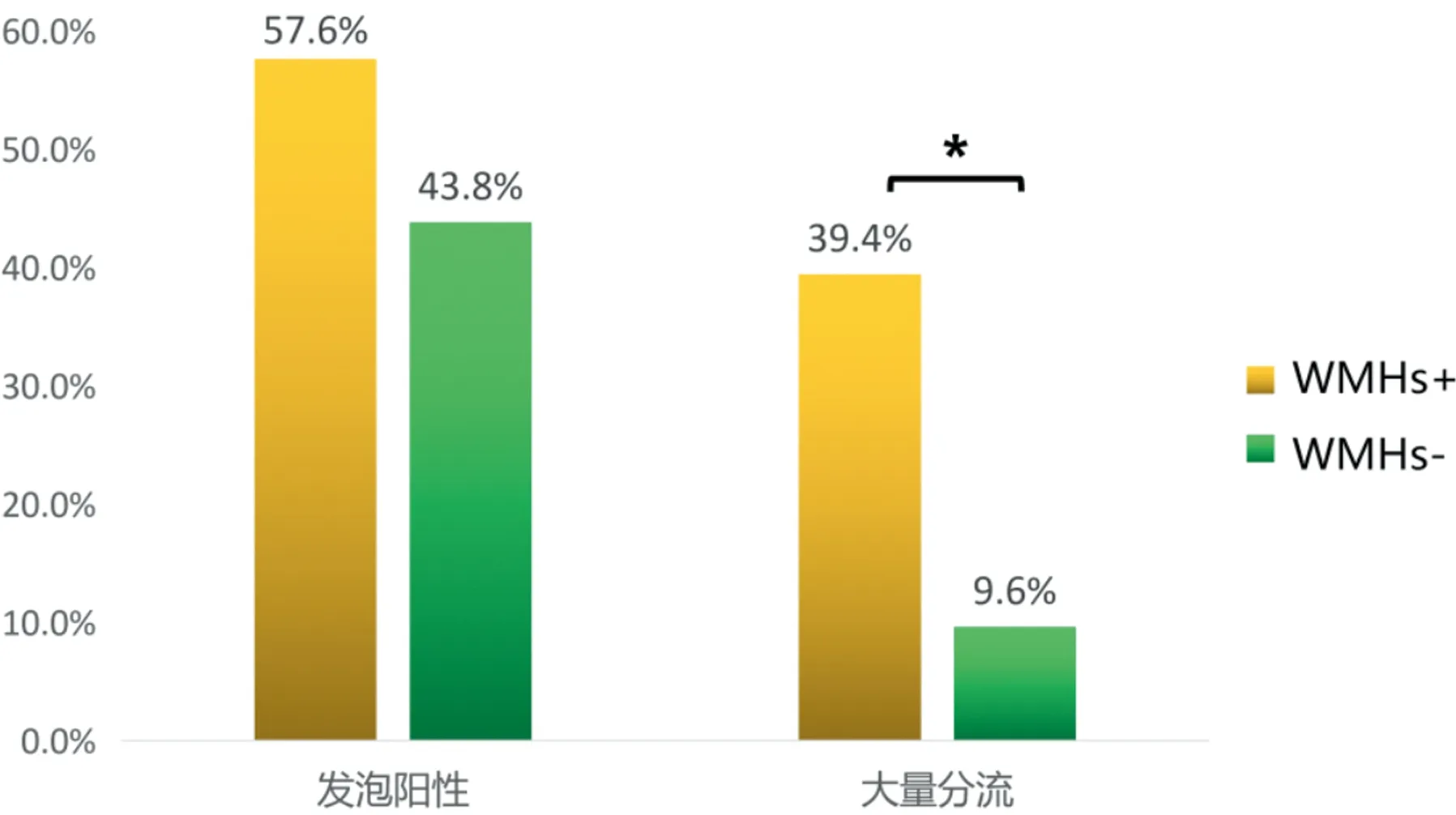
“WMHs+”组和“WMHs-”组相比较,两组发泡试验总体阳性率没有统计学差异,但“WMHs+”组的大量分流率显著高于“WMHs-”组,具有统计学意义,*P<0.01
3 讨 论
Valentine等[8]在1980年首次描述了CT所见的脑白质异常,随着影像技术发展,脑白质病变(cerebral white matter lesion,WML)成为了常见的影像学术语,在CT和MR报告上频繁出现。MRI的Flair序列对WML的检测非常敏感,通常表现为脑室旁、脑深部白质区域的脑白质高信号征(WMHs)。WMHs通常见于健康的中老年人或是动脉粥样硬化的患者,且WMHs的发生率会随着年龄的增加而增多[9]。多数学者认为其形成原因是脑部的缺血性损伤。从解剖学上分析,支配大脑深部白质的深穿支动脉为终末动脉,很少甚至完全没有侧支循环,使脑白质对缺血易感,导致WMHs容易发生在中老年人、动脉粥样硬化的患者。然而,我们在临床工作中观察到,WMHs也可以出现在部分年轻人,特别是偏头痛的患者。这些年轻的偏头痛患者不具备吸烟、高血压、糖尿病等脑血管病高危因素,颈部血管彩超和TCD常规检查无异常,也没有中毒、遗传代谢疾病以及其他导致脑白质病变的病因。是何种发病机制导致这些年轻的偏头痛患者WMHs的发生?国内多中心研究发现,偏头痛与右向左分流(RLS)有关,尤其与大量分流的RLS密切相关,建议对偏头痛患者进行RLS的检测[10]。我们参与了这项多中心研究试验,对偏头痛患者常态化进行TCD发泡试验检查,发现偏头痛合并WMHs的患者发泡试验往往呈现为阳性,甚至经常出现雨帘级大量分流的病例。从这些现象我们观察到偏头痛患者的WMHs和RLS可能存在联系,查阅文献,日本的一项单中心研究已证实了日本偏头痛患者RLS和WML存在关联[11]。为此,我们设计了这项研究,旨在了解进一步探索偏头痛的病理生理机制,为将来偏头痛的评估和治疗方案提供一些理由和根据。
本研究经过严格的入组标准筛选后发现,WMHs在福建地区偏头痛人群中检出率为31.1%,与文献报道的数据接近[12,13]。也就是说,每3例确诊为偏头痛的患者中就有1例可能存在WMHs。偏头痛患者发生WMHs的风险是非偏头痛人群的4倍[14]。经影像学分析和Fazekas量表评估,本研究中偏头痛患者的WMHs病变程度普遍较轻,Fazekas量表多在2分以内。国内外的研究结果指出,偏头痛的脑白质损害程度与偏头痛的病程、先兆症状、发作频率、头痛严重程度及持续时间等因素有关[14,15],上述疾病特征决定了脑缺血损伤的频率和程度。基于以上理论依据,本研究入组的对象多数病程不长(病程均值在6 y左右)、发作频率不高(发作频率每月2次左右),可以解释Fazekas量表普遍得分低的现象。
RLS是指体循环和肺循环之间存在潜在的异常通道,病因最主要是卵圆孔未闭(patent foramen ovale,PFO),约占所有RLS的95%[16]。经食管超声心动图(echocardiography,TEE)被认为是诊断PFO的“金标准”,在RLS的诊断扮演不可或缺的重要角色,但TEE作为侵入性检查,不易为患者接受。TCD是可以检测RLS的诊断工具,其主要原理是:当使用TCD设备监测脑血流的时候,通过从受检者的肘静脉注射含有微泡的生理盐水,若受检者存在右向左分流,就可在规定时间内探及气栓(微泡)信号[16]。TCD发泡试验与TEE相比,有很高的敏感性和特异性,还具有无创、经济、便捷、可重复等优势,还能发现较为少见的心外型RLS如肺动静脉瘘(pulmonary arteriovenous fistula,PAVF)[17],适合作为检测RLS的首选筛查手段[18]。本研究采用TCD发泡试验诊断RLS并对其进行分级,可靠性好。研究结果提示,偏头痛患者的RLS总体阳性率达到了48.1%,显著高于正常人(正常人RLS阳性率28.7%),再次证实了偏头痛与RLS有关[19]。
关于WMHs和RLS二者的关系,我们采用了两种方案进行比较。“方案一”是单纯比较WMHs和RLS二者的阳性率,无统计学意义,未能证实二者的关联,原因考虑主要是:(1)样本量不足,且存在较多不可预测的混杂偏倚;(2)无健康对照组,不能说明WMHs的发生是否为年龄自然老化所致还是偏头痛导致;(3)量化分层不足,例如RLS的分级诊断,目前普遍认为小量分流与偏头痛无相关性[20],临床意义不大。因此,“方案二”在“方案一”的基础上进行改良,将RLS的诊断分级进行归类,分为“大量分流”和“非大量分流”两种类型。研究结果发现,“WMHs+”组的大量分流率显著高于“WMHs-”组,说明了大量分流的RLS可能是导致偏头痛患者WMHs的始动因素。综上,可以认为WMHs和RLS是存在关联的,特别是大量分流的RLS应引起临床的重视。RLS引起偏头痛发作,直接或间接作用在脑血管导致脑缺血,从而逐渐出现WMHs,推测主要是如下几种机制:(1)肺循环内的一些血管活性物质,如5-羟色胺、内皮素或小栓子通过异常通道如PFO直接到达体循环,作用在脑血管,引起偏头痛发作;(2)反常的空气栓子通过PFO,诱发脑电活动,导致偏头痛发作;(3)PFO一定程度上会引起短暂的局部动脉供血区低灌注,引起皮质扩布抑制(cortical spreading depression,CSD),诱发偏头痛先兆发作[21]。
本研究对偏头痛患者WMHs和RLS进行了初步的探索,发现大量分流的RLS会增加偏头痛患者WMHs发生的风险,但仍有研究设计的不足。不论是偏头痛本身,还是WMHs,都有错综复杂的病因和影响因素,需要有大样本的、多中心的病例对照研究进一步观察和证实,进行多因素统计学分析。另外,健康人群中发现大量RLS,是否同样也会增加WMHs的风险,是否需要干预?关闭卵圆孔能否减少WMHs的发生?这些问题都尚待解决。目前,邢英琦教授牵头的“中国偏头痛患者右向左分流与脑白质病变相关性的多中心研究(CAMBRAIN研究)”正在进行,通过多中心大样本量研究,深入探讨右向左分流、偏头痛和脑白质病变的关系。期待多中心的研究成果发布,并解决本研究留下了几个问题,为偏头痛患者的预防及治疗提供更为有力的依据。

