持续无创通气预防急性呼吸窘迫综合征患者气管插管时的低氧血症
农凌波 杨淳 张容 梁微波 余裕恒 陈荣昌
广州医科大学附属第一医院,广州呼吸健康研究院(广州510120)
急性呼吸窘迫综合征(acute respiratory distress syndrome,ARDS)是由肺内和(或)肺外原因引起的,以顽固性低氧血症为特征的临床综合征[1]。气管插管是ARDS患者抢救的主要手段,最常见的并发症是低氧血症[2-3]。近年来,无创通气(NIV)已广泛应用于急性呼吸衰竭患者的治疗[4-5],笔者既往的研究发现NIV辅助气管插管可以预防低氧血症发生[6],但是并非所有患者均能够从中获益,该技术对ARDS患者的效果值得进一步评估。因此,本研究在上述基础上对ARDS患者做亚组分析,旨在探讨持续NIV支持是否能够预防ARDS患者气管插管过程中低氧血症的发生。
1 资料与方法
1.1 临床资料这是一个单中心、前瞻性随机对照研究[6]中ARDS患者的亚组分析。该研究纳入2015年6月至2017年6月在广州医科大学附属第一医院重症医学科(ICU)内气管插管的患者。纳入标准:充足的氧疗后脉搏血氧饱和度(SpO2)仍<88%和呼吸频率>36/min,吸氧浓度(FiO2)>60%,意识障碍,或大量呼吸道分泌物。排除标准是年龄<18岁,怀孕,严重凝血病,心脏停止、球囊面罩通气或存在NIV 禁忌证的。共有106例患者入选上述研究,将亚组中诊断为ARDS的患者作为研究对象。入选患者分两组:采用传统纤支镜经鼻气管插管的患者为对照组,采用NIV辅助纤支镜经鼻气管插管的患者为NIV组。ARDS 诊断标准参照2012年柏林定义[1]。本研究方案经过广州医科大学附属第一医院伦理委员会批准(No.2015[24]),取得患者或家属的知情同意,并签署知情同意书。
1.2 方法
1.2.1 记录临床指标一般临床指标,SpO2,急性生理学和慢性健康状况评分Ⅱ(APACHE Ⅱ)。
1.2.2 治疗方法入组前,患者接受10~15 L/min氧气面罩或FiO2为60%~100%的NIV治疗,目标维持SpO2>90%。入组后,两组患者均进行至少3分钟预氧合以保证插管前SpO2>90%。对照组患者采用球囊面罩(BVM)通气(氧流量15 L/min),呼气末正压(PEEP)5 cmH2O 进行预氧合。预氧合后,对照组患者采用传统的纤支镜经鼻气管插管方式,气管插管期间使用鼻氧管给氧(氧流量15 L/min)。NIV组患者采用无创呼吸机面罩通气进行预氧合,呼吸机设置:同步/时间模式,f20次/min,吸气正压12~20 cmH2O(目标潮气量7~10 mL/kg),呼气压力5 cmH2O,FiO2100%。预氧合完成后,NIV组患者在插管时不需要取下无创通气面罩,操作者将气管插管在纤支镜引导下从无创通气面罩上的插管孔进入进行经鼻插管,插管成功后将面罩从气管插管末端取出。NIV组在气管插管期间保证持续NIV辅助,参数设置见上。两组患者插管成功后连接有创呼吸机通气。
1.2.3 预后指标插管期间最低SpO2值、气管插管相关并发症、机械通气持续时间、28 d 生存率、ICU病死率。
1.3 统计学方法采用SPSS 19.0 统计软件。计量资料以均数±标准差表示,组间比较采用独立样本t检验;计数资料以例(%)表示,组间比较采用χ2检验。P<0.05为差异有统计学意义。
2 结果
2.1 患者基线资料本亚组分析共纳入33例ARDS患者,其中对照组17例,NIV组16例,基线资料见表1。两组患者在年龄、性别、身高、体重、合并其他诊断、氧合指数、APACHEⅡ评分等基线数据差异均无统计学意义(均P>0.05)。两组患者插管的原因均为肺炎引起的ARDS。对照组5例患者(29.4%)和NIV组8例患者(50.0%)在入组前已经接受了NIV治疗(P=0.226)。

表1 ARDS患者的基线特征Tab.1 ARDS patients characteristics at baseline例(%)
2.2 两组患者气管插管过程中PaO2和SpO2 变化两组患者PaO2、SpO2的变化见表2。两组患者的基线PaO2、SpO2相似。预氧合后NIV组PaO2、SpO2均显著高于对照组。NIV组和对照组PaO2分别为(80.5±39.1)、(93.2±68.8)mmHg(P=0.032);SpO2分别为(96.8±4.0)%、(90.4±9.2)%(P=0.015)。气管插管时NIV组最低SpO2显著高于对照组[(90.3±9.0)%vs.(74.4±12.9)%,P<0.001]。两组患者插管后1、30 min的PaO2和SpO2差异均无统计学意义。
2.3 气管插管相关并发症及预后气管插管相关并发症及预后见表3。两组患者并发症发生率差异无统计学意义。无心动过缓、心跳骤停、气胸、误入食道及反流发生。两组机械通气时间、28 d 生存率、ICU病死率差异无统计学意义。
3 讨论
ARDS表现为肺源性肺水肿,通气血流比例严重失调,气管插管时容易发生低氧血症。为了避免低氧血症的发生,首先,要在气管插管前做好预氧合。其次,在气管插管过程中提供有效的呼吸支持。本研究首次将NIV 应用于ARDS患者气管插管的辅助治疗中,显著提高了预氧合效果和有效预防低氧血症的发生。

表2 两组患者插管过程的PaO2和SpO2变化Tab.2 PaO2 and SpO2 during intubation in the two groups x±s
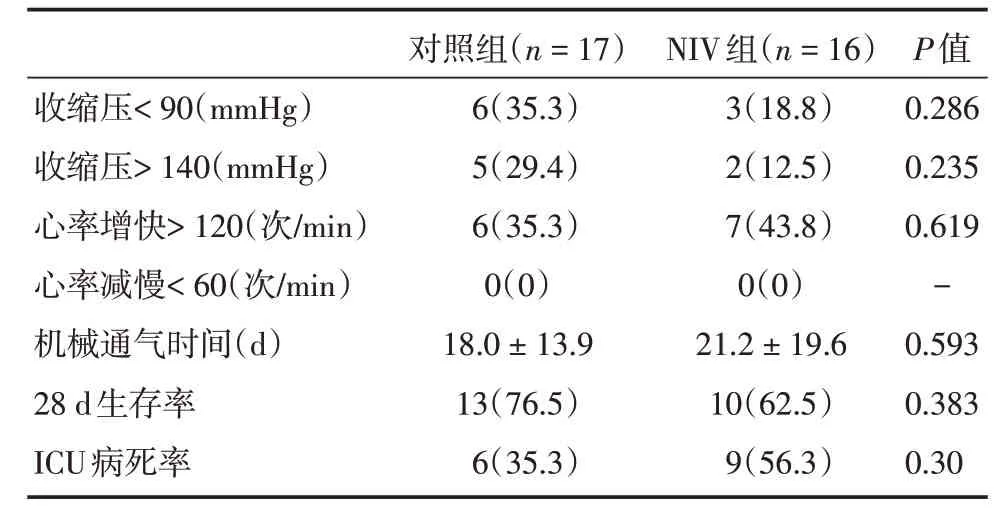
表3 气管插管相关并发症及转归Tab.3 Intubation related complications and clinical outcomes例(%)
BVM通气是传统的预氧合方法[7-8],通气3 min以上,有效预防气管插管时低氧血症发生[9]。但使用BVM给危重患者预氧合时效果并不理想[10],对于ARDS的患者,BVM 预氧合难以达到理想的效果。NIV 可提供正压通气,维持PEEP 防止肺泡塌陷[4]。还能够保证100%的吸氧浓度,监测潮气量、气道压力、呼吸频率以达到理想的通气效果。NIV 已经成功应用于早期ARDS的患者[4]。并且可以避免患者有创呼吸机通气[5,11]。曾有研究使用NIV 来进行预氧合,发现可以降低气管插管时低氧血症的发生率[12]。本亚组分析发现与BVM预氧合相比,ARDS患者使用NIV 预氧合效果优于BVM。
在常规的气管插管时,须暴露面部来进行插管,通常转为鼻氧管或经鼻高流量氧疗(HFNC)给氧[13]。但患者在镇静、肌松之后,呼吸动度浅或无,而鼻氧管、HFNC无法提供正压通气支持,因此,容易发生低氧血症。有报道HFNC 不能够减少插管时低氧血症的发生[14-15]。BARJAKTAREVIC等[16]在支气管镜经口气管插管时使用鼻罩进行NIV支持,发现能改善血氧水平。但是NIV 鼻罩通气时气体通过嘴巴泄漏,影响了正压通气的效果。本研究新颖之处在于预氧合阶段即使用NIV,然后通过面罩上的插管孔进行纤支镜经鼻气管插管,不需要取下面罩,从而保证了全程持续NIV支持,避免了PEEP的泄漏,减少了低氧血症的发生率。
NIV辅助气管插管技术的顺利实施需要医护人员熟练掌握相关技术;排除NIV和经鼻气管插管的禁忌证。对于大多数的患者,常规的预氧合和插管技术已经足够,没有必要采取NIV辅助插管。但是对于ARDS患者,特别是插管前已经使用NIV治疗,停止NIV 通气时容易出现低氧血症,持续NIV辅助气管插管有助于气管插管全程提供正压通气支持,避免低氧血症的发生。因此,推荐有条件的ICU 对ARDS患者实施NIV辅助气管插管。本研究存在一定的局限:首先,本研究是非盲的亚组分析,病例数较少,影响了结果的普遍性意义。其次,操作者对NIV技术掌握程度,人机协调程度等因素直接影响NIV效果,这增加了不确定性。最后,ARDS患者需要较高的PEEP 来维持肺泡开放,重度ARDS患者的PEEP 设定可升至20 cmH2O甚至更高水平[17]。本研究没有能够根据ARDS 严重程度来个体化调节PEEP。NIV辅助预氧合和气管插管在特定人群中应用的价值有待于今后开展进一步的研究来证实。
综上,与传统的纤支镜经鼻气管插管相比,持续NIV支持有效地预防ARDS患者纤支镜经鼻气管插管时低氧血症的发生。

