肥胖所致脂肪胰及其对2型糖尿病的影响
戴刘宴 俞琳 许岚 冯晨
南京医科大学附属无锡人民医院内分泌科 214000
随着生活水平的提高和饮食结构的改变,中国人群中糖尿病和肥胖的患病率均有大幅度上升[1]。其中,超重与肥胖人群的糖尿病患病率高达12.8%和18.5%。从儿童到成人,肥胖严重影响着人类健康,与2型糖尿病、代谢综合征、心脑血管疾病等都密不可分。肥胖人群机体内的游离脂肪酸过多,与甘油结合后存储于脂肪细胞,一旦超过脂肪组织的存储能力,脂肪就会异位沉积在非脂肪组织如肝脏、心脏、肌肉、肾脏和胰腺,并通过脂毒性损害靶器官功能[2]。人们对于肝脏和肌肉组织中的异位脂肪沉积已有深入研究,发现其与2型糖尿病患者胰岛功能受损密切相关。但受限于胰腺组织获取困难以及影像学诊断标准尚不统一,有关脂肪胰的认知非常薄弱。胰腺异位脂肪沉积的概念在1966年首次出现后经过了多次变化,2011年Smits和van Geenen[3]将其命名为脂肪胰,是目前研究多采用的命名方式,见表1。本文将对脂肪胰的流行病学、发病机制、诊断方法的相关研究进行概述,并总结肥胖所致脂肪胰对2型糖尿病和β细胞功能的影响。
1 脂肪胰
1.1 流行病学 由于没有标准的诊断方法,目前尚缺乏有关脂肪胰的大规模流行病学数据。利用腹部B超、胰腺CT和MRI检查,初步估计脂肪胰的患病率为16%~35%[12]。美国一项横断面研究表明,儿童发生脂肪胰的比例达到了10%,提示脂肪胰患病率高、发病年龄早,可能会对胰腺内、外分泌功能和全身代谢性疾病产生重要影响[13]。
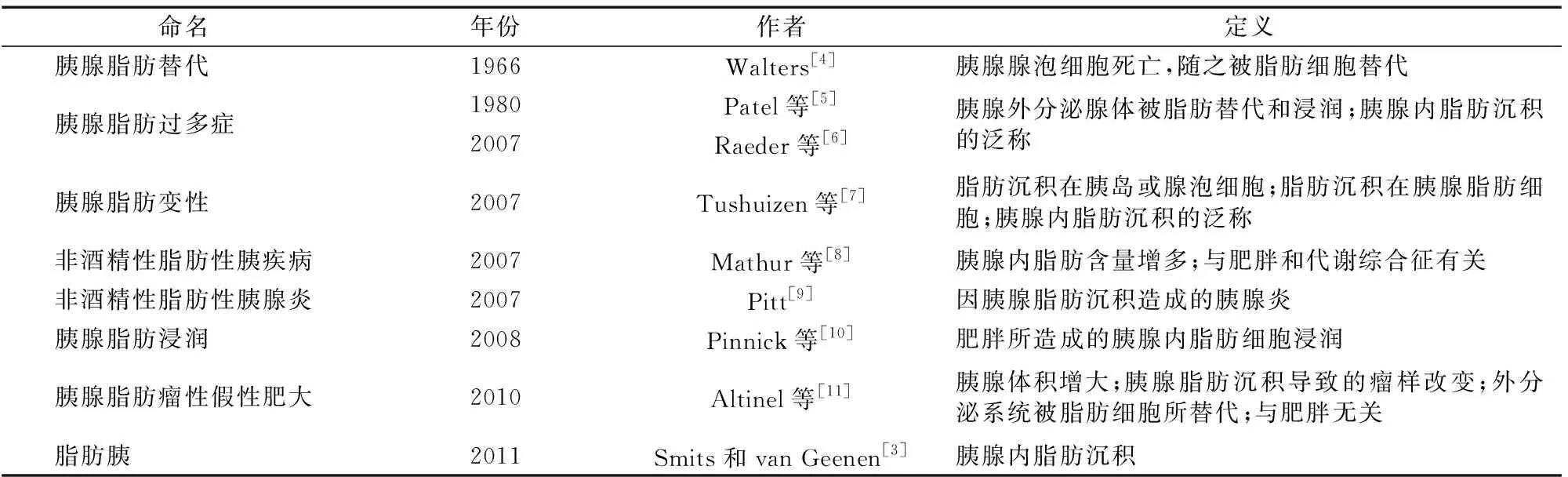
表1 胰腺脂肪沉积的命名与定义
1.2 发病机制 脂肪胰的病因很多,主要包括肥胖、酗酒、药物、炎性反应和先天性疾病等。其病理生理机制尚不明确,目前研究认为存在以下两种可能:(1)脂肪替代:胰腺腺泡细胞死亡,随后被脂肪组织替代,胰腺实质坏死的主要因素包括囊性纤维化、Shwachman-Bodian-Diamond综合征、Johanson-Blizzard综合征等先天性疾病,以及酗酒、病毒感染、铁过载(血色病)、药物(皮质类固醇、吉西他滨、罗格列酮)和导管阻塞(慢性阻塞性胰腺炎)。(2)脂肪浸润:肥胖是主要的发病因素,胰腺细胞内甘油三酯的累积[3]。
肥胖可以导致皮下脂肪和内脏脂肪增加,其中内脏脂肪与胰腺和肝脏异位脂肪沉积关系密切。内脏脂肪组织能释放大量的脂肪因子和促炎因子,促进甘油三酯分解,从而增加循环中的游离脂肪酸水平。而机体对游离脂肪酸利用率的提高导致胰腺和肝脏中产生多余的脂肪细胞并形成异位脂肪沉积。在肥胖人群中,脂肪胰和脂肪肝往往伴随发生,提示其发病机制可能存在相似性[14]。动物研究发现,在第3~15周高脂饮食喂养大鼠中出现了胰腺而非肝脏脂肪明显增加,表明胰腺可能对脂肪沉积更敏感,脂肪胰的发生可能早于脂肪肝[10]。
1.3 诊断方法
1.3.1 组织学检查 脂肪胰在组织学上主要表现为胰腺细胞被脂肪浸润或替代,是诊断脂肪胰的“金标准”。与脂肪肝不同的是,脂肪在胰腺上的异位沉积多是不均匀的,Mortelé等[15]根据脂肪分布区域的不同将其分为4类:1A(约占35%):脂肪沉积于胰头,对钩突和胆周区域无影响;1B(约占35%):脂肪沉积于胰头、胰颈、胰体,对钩突和胆周区域无影响;2A(约占12%):脂肪沉积于胰头、钩突,对胆周区域无影响;2B(约占18%):脂肪沉积于整个胰腺。由于胰腺在解剖学上定位于人体的后腹膜,其组织病理极难获取,并且脂肪在胰腺中的不均匀分布导致取材不能准确反映出患者胰腺脂肪沉积的严重程度,故目前组织学检查在脂肪胰诊断方面的应用有限。
1.3.2 影像学检查 超声、CT和MRI等都可被用于脂肪胰的检测,但目前仍没有公认的诊断方法和分级标准。
经腹超声具有操作简便、费用低廉等优点,在临床上应用广泛,可以用于脂肪胰的筛查。但其在胰腺脂肪面积的测量和脂肪胰诊断方面存在诸多缺陷,需要进一步行CT或MRI检查明确。超声下检测胰腺组织会受到胃肠道积气和操作者主观判断的影响,尤其在肥胖人群中胰腺常不可见。与此同时,胰腺纤维化等疾病在超声下同样表现为高回声信号,与脂肪沉积较难区分[16]。超声内镜与经腹超声相比,因探头更接近胰腺从而可以获取较高的分辨率,但考虑到侵入性操作带来的风险,其在检测胰腺脂肪沉积方面的应用也十分有限。
CT作为临床上检测腹部脏器的常用影像学方法,对于脂肪胰有较高的诊断价值。与脂肪肝检测类似,CT下胰腺脂肪的密度(HU值)比脾脏低;若整个胰腺都发生脂肪变性,其HU值则与脂肪组织完全相同[17]。故认为CT对于脂肪胰的检测具有较高的敏感性和特异性,但目前尚无公认的诊断和分级标准。更多研究发现,CT平扫或增强对于脂肪胰的检测结果无显著性差异,检查时不需要静脉应用造影剂对胰腺组织进行增强。Saisho[18]认为CT所测得的胰腺脂肪面积低于组织学结果,在胰腺脂肪面积的评估上没有MRI准确。
MRI对软组织的分辨率高,能精确测量胰腺脂肪含量,与CT相比没有辐射,是检测胰脏脂肪面积的首选方法。目前应用于胰腺脂肪定量测量的MRI方法主要包括化学位移成像(CSI)、磁共振波谱(MRS)和Dixon技术:(1)CSI的原理是利用水与脂肪的不同频移生成同相和反相的图像,其中水与脂肪的净磁化矢量信号分别作为最大和最小值。CSI需要对图像进行后处理,工作站会对系统重建获得的胰腺脂肪分数图进行测量,在胰腺实质上的相应位置放置计算区域,从而得出胰腺脂肪含量分数(PFVF)。但其结果受T1值、T2值以及脂质子的不均一性影响,导致准确性下降[19]。(2)MRS中以氢质子磁共振波谱(1H-MRS)技术最为常用,凭借其高敏感度和特异度,在所有无创检测方法中可以作为内脏脂肪含量测定的金标准。但其操作时间较长,需要软件进一步处理数据,同时患者呼吸对测量结果也有一定的影响,因此目前临床使用较为受限,更多用于科研领域。(3)Dixon技术是近年来的新兴技术,通过对同相和反相自旋回波图像进行后处理,利用水和脂质子之间不同的化学位移,产生选择性水或选择性脂肪图像,但其结果会受到T1和T2弛豫效应的影响[20]。新发展的mDixon技术在测量胰腺脂肪含量时与MRS相比,表现出良好的相关性,但在脂肪含量较低时其检测的敏感性会受到一定影响。非对称回波最小二乘估算法迭代水脂分离序列(IDEAL-IQ)技术同样由Dixon技术发展而来,它能分别产生脂肪和水的图像,同时能达到最理想的信噪比,在测量胰腺脂肪分数时要优于MRS。mDixon和IDEAL-IQ技术均无需进行软件后处理,使用便捷、重复性好,是定量检测胰腺脂肪沉积的可靠方法,可用于未来的进一步研究,见表2。

表2 脂肪胰的影像学检测方法对比
2 脂肪胰与2型糖尿病
目前研究认为,肥胖相关胰腺脂肪沉积可能通过慢性炎性反应、内质网应激和瘦素抵抗等多种途径引起β细胞分泌功能受损和胰岛素抵抗,最终导致2型糖尿病的发生或进展。(1)慢性炎性反应:肥胖人群胰腺内沉积的过剩脂肪释放出大量游离脂肪酸,与Toll样受体4(TLR4)结合后通过激活核因子-κB信号通路诱导炎性反应,导致胰岛β细胞凋亡;同时,促炎因子的释放反过来又能刺激脂肪细胞分解产生游离脂肪酸,从而形成正反馈环路[21]。脂肪细胞自身还可以释放出肿瘤坏死因子-α(TNF-α)和白细胞介素-6(IL-6)等细胞因子,肥胖人群脂肪组织中的TNF-α水平是正常人群的2.5倍,这些细胞因子与胰岛素抵抗相关。进一步研究表明,TNF-α可以与肿瘤坏死因子受体p55(P55TNFR)结合,引起胰岛素受体磷酸化,从而导致胰岛素抵抗[22]。IL-6与体重指数呈正相关,通过促进胰岛素受体底物-1丝氨酸磷酸化,影响胰岛素信号转导。Larsen等[23]通过给2型糖尿病患者皮下注射白细胞介素受体拮抗剂,减轻了机体炎性反应,改善了患者β细胞分泌功能和胰岛素抵抗。(2)内质网应激:肥胖患者和高脂喂养大鼠的胰腺组织切片中都被发现存在严重的内质网应激现象。过剩的脂肪细胞通过消耗内质网中的钙离子,引起蛋白质错误折叠或未折叠,从而导致内质网功能损伤。内质网应激可以通过激活CCAAT-增强子结合蛋白(C/EBP)同源蛋白通路诱导胰岛β细胞凋亡,而敲除C/EBP同源蛋白基因能减轻胰岛β细胞功能损伤[24]。(3)瘦素抵抗:瘦素由脂肪细胞分泌,具有促进脂肪分解、抑制胰岛素分泌等作用。肥胖患者体内瘦素分泌增多,长期的高瘦素刺激导致胰岛β细胞上的瘦素受体对瘦素不敏感,引起瘦素抵抗,从而导致高胰岛素血症和胰岛素抵抗。与此同时,瘦素抵抗还会反过来减少瘦素对脂肪合成的抑制作用,加重胰腺内的脂肪沉积。
研究表明,脂肪胰的发生早于2型糖尿病。Heni等[25]对空腹血糖受损和糖耐量减低人群进行胰腺MRI检查,发现其胰腺脂肪含量与胰岛素分泌能力呈负相关。Dong等[26]利用MRI检测的胰腺脂肪含量分数在2型糖尿病患者中最高,其次为糖耐量异常人群,而正常人群则最低。我国一项纳入7 464名受试者的横断面研究表明,脂肪胰是糖尿病前期和糖尿病发生的独立危险因素[27]。动物实验中同样发现,与对照组相比,肥胖大鼠胰腺脂肪含量显著增加,随后逐渐出现胰岛素水平下降,并最终发展为糖尿病。Nadarajah等[28]发现,糖尿病组胰腺尾部脂肪含量显著高于肝脏、胰头和胰尾,预测胰尾脂肪含量大于10%者4年内发展为2型糖尿病的敏感性为45.5%,特异性为81.3%。
肥胖导致的胰腺脂肪沉积可以通过控制饮食、增加运动、减轻体重以及合理用药来改善。Muollo等[29]对纳入研究的肥胖患者进行饮食和运动管理后,体重平均减轻了9%,其胰腺脂肪含量也相应减少了42%。Jiang等[30]在对超重和肥胖的非糖尿病参与者实施了12周的饮食干预,并随访38周,发现胰脏脂肪含量显著下降。二甲双胍和噻唑烷二酮类药物干预也可以通过减轻胰腺脂肪的沉积改善β细胞功能,从而减少2型糖尿病的发生[31]。所以,早期识别脂肪胰,并通过饮食、运动或药物的有效干预,可以有助于保护胰岛功能并避免发展为2型糖尿病。
综上所述,肥胖可导致机体中过剩的脂肪异位沉积在胰腺、肝脏等组织。流行病学数据显示,脂肪胰与脂肪肝关系密切,在人群中患病率高、发病年龄早。由于胰腺组织病理获取困难,目前对于脂肪胰的发病机制和靶器官危害尚不明确,也缺少公认的疾病诊断和分级标准。经腹超声多用于脂肪胰的筛查,需进一步行CT或MRI进行影像学诊断,同时MRI还可以定量测定胰腺脂肪面积。脂肪胰的发生早于2型糖尿病,通过脂毒性损伤β细胞功能。通过控制饮食、增加运动、减轻体重以及合理用药,可以有效减少胰腺脂肪含量,改善β细胞功能,从而减少2型糖尿病的发生。如何通过临床指标及影像学检查早期筛查、诊断脂肪胰,以及评估脂肪沉积对胰腺内外分泌功能、急慢性炎性反应和肿瘤的影响,都需要在未来进行进一步的临床和基础研究来明确。

