麦默通旋切术用于乳腺癌病灶切除的临床价值
任宇 王刚乐
早期诊断和早期治疗是降低乳腺癌复发率和死亡率的重要手段。手术切除是乳腺癌治疗方式的主要选择,随着放疗、化疗、内分泌治疗及靶向治疗等综合治疗策略的进展,乳腺癌的手术切除范围较前明显缩小,对肿瘤定位精准和外形切口美观的要求也更高。超声引导下麦默通旋切术(Mammotome,MMT)取材量大、诊断准确性高、并发症少、创伤小,对于较小的乳腺良性肿瘤,特别是临床触诊阴性的乳腺小肿瘤,可以达到较高的切除率[1-2]。MMT最初用于乳腺可疑病灶的定位活检。MMT能否作为早期乳腺癌病灶根治性切除的手术方式仍存在争议,主要问题是MMT很难做到肿瘤“整块切除(en bloc)”,违反肿瘤切除原则并无法评价肿瘤切缘。本文回顾性分析我院应用超声引导下MMT诊断、切除乳腺癌病灶病人的临床资料,对肿瘤病灶残留的可能影响因素进行分析。
对象与方法
一、对象
2016年3月~2019年9月我院收治的乳腺癌病人75例,年龄23~65岁(平均47.0岁);术前临床检查测量肿瘤最大径0.4~2.8 cm,平均最大径(1.33±0.53)cm。均接受超声引导下MMT切除病灶,术后病理检查确诊为乳腺癌,并接受再次开放手术。所有乳腺原发病灶初次手术均为MMT,并经B超判断肿瘤切除干净。纳入标准:乳腺病灶超声分类BI-RADS 3~4a类(结节直径<3 cm);BI-RADS 4b类(结节直径≤1.5 cm)。排除标准:术前乳腺超声提示单发肿瘤最大径≥3 cm;MMT前病理检查诊断为乳腺癌、临床腋窝淋巴结阳性或术前检查提示可能存在远处转移;接受超声引导下MMT切除病灶,术后病理为良性病变;未在本院接受进一步治疗。
二、方法
采用MMT真空辅助微创旋切系统,4.3 mm穿刺旋切针和迈瑞公司dp-6600彩色超声系统。仰卧位,术前由超声精确定位肿瘤位置,并在乳腺皮肤标记肿瘤体表位置和穿刺点,确保穿刺点及针道包括在未来可能再次手术的切除范围内,0.5%利多卡因局部浸润麻醉后,于穿刺点做4~5 mm切口,旋切针与胸壁呈20°~35°,在超声实时引导下,将旋切针穿至肿瘤深部下缘,调整角度,使切割凹槽对准病灶部位,扇形旋转切割,直至术中超声显示无残余病灶。真空负压抽吸残留积血,拔出旋切针,超声再次确认无肿瘤残留和明显积血,局部压迫10分钟后,予弹力绷带加压包扎48小时,预防术后血肿。术后病理诊断为乳腺癌者,根据临床评估和病人意愿行再次手术治疗。手术方式包括乳腺癌保乳手术+前哨淋巴结切除术、乳腺癌保乳手术+腋窝淋巴结清扫术、乳房单纯切除术+前哨淋巴结切除术、乳腺癌改良根治术。手术切除标本送病理检查,凡残腔边缘或穿刺针道有肿瘤残留者均诊断为肿瘤病灶残留;根据MMT后有无肿瘤残留分为肿瘤残留组和肿瘤无残留组,比较乳腺癌病人肿瘤病灶残留与临床、病理因素之间的关系。
三、统计学处理
应用SPSS 20.0软件分析时间,计数资料以例(%)表示,单因素分析采用χ2检验,对P<0.05的变量采用二元Logistic回归模型分析。P<0.05为差异有统计学意义。
结 果
75例病人中,62例病人行保留乳房手术,10例行乳房单纯切除术+前哨淋巴结切除术,3例行乳腺癌改良根治术。75例中肿瘤残留39例(肿瘤残留组),肿瘤无残留36例(肿瘤无残留组)。乳腺肿瘤病灶残留率为52.0%,均为残腔边缘肿瘤残留,无穿刺针道肿瘤残留。单因素分析见表1。结果表明,病人年龄、组织学类型及Ki-67表达乳腺癌肿瘤病灶残留相关。Logistic多因素回归分析结果显示,年龄是肿瘤病灶残留的独立危险因素(OR=11.23,P=0.037)。见表2。
讨 论
统计学调查显示,2018年全球新发女性乳腺癌病人总数约208.9万,死亡人数约62.7万;中国新发女性乳腺癌病人总数约36.8万,死亡人数约9.8万,新发人数在中国女性恶性肿瘤中占第一位[3]。随着对乳腺癌病人早期筛查的普及和全身综合治疗方式的进步,乳腺癌病人5年生存率明显提高。手术切除范围逐步缩小,保乳手术配合术后辅助放疗已成为乳腺癌病人标准手术方式之一。保乳手术需在保证乳腺癌病灶切缘阴性的同时,最大限度保留正常乳腺组织。超声引导下MMT已广泛应用于乳腺良性肿瘤诊断和治疗,并取得良好的治疗效果[4]。研究显示,MMT治疗的乳腺良性肿瘤病人术中出血量、手术时间、瘢痕长度及愈合时间均少于开放手术[5]。从理论上说,MMT有可能达到早期乳腺癌保乳手术的切除范围要求,但MMT违反肿瘤“整块切除”原则。对于MMT是否能有效根治性切除乳腺癌组织存在争议。
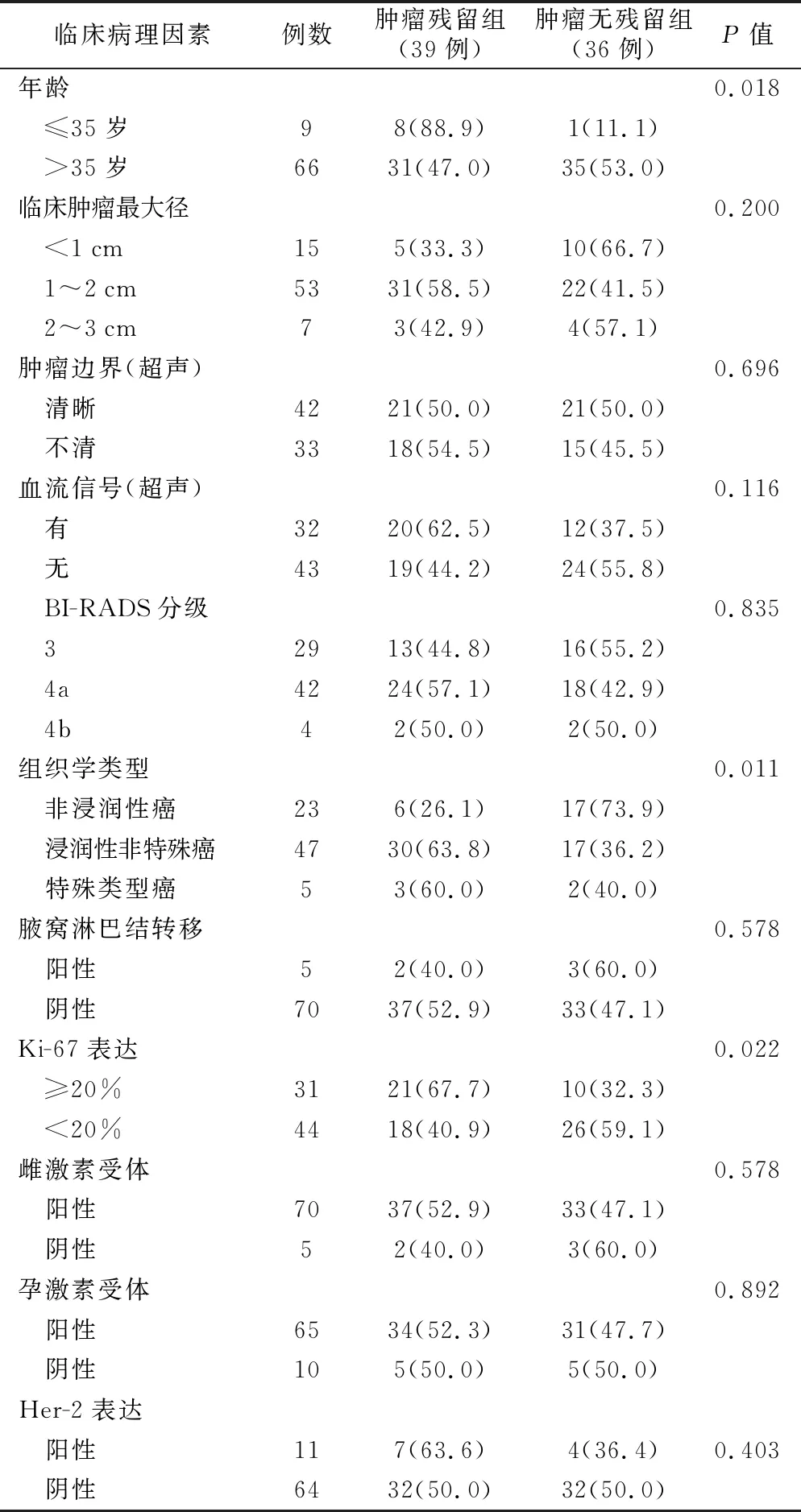
表1 乳腺癌肿瘤病灶残留与临床、病理因素的关系(例,%)

表2 乳腺癌肿瘤病灶残留与临床、病理因素的多因素Logistic回归分析
本研究中75例乳腺癌病人MMT术后肿瘤病灶残留率为52.0%(39/75例),均无针道肿瘤残留。年轻病人乳腺肿瘤病灶残留率高,年龄是乳腺癌病灶残留的独立危险因素。与中老年乳腺癌相比,年轻乳腺癌病人乳腺腺体致密,脂肪组织含量少,有可能会影响超声判断肿瘤病灶切缘的准确性,本研究年轻病人乳腺癌病灶残留率较高可能与此有关。另外,年轻乳腺癌往往侵袭性更高、癌细胞分化较差、激素受体阴性表达偏高、HER-2阳性表达偏高,易早期发生淋巴或血行转移[6]。年轻女性对自身美观需求、治疗效果要求较高,需要更精准的外科治疗和个体化的全身治疗相结合。
本研究结果显示,肿瘤组织学病理类型和Ki-67高表达也与肿瘤病灶残留相关。乳腺癌组织学类型可分为非浸润性癌、浸润性非特殊癌和特殊类型癌。有研究显示,乳腺癌病人的预后与病理组织学类型及组织学分级有关[7]。Ki-67表达越高,肿瘤淋巴结转移可能性越大,分期越晚,并且与肿瘤复发具有显著相关性[8]。恶性肿瘤生长方式大部分为浸润性生长,存在周围组织浸润,超声检查所示肿瘤病灶大小与实际大小可能会有一定偏差,而且,Ki-67高表达的乳腺癌肿块形态多不规则[9],超声所示肿瘤病灶可能小于实际肿瘤病灶,导致MMT时肿瘤病灶残留。
另一方面,MMT旋切刀的切割槽长约2.5 cm,从理论上说,肿瘤直径越小,MMT旋切肿瘤病灶残留率越低。本研究肿瘤直径<1 cm的肿瘤残留率为33.3%,低于肿瘤直径≥1 cm者。有学者回顾性分析了126例接受旋切的乳腺癌病人的资料,肿瘤残留率为62.7%,未发现肿瘤直径是乳腺癌病灶残留的相关因素[10]。Xu等[11]为2例新辅助化疗后(肿瘤最大直径<1.0 cm)的乳腺癌病人实施了MMT辅助内窥镜保乳手术,通过MMT切割乳腺癌病灶周围乳腺组织,将肿瘤整块切除,并经内镜操作孔取出标本,符合肿瘤“整块切除”原则,术后平均随访26.5个月,无局部复发和远处转移。有报道认为,肿瘤直径<2 cm及超声下肿块边缘清晰的乳腺癌病灶术后肿瘤残留率较低,但该研究病例数较少[12-13]。此外,由于MMT旋切系统是将肿瘤病灶切割吸出,并非整体切除,有可能导致术中肿瘤种植转移。MMT旋切术后确实存在针道种植转移,但保乳术后局部复发率并未明显增高[14]。可能与孤立肿瘤细胞被动离开原发灶后难以存活,以及术后接受局部放疗和全身综合治疗有关。
综上所述,随着对乳腺癌认识和诊疗方法研究的深入,传统大范围乳腺癌根治手术已逐渐被淘汰,手术范围逐渐减小的局部治疗并结合全身治疗的综合治疗已成为乳腺癌治疗的新理念。目前,超声引导下MMT在乳腺良性肿瘤切除和恶性肿瘤组织活检中具有良好的应用前景,但作为乳腺癌原发灶切除的手术方式,由于肿瘤病灶残留率高,故不建议采用。

