妊娠期糖尿病患者不同孕期脂代谢及巨大儿发生
王润秋 桑 琳 杜世华
安徽省合肥市第二人民医院(230011)
妊娠期糖尿病(GDM)是妊娠期妇女常见、特有并发症,我国发病率为1%~5%[1]。GDM不仅增加母婴并发症发生风险,且长期持续高血糖环境和脂质代谢紊乱影响子代神经发育,并增加远期心血管疾病发生风险[2]。巨大儿被认为与孕期母体代谢及神经内分泌机制紊乱等有关[3]。已有研究表明,孕妇孕期糖脂代谢紊乱与新生儿出生体重关系密切,GDM是巨大儿发生的独立危险因素之一,但GDM孕妇脂代谢紊乱对巨大儿的影响目前仍缺乏充分的循证医学证据[4]。本研究尝试比较GDM与巨大儿发生关系,为临床预防不良妊娠结局、减少巨大儿发生提供参考。
1 资料与方法
1.1 研究对象
回顾性收集2017年1月-2018年6月本院收治的GDM患者200例(GDM组)临床资料。纳入标准:①年龄20~40岁;②入组首次检查孕周8~12周;③符合2011年美国糖尿病学会(ADA)[5]对GDM的诊断标准,于孕24~28周经口服葡萄糖耐量试验(OGTT)确诊;④单胎宫内妊娠;⑤阅读理解能力及沟通能力正常。排除标准:①孕前已明确诊断为糖尿病;②合并妊娠期高血压、甲状腺功能异常、多囊卵巢综合征;③合并严重心、脑、肝、肾疾病及传染性疾病、血液系统疾病、慢性高血压、自身免疫性疾病;④吸烟、酗酒史及药物依赖史。另取同期年龄及孕周相匹配的糖耐量正常健康孕妇200例(对照组),年龄20~40岁,入组孕周8~12周,单胎、自然妊娠,无妊娠合并症或并发症。孕妇及其家属对研究知情并签署知情同意书,本研究获得医院伦理委员会审核批准。
1.2 研究方法
所有孕妇均于孕早期(<12周)、孕中期(13~27+6周)、孕晚期(28~40周)进行检查,为避免孕周跨度过大影响测试数据,孕早期检查均在8~12周进行,孕中期检查在OGTT试验同期即24~27+6周进行,孕晚期在产前进行。常规晨取孕妇空腹静脉血,全自动生化分析仪测定甘油三酯(TG)、总胆固醇(TC)、低密度脂蛋白胆固醇(LDL-C)、高密度脂蛋白胆固醇(HDL-C)、载脂蛋白A1(ApoA1)和载脂蛋白B(ApoB)。
1.3 研究指标
收集孕妇的年龄、孕前体质指数(BMI)、分娩孕周、孕次、产次、孕期体重增长(GWG)情况。血脂指标TC、TG、LDL-C、HDL-C、ApoA1和ApoB水平;分娩前血糖及巨大儿分娩情况。血糖控制良好标准[6]:空腹血糖(FPG)为3.3~5.3mmol/L,餐后2h血糖(2hPG)为4.4~6.7mmol/L,夜间血糖为4.4~6.7mmol/L。出生时新生儿体重≥4000g诊断为巨大儿。
1.4 统计学分析
2 结果
2.1 临床资料
GDM组与对照组最终各有7例、11例因检测指标不全被剔除,有效样本分别为193例(96.5%)、189例(94.5%);GDM组的年龄、分娩孕周、产次与对照组比较无差异(P>0.05),但孕前BMI高于对照组,巨大儿发生率高于对照组(均P<0.05)。见表1。
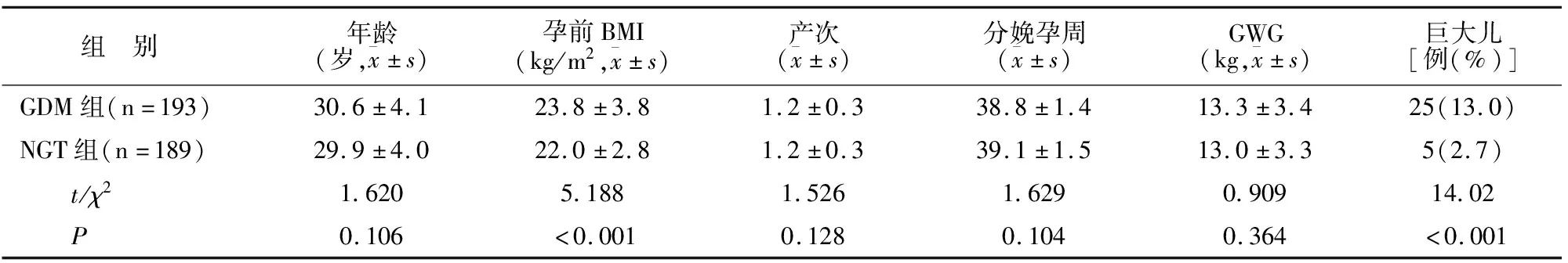
表1 两组临床资料比较
2.2 两组不同孕期血脂指标比较
在整个孕期,GDM组的TC、TG、LDL-C、Apo-B水平均高于对照组,HDL-C和Apo-A1低于对照组(P<0.05)。见表2。
表2 两组不同孕期血脂指标比较
2.3 GDM组巨大儿发生情况比较
GDM组中发生巨大儿与非巨大儿的孕妇年龄、产次、分娩孕周比较未见差异(P>0.05),但巨大儿孕妇的孕前BMI、GWG及血糖控制不良率高于非巨大儿孕妇(P<0.05)。见表3。
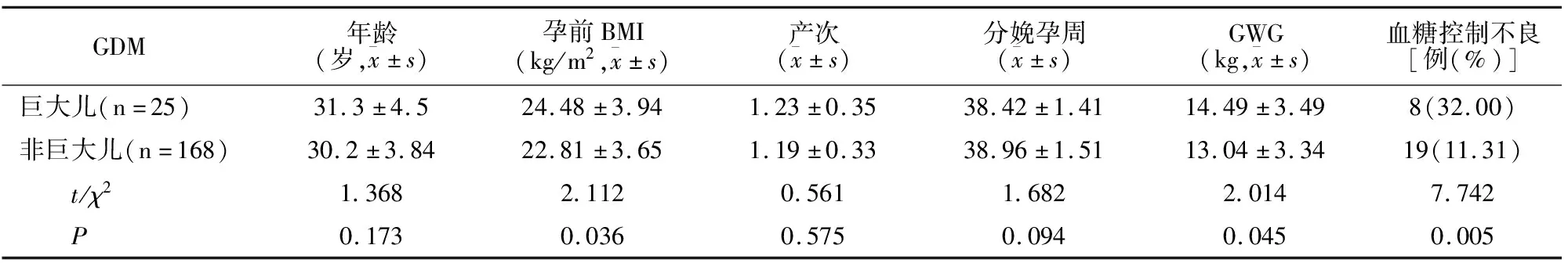
表3 GDM组孕妇巨大儿发生相关情况比较
2.4 GDM组巨大儿发生与孕期脂代谢
在整个孕期,GDM组发生巨大儿孕妇TC、TG、LDL-C、Apo-B水平均高于非巨大儿者,HDL-C和Apo-A1低于非巨大儿者(P<0.05)。见表4。
表4 GDM组孕妇巨大儿发生与不同孕期脂代谢指标比较
2.5 GDM组孕期脂代谢水平与巨大儿发生关系
相关性分析显示,GDM组孕前BMI、GWG与巨大儿发生率呈显著正相关,且妊娠各期TC、TG、LDL-C、Apo-B均与巨大儿呈显著正相关,而与HDL-C、Apo-A1呈显著负相关(P<0.05)。见表5。
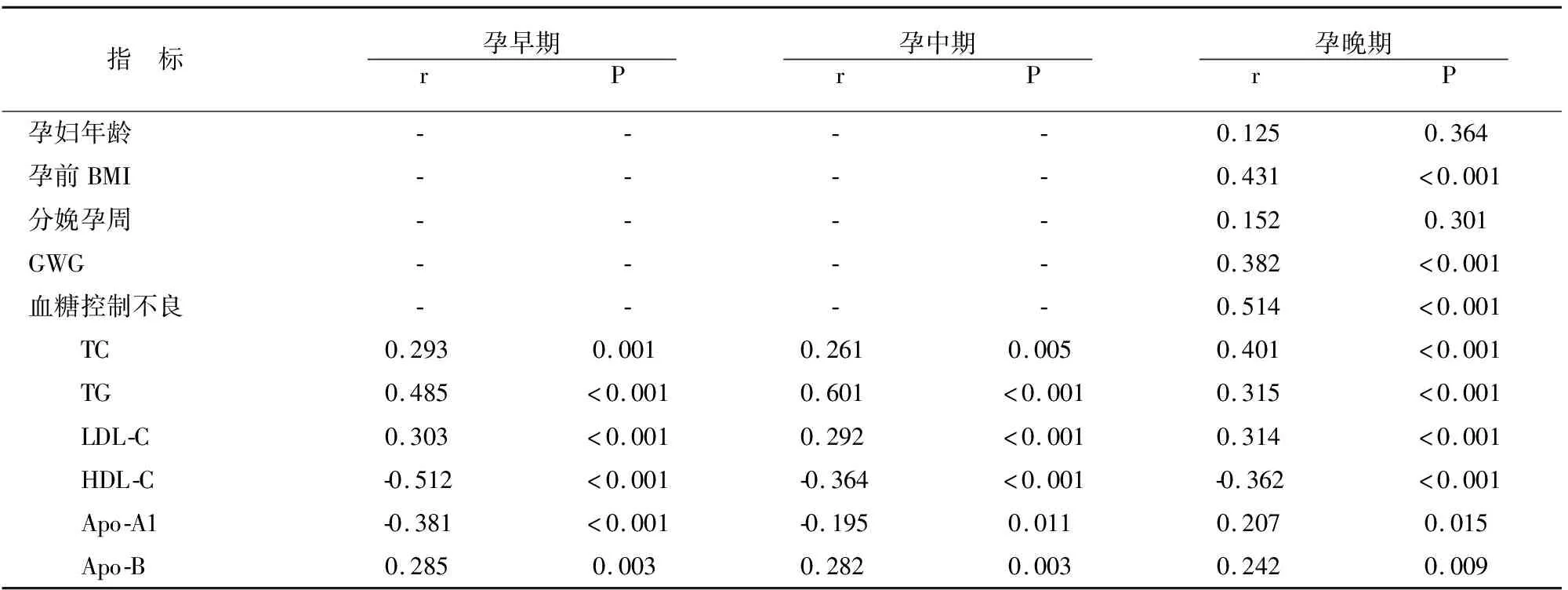
表5 GDM组孕妇临床指标与巨大儿发生相关性
2.6 GDM组娩出巨大儿因素logistic回归分析
孕期GWG、血糖控制不良及孕期TG是GDM孕妇分娩巨大儿的独立危险因素,HDL-C、Aop-A1是分娩巨大儿的保护因素,孕早期和晚期TC、LDL-C是危险因素(均P<0.05),其余因素未进入回归模型。见表6。
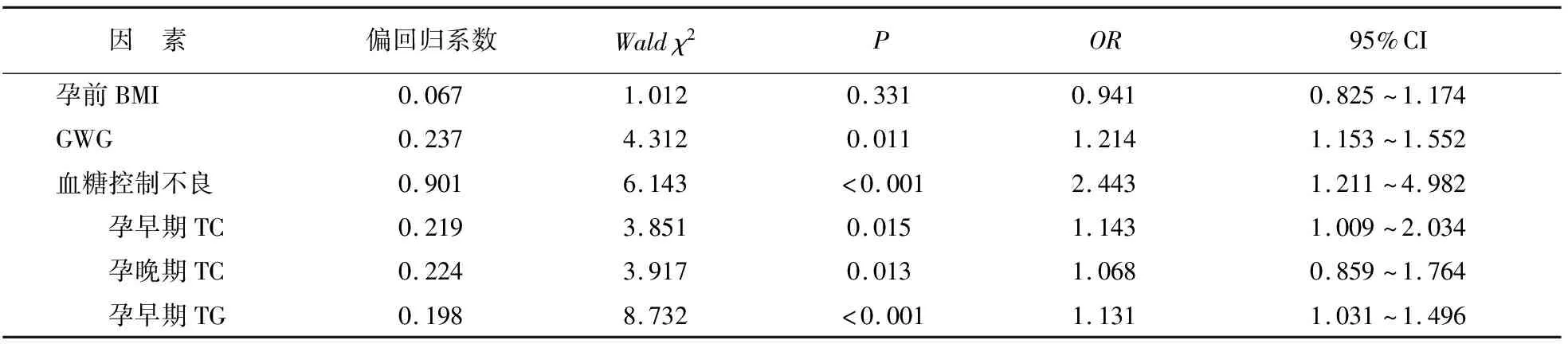
表6 GDM孕妇分娩巨大儿的logistic回归分析
3 讨论
妊娠期妇女可表现为一定范围的生理性血脂水平升高,以满足母体能量代谢及胎儿营养供应需求,且孕妇体内及胎盘持续分泌多种雌孕激素可刺激肠道对脂质的吸收、合成与分泌[7]。本研究对照组随着孕周的增加TG水平呈升高趋势,HDL-C、ApoA1呈降低趋势,而TC和LDL-C则呈先升后降趋势,而ApoB在整个孕期变化不明显,与张铭等[8]报道基本相符,证实孕妇在妊娠期体内脂代谢指标存在生理性改变。
GDM孕妇由于体内糖类物质的利用与代谢异常,影响了血浆中乳糜微粒和极低密度脂蛋白(VLDL)颗粒中的TG降解,导致外周血TG水平升高。同时,胰岛素相对缺乏、胰岛素抵抗作用增强以及胰高血糖素水平升高等可导致肝脏合成和释放VLDL增加,外周血中游离脂肪酸含量升高,进一步导致血VLDL及TG水平升高,使GDM孕妇在生理性血脂升高的基础上诱发脂质代谢紊乱[9]。孕期过度脂代谢紊乱可增加机体微炎症反应,进一步影响外周组织对胰岛素的敏感性,加重胰岛素抵抗、血管内皮损伤等,诱发或加重GDM,影响胎儿宫内生长发育[10]。Ryckman等[11]meta分析显示,与健康正常孕妇相比,GDM孕妇在整个妊娠期均存在TG水平升高。本研究结果显示,GDM组在不同孕期TC、TG、LDL-C、ApoB水平均高于对照组,HDL-C和Apo-A1均低于对照组,证实了GDM患者存在脂代谢紊乱。Boriboonhirunsarn等[12]研究亦提示,孕早期TG水平过度升高可增加GDM的发病风险。分析原因,可能是由于高TG血症可加重胰岛素抵抗的靶组织损伤,过度沉积的脂质可经葡萄糖、胰岛素的输送过程以及外周组织对葡萄糖的利用等加重脂毒性,进一步影响胰岛β细胞的分泌功能并加重胰岛素抵抗。
妊娠期脂代谢紊乱与多种不良妊娠结局密切相关,Ferriols等[13]研究显示,妊娠期母体高TG、TC血症将增加GDM、子痫前期及早产等发生风险。Jin等[14]研究显示,高脂血症孕妇具有更高的巨大儿发生率。因此,研究GDM孕妇的脂代谢变化对孕期管理及不良妊娠结局尤其是巨大儿等预测评估可能有一定价值。本研究中,GDM组的巨大儿发生率高于对照组,分娩出巨大儿的孕妇在孕早、中、晚各期TC、TG、LDL-C、ApoB水平均高于非巨大儿组,HDL-C及Apo-A1均低于非巨大儿组。相关性分析显示,除孕前BMI、GWG、血糖控制不良与巨大儿发生率呈显著正相关性外,妊娠期血脂水平与巨大儿发生率也明显相关,尤其是TG与巨大儿发生率呈中度正相关性,HDL-C与巨大儿发生率呈轻~中度负相关性,其余指标呈弱相关性。多因素分析显示,孕前GWG及血糖控制不良均是分娩巨大儿的独立危险因素,与既往研究[15]相符,主要是由于孕期过度体重增长将影响胰岛素降调节及IR,同时,血糖控制不良时糖代谢异常的持续存在势必增加胰岛素的分泌和脂肪、蛋白质合成,导致胎儿过度生长。本研究还发现,GDM患者孕早、中、晚期TG、ApoB水平均是娩出巨大儿的独立危险因素,ApoA、HDL-C则是其保护因素,且孕早期TC亦对分娩巨大儿具有一定的正向预测作用,这与周小钰等[16]报道基本一致。崔云静等[17]研究亦显示,GDM孕妇孕前BMI、孕晚期TG水平与新生儿出生体重呈显著正相关性,而与ApoB呈显著负相关性,提示GDM除血糖因素外,孕期脂代谢紊乱也将增加巨大儿发生风险。杨丽萍等[18]研究亦显示,GDM孕期开展个体化医学营养治疗能够及时改善患者脂代谢紊乱,对改善母婴结局有积极意义。本研究显示,GDM组非巨大儿仍存在ApoA1降低和ApoB升高现象,可能与妊娠后期胰岛素抵抗增强、营养补充过剩等有关。因此,孕妇尤其是GDM孕妇应加强妊娠期脂代谢监测,及时采取干预措施预防或减少巨大儿发生。
综上所述,GDM孕妇在不同孕期均存在脂代谢紊乱,除孕期GWG及血糖控制情况外,脂代谢紊乱亦与巨大儿分娩关系密切,妊娠期全程TG及ApoB过高均是巨大儿的高危因素,而HDL-C、ApoA1可能是其保护因素,且GDM将增加新生儿尤其是巨大儿出生时脂代谢紊乱风险。故在GDM的孕期管理中不仅需有效控制血糖水平,还需注重脂代谢的监测与调控,但GDM孕妇脂代谢紊乱对新生儿体重的影响机制还有待进一步探讨。

