超声造影与增强CT诊断包膜型肝结核的对比研究
王大力 于秀蕾 赵 阳 徐建平 何 宁 杨高怡
肝结核分为浆膜型、实质型和肝内胆管型,对于浆膜型肝结核,由于超声很难区分浆膜层与纤维膜层,故统称为包膜型肝结核[1]。既往研究[2]以肝包膜的连续性评估包膜型肝结核的病程,将其分为Ⅰ型和Ⅱ型。本组通过分析超声造影表现提示包膜型肝结核病灶可能对应的病理特征,从而评估病灶的病程。
资料与方法
一、临床资料
选取2015年1月至2017年12月经我院穿刺或手术病理确诊为肝结核且病灶位于肝包膜处的病例20例(25个病灶),男15例,女5例,年龄20~62岁,平均(35±13)岁,病灶最大径1.5~7.7 cm,平均(3.50±1.96)cm;单发16例,多发4例;所有患者均为初诊且未经任何治疗,同期超声造影和增强CT检查结果完整。本研究经我院医学伦理委员会批准,所有患者均签署知情同意书。
二、仪器与方法
1.超声检查:使用Philips iU 22彩色多普勒超声诊断仪,C5-1探头和 L12-5探头,频率分别为1~5 MHz和 5~12 MHz。患者取平卧位或左侧卧位,先行常规超声检查,确定病灶数量和位置。然后进入超声造影模式,机械指数0.06~0.08,造影剂为SonoVue(意大利Bracco公司),使用前注入5 ml生理盐水振荡均匀后制成混悬液备用,建立肘前静脉通道,以团注方式注入2.4 ml造影剂,并即刻冲注5 ml生理盐水,全程实时录像时间不少于5 min,观察动脉相、门脉相及延迟相血流灌注情况。所有图像均由两名具有10年以上工作经验的医师独立观察,包括病灶区包膜的连续性、病灶的增强模式及有无坏死区、病灶周围肝实质有无增强,若有坏死区则根据坏死腔壁的形状分类[3],较为均匀者分为薄壁腔型(壁厚<0.4 cm)和厚壁腔型(壁厚≥0.4 cm),不均匀者为虫蚀腔型;若意见不一致商议后决定。
2.增强CT检查:使用西门子Somatom Definition 64 CT检查仪。患者取平卧位,建立肘前静脉通道,团注70~100 ml对比剂碘帕醇(加拿大Liebel-Flarsheim股份有限公司),分别于动脉期30 s、门脉期60 s及延迟期2 min时进行扫描,将数据传至工作站。
3.病理检查:于超声引导下对坏死腔壁进行靶向取材,若无坏死区则于病灶内部及周围肝实质随机取材,手术病理取材方法为取手术未破坏的坏死腔壁组织,每个病灶取3条组织,使用HE染色分析其病理成分。
三、统计学处理
应用SPSS 17.0统计软件,计数资料以例或率表示,不同类型包膜型肝结核的病灶区包膜连续性、肝实质增强阳性率比较采用Fisher确切概率法;超声造影与增强CT检查结果的一致性行Kappa检验。P<0.05为差异有统计学意义。
结 果
一、超声造影检查
25个病灶中,实性病灶1个,薄壁腔型5个,厚壁腔型8个,虫蚀腔型11个,超声造影显示实性和薄壁腔型的病灶肝包膜连续性比例显著高于其余两类病灶(P=0.048);而虫蚀腔型病灶的周围肝实质均有增强,阳性率为100%,明显高于其余三类的阳性率(P=0.017)。见表1和图1。
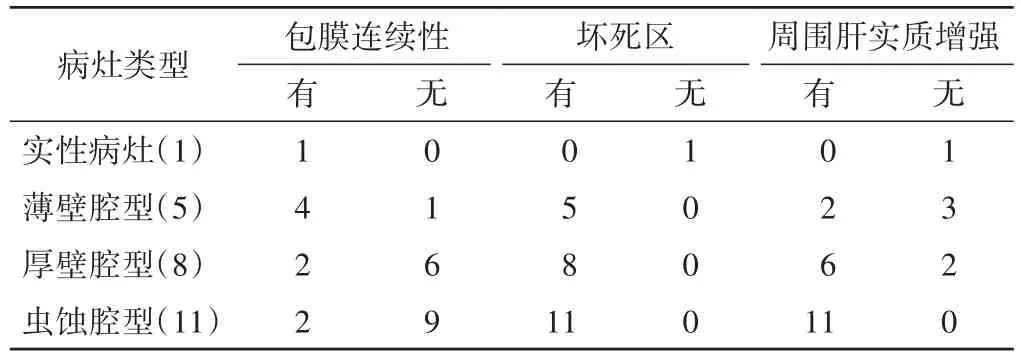
表1 包膜型肝结核不同病灶类型超声造影表现 个
二、病理检查
薄壁腔型病灶腔壁成分为纤维组织增生;厚壁腔型病灶以纤维组织增生为主,伴有结核性肉芽肿;虫蚀腔型病灶洞壁成分复杂,由渗出物、肉芽肿增生、纤维组织增生等不同成分组成。见图2。
三、一致性分析
超声造影评估病灶区肝包膜连续性与增强CT的一致性较好(Kappa=0.759,P<0.001),病灶周围肝实质增强阳性率与增强CT的一致性一般(Kappa=0.525,P=0.008);超声造影显示病灶周围肝实质增强阳性率略低于增强CT(83.3%vs.88.2%),两者比较差异无统计学意义。见表2,3。
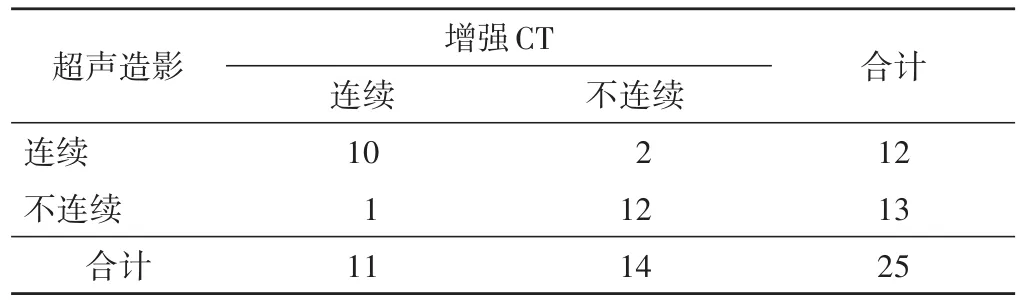
表2 超声造影与增强CT评估病灶区肝包膜连续性的一致性分析 个
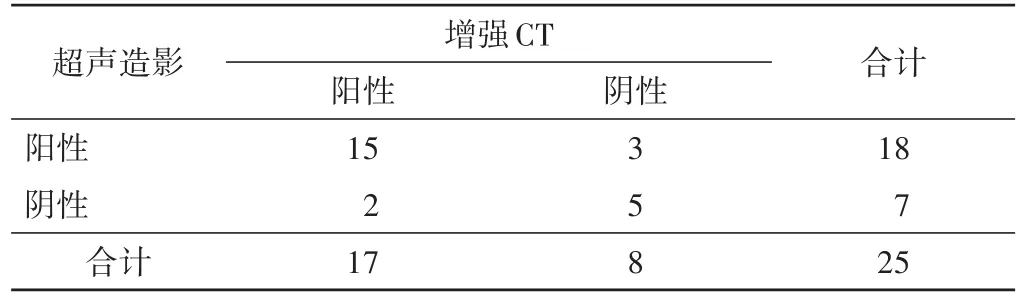
表3 超声造影与增强CT显示病灶周围肝实质增强阳性率的一致性分析 个
讨 论
包膜型肝结核是肝结核病灶中相对少见的一类,目前认为其感染途径主要是邻近结核病灶直接蔓延至肝包膜形成,可能与结核性腹膜炎密切相关[4]。超声具有方便、经济的优势,是肝脏占位性病灶的首选影像学检查手段。因此,总结包膜型肝结核的超声特征十分重要。
杨高怡等[2]将包膜型肝结核的超声造影增强模式分为无增强、环形增强、不均匀增强及整体增强,基于此4种增强模式的定义和结核病灶的病理生理发展特点,本组提出新的分类模式:实性病灶,属病程早期阶段,病理表现以充血水肿、渗出为主;空腔型病灶,病灶病理成分复杂,多伴有坏死区域,同时可存在增生、渗出;空腔型病灶根据形态又可分为薄壁腔型、厚壁腔型、虫蚀样腔型病灶,超声造影结果显示实性和薄壁腔型病灶肝包膜连续性比例显著高于厚壁腔型和虫蚀腔型病灶(均P<0.05),说明后两者属于疾病的进展阶段,穿刺或手术病理也证实上述观点,薄壁腔型腔壁组织为纤维增生,厚壁腔型病灶以纤维组织增生为主,伴有结核性肉芽肿,而虫蚀腔型病灶洞壁成分复杂,由渗出物、肉芽肿增生、纤维组织增生等不同成分组成[5]。
本组结果显示25个病灶仅1个病灶为包膜型肝结核早期阶段即实性病灶,余24个病灶均为空腔型,且有不同程度的坏死区,原因可能是早期包膜型肝结核病灶较小,与肝实质回声相近,不易鉴别,也未行超声造影检查,从而漏诊,也有可能是包膜型肝结核病灶极易发生坏死,如果是因为后者,则可以作为该类疾病与其他肝包膜占位性病灶的鉴别诊断要点之一。
本组结果显示,超声造影在评估包膜型肝结核病灶区肝包膜连续性、周围肝实质增强阳性率方面与增强CT具有一致性。增强CT具有辐射性,碘剂有可能引起过敏反应和肾脏毒性,重复性欠佳;且CT断层扫描不具实时性,无法判断呼吸运动时病灶与肝脏的相对运动关系,无法区分包膜型肝结核与邻近肝包膜的壁层腹膜结核。而超声造影可以很好地克服上述困难,实时、多次观察病灶的血流灌注情况及与肝脏的相对运动,临床应用价值更高。
综上所述,包膜型肝结核多伴有坏死区,超声造影可以很好地显示坏死腔的范围、形态、包膜的连续性及周围肝实质有无增强;且后两者的超声造影表现与增强CT具有一致性,可用于评估包膜型肝结核的病程,为临床诊治提供影像学信息。

