头颈部位置改变对可视双腔气管导管位置的影响
刘涛,罗太君,陈玢,曹晓曼,刘伟
(1.首都医科大学附属北京胸科医院 麻醉科,北京 101149;2.北京积水潭医院 麻醉科,北京 100035)
双腔气管导管(double-lumen bronchial tube,DLT)插管是胸部手术中肺隔离技术所采用的经典方法。通过插入DLT 能实现单肺通气,便于外科手术,同时防止术侧气道内的分泌物或血液流入健侧肺。目前,临床上普遍应用Robertshaw DLT,这种DLT 不设置隆突钩,但气管导管位置不易固定,患者体位改变和手术操作均可能使气管导管移位,据报道,导管移位的发生率为32%~46%[1-2]。导管移位可引起严重的低氧血症、气道压升高和肺隔离失败等。本文通过可视化技术探讨头部位置改变对DLT 移位程度的影响。
1 资料与方法
1.1 一般资料
选取2018年2月-2018年7月在北京胸科医院行择期开胸手术的患者40例。其中,男20例,女20例,年龄20 ~75 岁,身高155 ~170 cm,体重48 ~85 kg,体质指数(23.9±2.6)kg/m2,美国麻醉医师协会(American Society of Anesthesiologists,ASA)分级为Ⅰ或Ⅱ级,40例患者均放置F35 号左DLT。排除标准:强直性脊柱炎,颈部活动受限,颈椎病患者,气管发育异常者,左主气管腔狭窄者,左主气管有新生物者。患者麻醉诱导后,插入相同型号的可视DLT,分别对患者头颈部位于前屈与后仰位、左偏与右偏位的导管移位距离进行比较与观察。本研究经首都医科大学附属北京胸科医院伦理委员会批准,并与患者签署了知情同意书。
1.2 麻醉方法
所有患者术前常规禁食禁饮。入手术室后建立外周静脉通路,监测心电图(electrocardiogram,ECG)、心率(heart rate,HR)、无创血压(non-invasive blood pressure,NIBP)、脉 搏 血 氧 饱 和 度(pulse oxygen saturation,SpO2)和脑电双频指数(bispectral index,BIS),监测麻醉深度,局麻下桡动脉穿刺置管行有创动脉血压监测。面罩吸入纯氧,对患者开始麻醉诱导,咪达唑仑0.05 mg/kg、舒芬太尼0.2μg/kg、丙泊酚2.00 mg/kg、顺式阿曲库铵0.30 mg/kg。所有患者的插管均选用F35 号左可视DLT(广州维力医疗器械股份有限公司),用利多卡因胶膏润滑气管导管,在视频引导下插入,直至气管隆突及右主支气管开口清晰可见,并以纤维支气管镜检查确定左侧蓝色小套囊进入左主支气管。DLT 定位成功后,将患者头部固定在正中位,用胶布充分固定气管导管。左DLT 正确到位的标准[3]如下:纤维支气管镜自右侧支气管腔导入后,可清楚窥见隆突和右侧主支气管开口,左侧蓝色支气管小套囊上缘位于左侧主支气管内,与隆突平齐;再由左侧支气管腔导入后,左上、下叶支气管开口清晰可见。然后根据患者血流动力学变化,持续靶控输注瑞芬太尼和丙泊酚。
1.3 操作方法和观察指标
全身麻醉患者处于仰卧时,参照YOO 等[4]的方法,使用纤维支气管镜(日本Olympus LF-P,外径3.0 mm)经左DLT 右管腔测量右侧导管开口至隆突的距离。具体操作如下:纤维支气管镜经左可视DLT右侧管腔,测量右侧管腔尖端至气管隆突的距离(图1)。当纤维支气管镜经DLT 右侧管腔尖端接触气管隆突时,在纤维支气管镜进入气管导管处进行标记,然后回撤纤维支气管镜至气管导管尖端,再测量纤维支气管镜进入气管导管处距上次标记处的距离。这个距离即代表主气管导管开口至隆突的距离。按照此方法分别测量以往研究[1,5]采用的头颈部体位,即:头颈部正中位、前屈位(下颌抵前胸)、后仰位(由正中后仰近45°)、左侧位(左偏90°)及右侧位(右偏90°)时,气管导管尖端与隆突的距离。再将不同位置的该值与正中位进行比较,差值即为导管移动距离。纤维支气管镜下导管移动大于5 mm 则视为导管位置异常[6]。

图1 DLT 右侧开口距隆突距离Fig.1 Distance from right opening of double lumen bronchial tube to carina
1.4 统计学方法
采用SPSS 20.0 统计软件分析数据,计量资料采用均数±标准差(±s)表示,行t检验,相关性分析采用Spearman 相关分析,P< 0.05 为差异有统计学意义。
2 结果
2.1 可视DLT 移位的相关性
所有患者麻醉诱导后,可视DLT 插入全部到位。患者的性别与头颈部由正中位转向前屈、后仰、左偏和右偏位时DLT 移位的程度无相关性(r= -0.13,P= 0.423;r= 0.29,P= 0.064;r= 0.12,P= 0.472;r= -0.17,P= 0.302)。患者的体质指数与头颈部由正中位转向前屈、后仰、左偏和右偏时DLT 移位的 程 度 无 相 关 性(r= -0.08,P= 0.640;r= -0.01,P= 0.939;r= -0.15,P= 0.372;r= -0.29,P= 0.861)。
2.2 可视DLT 右侧开口距气管隆突的距离
患者头颈部处于正中位时,可视DLT 右侧开口距隆突的距离为(18.3±2.9)mm(图2A);患者头颈部处于前屈位时,可视DLT 右侧开口距隆突的距离为(10.6±4.1)mm(图2B);患者头颈部处于后仰位时,DLT 右侧开口距气管隆突的距离为(29.1±4.5)mm(图2C);患者头颈部处于左侧位时,可视DLT 右侧开口距气管隆突的距离为(20.5±3.1)mm(图2D)。患者头颈部处于右侧位时,可视DLT 右侧开口距气管隆突的距离为(20.4±3.1)mm(图2D)。头颈部处于不同体位时,可视DLT 的移动距离不同:头颈部前屈时,DLT 向内(向隆突)移位(5.6±2.0)mm;头颈部后仰、左偏和右偏时,可视DLT 均向外(向声门)移位,分别为(12.9±4.3)、(4.3±1.3)和(4.2± 1.3)mm。患者头颈部位于前屈位时双腔管移动的距离明显小于头颈部后仰时双腔管移动的距离(t= -15.48,P< 0.01);患者头颈部左偏与右偏时,可视DLT 的移动距离未见明显差别。
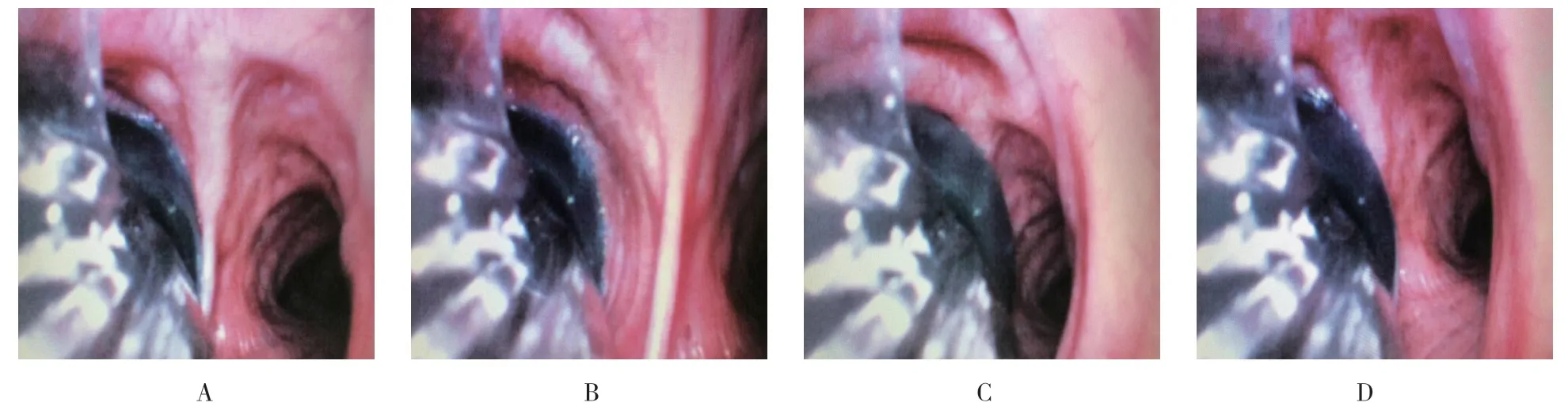
图2 头颈部不同位置时DLT 在气管内的位置变化Fig.2 The position of dual-lumen endotracheal tube changed at different positions of the head and neck
3 讨论
近年来,可视化DLT 已广泛应用于临床,其自带LED 摄像头,能清晰地在屏幕上显示插管全过程,指导麻醉医生快速将气管导管置于合适位置,极大地缩短了插管定位时间,提高了插管定位准确率,避免了听诊法和纤维支气管镜引导下调整导管位置时的反复进退或旋转,以免造成气管黏膜的损伤,更重要的是可视DLT 能实时监测术中双腔管位置变化,有助于早期识别气管导管的移位,减少低氧血症、气道压升高和肺隔离失败的发生率。
在胸科手术麻醉过程中,头部位置改变将引起DLT 移位,气管导管移位可引起严重的低氧血症、气道压升高和肺隔离失败等。本文观察了40例可视DLT 插管,患者头部在正中位固定可视DLT,保持一定的麻醉深度,可测得头部前屈位(下颌抵前胸)、后仰位(由正中后仰近45°)、左侧位(左偏90 度°)及右侧位(右偏90°)时气管导管尖端与隆突的距离。SEO 等[6]运用纤维支气管镜对100例插入DLT 的患者进行测量,结果表明,患者头颈部运动可引起气管导管的移位,但没有用图片更直观地展示气管移动的方向。
本文通过图片向临床医师展示头颈部运动对气管导管的影响,较SEO 等[6]的研究更直观,并运用可视DLT 联合纤维支气管镜测量,避免了单一运用纤维支气管镜单视角测量的缺陷,使测量结果更准确,以更好地指导临床。心肺功能基本正常的患者行胸科手术时,用DLT 行肺隔离的效果与管端位置有直接关系。气管导管置入过浅,支气管套囊易从支气管滑出,进入气管内可造成肺隔离失败;气管导管置入过深,管端易进入左下或右中间支气管内,单侧肺通气时,左上或右上肺叶无通气会导致明显缺氧和体内二氧化碳蓄积。胸科手术常在侧卧位下进行,在将患者由仰卧位摆放成侧卧位的过程中,可因头颈部前屈、后仰或旋转而造成DLT 管端移位[7]。本研究40例插入左可视DLT 插管的患者,均是全麻患者,在头颈部位置改变的过程中,都存在不同程度的DLT 移位,观察发现,患者头颈部从正中位改为后仰位时,可视DLT 在气管内移动距离为(12.9±4.3)mm,此种头颈部体位变动引起DLT 位移最大。BENUMOF 等[8]研究表明,左DLT 在体位变动时具有16 ~19 mm 的安全范围,而右侧DLT 仅有8 mm,且轻微的导管移位都可能导致导管位置摆放严重不当,阻塞右上肺叶开口或分隔失败。由于右上肺叶支气管开口直径为(1.07± 0.22)cm,但其开口位置与气管隆突间的距离较短,且开口位置变异较多,故右DLT 管端位置安全范围较小,管端位置偏深或发生旋转,都可造成右上肺叶支气管开口阻塞,引起右上肺叶通气障碍,导致单肺通气时发生低氧血症[9]。因此,在术中管理DLT 时,尤其右DLT,一定要注意头颈部位置变动对气管导管的影响,在患者体位变动的过程中,尽量保持头处于正中位。
为了全麻患者便于气管插管,一般采用头后仰位。本研究所示,当患者插完管、固定导管之前,应将患者头颈部调整至正中位,可减少气管导管移动的幅度。以往术中改变患者体位后,麻醉医生常用纤维支气管镜再次定位,以固定DLT 位置,为临床工作带来不便。可视DLT 能在整个手术过程中提供连续监测,有助于早期识别气管导管的移位,且可在探头的指引下直接调整[10-11]。本研究中,根据头颈部位置改变与DLT 位移的关系,在可视DLT 的指引下,通过调整患者头颈部位置使DLT 快速复位,避免传统的松开气管导管固定带、重新用纤维支气管镜引导定位,这种传统定位方式把观察重点放在气管导管上,而忽视了对患者头颈部位置的保护。此外,以往这种调整气管的方法,不仅费时,还增加了气道黏膜损伤和感染的概率。
综上所述,通过可视DLT 探头,可以连续直观地观察到因头颈部位置改变而引起的DLT 移位。头颈部前屈引起DLT 向内侧移位;头颈部后仰、左偏和右偏引起DLT 向外侧移位,其中患者头颈部后仰时导致气管导管移位的距离最大。因此,在胸科手术体位变动过程中,应尽量保持患者头部处于正中位,减少气管导管的移位。此外,麻醉过程中,可以通过调整患者头颈部位置,使DLT 快速复位,这为临床麻醉处理气管导管移位提供了一定的指导。
声明:发表于2020年第5 期的“链霉蛋白酶+西甲硅油+碳酸氢钠溶液配制后放置不同时间口服对胃镜检查质量的影响”,作者刘之枫,因作者原因,现添加通信作者:李蜀豫,E-mail:lsyzsyy@163.com

