颈部淋巴结结核致皮肤-淋巴结-咽瘘一例
石磊 李蕾蕾 李洪伟 陈辉 王军 宋言峥
颈部淋巴结结核是常见的肺外结核之一,占淋巴结结核的80%~90%[1]。其临床症状不典型,早期多表现为逐渐增大的无痛性肿块,若诊治及时,大部分患者经正规抗结核药品治疗均可治愈[2],但仍有10.1%~31.6%的患者病情进展,形成局部脓肿、皮肤破溃、瘘道形成,或肺门纵隔淋巴结结核致淋巴结-支气管瘘,需要较长时间引流方能愈合[3]。而颈部淋巴结结核导致皮肤-淋巴结-咽瘘鲜见报道。笔者对上海市公共卫生临床中心收治的1例因颈部淋巴结结核导致皮肤-淋巴结-咽瘘患者进行报道,旨在为临床工作提供借鉴。
临床资料
患儿,男,8岁1个月。因“发现颈部数枚肿大淋巴结3年 7个月,反复破溃2年,破溃口流出进食液体1个月”于2019年8月12日入住上海市公共卫生临床中心。
患儿3年7个月前因受凉后出现发热,体温最高达39.0 ℃,伴咳嗽、流涕;1周后出现左侧颈部肿大包块,因毗邻甲状腺左叶,当地综合医院初步诊断为急性甲状腺炎,给予头孢曲松钠抗感染治疗7 d,肿块无明显消退;血液结核感染T细胞斑点试验(T-SPOT.TB)检查报告早期分泌抗原靶6(ESAT-6)和培养滤液蛋白10(CFP-10)均>20个,疑诊为颈部淋巴结结核。2016年1月11日转入上海市公共卫生临床中心结核内科治疗。入院后行颈部淋巴结穿刺检查:抗酸杆菌涂片阳性;脓性分泌物结核分枝杆菌MGIT 960液体培养阳性;结核分枝杆菌MPB64抗原检测阳性。胸部CT增强扫描:肺部未见明显异常。诊断为颈部淋巴结结核,应用H-R-Z-E方案(R:利福平,0.45 g/d;H:异烟肼0.3 g/d;E:乙胺丁醇, 0.5 g/d;Z:吡嗪酰胺,0.75 g/d;均为1次/d)行规律抗结核治疗2个月,颈部肿大淋巴结逐步消退后出院,居家随诊治疗6个月后自行停药。2年前再次出现颈部肿块复发,无明显全身结核症状,于当地综合医院依据原方案继续行规律抗结核药品治疗2年,但颈部淋巴结病灶反复破溃,有淡黄色积液或干酪样物质溢出,图1为入院前2个月时颈部淋巴结结核破溃前表现。至本次入院前1个月,出现自破溃口流出进食液体的现象。
入院检查:体温36.5 ℃、脉搏89次/min、呼吸频率18次/min、血压 89/56 mm Hg(1 mm Hg=0.133 kPa)。患儿除颈部可触及肿大的数枚淋巴结(大者最大径约2 cm)、1处颈部皮肤瘘口伴周围瘢痕形成外(图2),无其他明显临床表现及不适。指示患儿饮用牛奶时观察到有牛奶自皮肤破口流出,且破口可随吞咽动作上下移动。实验室检查:白细胞(WBC)6.09×109/L;血红细胞沉降率(ESR)4 mm/1 h。痰抗酸杆菌涂片镜检阴性;结核抗体检查阴性;T-SPOT.TB检查ESAT-6和CFP-10均>20个。影像学检查:经瘘口以10 ml注射器注入复方泛影葡胺,可见对比剂由瘘道口通向咽底部(图3);胸部CT增强扫描肺部未见明确异常,甲状腺左叶体积缩小及强化不均匀;颈部CT增强扫描可见左侧甲状腺旁有少许游离气体,上段食管壁可疑增厚;双侧颈部间隙多发轻度肿大淋巴结。
手术治疗过程:术区常规消毒铺巾,以原瘘道口置入留置针,向瘘道内注射稀释后的亚甲基蓝以明确瘘道走向及位置,引导手术具体操作。为防止亚甲基蓝外溢,在瘘道口行荷包缝合。在胸锁乳突肌前方,沿皮肤瘘口周围做长约4 cm的梭形切口,沿瘘道分离,可见蓝染的瘘道通向咽部。在瘘道根部,缝扎切断瘘道,残端包埋,切除周围肿大明显的淋巴结2枚。术中未见肿大的淋巴结融合,但淋巴结内可见干酪样物质,完整切除病变的淋巴结。清创后淋巴结残腔内留置利福平药粉0.3 g,并放置引流胶条,逐层缝合切口,术中出血约5 ml。
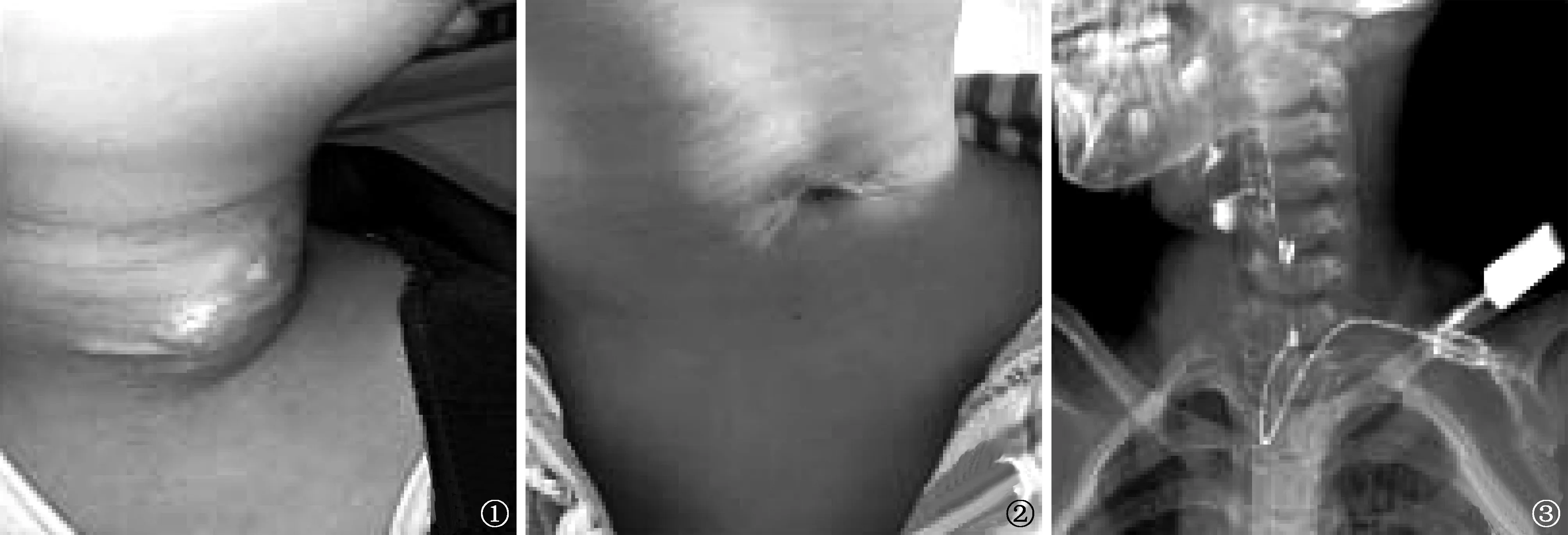
图1~3 患儿,男,8岁1个月。淋巴结结核并发皮肤-淋巴结-咽瘘。图1为本次入院前2个月颈部淋巴结结核破溃前淋巴结外观。图2为入院时颈部破溃瘘口,伴周围瘢痕形成。图3 为经体表瘘口造影,显示对比剂由瘘道口通向咽底部
术后及回访:术后1 d患儿即可进半流食,未观察到有液体及食物残渣自引流口外溢。术后5 d出院。出院后继续采用H-R-Z-E方案行规律抗结核治疗。术后1个月门诊复查,可见颈部切口愈合良好,无发热症状,进食时无液体及食物外溢。
讨 论
儿童颈部淋巴结肿大比较常见,部分表现不具有明确的临床意义,但也可能提示严重的感染性疾病或是严重的基础疾病。目前,已知有多种病原体感染均可造成颈部淋巴结肿大,如病毒、细菌、真菌、螺旋体、寄生虫、肿瘤等。颈部淋巴结结核由结核分枝杆菌侵入颈部淋巴结引起,是常见的一种肺外结核,多见于<40岁的青少年及女性患者[4]。颈部淋巴结结核发病缓慢,早期缺乏结核病的典型特征表现,多以颈部无痛性肿块就诊,多见于单侧、右侧[5];影像学表现与其他淋巴结病变也难以辨别,常易误诊、误治[6],而PPD试验和T-SPOT.TB检测有较高的敏感度,可作为淋巴结结核诊断的重要辅助检查手段。本例患儿患病早期就诊于综合医院,初步疑诊为甲状腺炎,经诊断性抗感染治疗未见好转,行血T-SPOT.TB检查阳性后,考虑为颈部淋巴结结核而转至我院,并得以明确诊断。提示综合医院在诊治淋巴结肿大患者时,应积极行PPD试验和T-SPOT.TB检测,以排除结核感染。而且,多项研究显示,单纯颈部淋巴结结核多于颈部淋巴结结核并发肺结核患者[3, 6-7],提示即使部分淋巴结肿大患者的胸部X线摄影显示正常,也不能因此排除颈部淋巴结结核的可能,应积极行活检组织病理学检查以明确诊断。本例患者从发病以来,全身结核症状不明显,胸部影像学检查正常,无肺结核表现,经淋巴结穿刺检查得以确诊。
对于颈部淋巴结结核,应注意与非结核分枝杆菌性淋巴结炎和肿瘤性淋巴结肿大相鉴别。前者通常表现为单侧,一般直径<4 cm,在数周内缓慢增大,表面皮肤逐渐由粉红色变为紫色,可以破溃而形成窦道[8],确诊仍需要经过结核分枝杆菌培养、菌种鉴定及PCR检测;而后者也是造成儿童颈部淋巴结肿大的原因之一,在美国,霍奇金淋巴瘤约占儿童期癌症的7%,儿童期癌症死亡的1%[9],但目前病因不清,可能与病毒及免疫功能缺陷有关[10-12];其早期症状不明显,可表现为无痛性淋巴结肿大,通常累及颈部、锁骨上和腋窝淋巴结,较少累及腹股沟淋巴结;可能伴有乏力、厌食和体质量减轻等全身不适症状;通常需要行淋巴结穿刺病理活检以明确诊断。
颈部淋巴结结核根据超声声像图表现可以分为4型,即急性炎症型(Ⅰ型)、干酪坏死型(Ⅱ型)、寒性脓肿型(Ⅲ型)、愈合钙化型(Ⅳ型)[13]。本例患儿颈部淋巴结结核病史3年,在规律全程抗结核药品治疗2年内,反复在颈部淋巴结内部出现坏死液化、脓肿,并向周围软组织穿透形成瘘道,破溃流脓,超声表现为囊性或囊实性,考虑为淋巴结寒性脓肿型,其液化、脓肿不利于抗结核药品进入病灶,导致病情迁延不愈。提示当患者出现瘘道时,一定要重视瘘道病灶内的药品浓度问题,仅口服药品治疗是否有效?本例患儿虽然行规律抗结核药品治疗2年,但因瘘道的存在而致病情迁延不愈,应引起临床医师的重视。患儿入院前1 个月,颈部淋巴结结核脓肿再次破溃,出现皮肤-淋巴结-咽瘘,可能因为之前颈部淋巴结破溃后形成皮肤瘢痕,而软组织内的淋巴结仍持续坏死液化,因瘢痕皮肤张力较大,再次形成皮肤瘘口困难,则液化的脓液向咽底部突破,继而形成咽瘘;咽瘘形成后,进食过程中造成食物残渣在瘘道残端存留,继发细菌感染,脓液增加,瘘道内压力增大,最终再次突破皮肤,形成皮肤-淋巴结-咽瘘。因患儿在进食流质食物时,有液体食物自瘘口外溢,严重影响了学习生活,经过保守治疗无好转,需外科手术治疗。
为制定详细手术方案,患儿术前采用经瘘道口注射复方泛影葡胺造影,明确了瘘道末端位于咽食管隐窝内。术中再行瘘道内注射亚甲基蓝以明确瘘道走向、位置,为完整切除窦道、残端荷包缝合包埋提供了保障。患儿手术顺利,术后1 d即可进半流食,进食时无液体及食物残渣自引流口外溢。术后5 d即切口愈合良好而出院。
综上所述,应尽早以病理及细胞学检查明确颈部淋巴结肿大患者的诊断,以便进行及时治疗。并重视发生颈部淋巴结结核坏死、液化、反复破溃而形成皮肤-淋巴结瘘的患者,注意观察瘘道结核病灶的治疗情况,及时调整治疗方案,以避免病情迁延不愈或致耐药形成。

