新生儿坏死性小肠结肠炎造瘘术后关瘘时机的选择
储冬冬,毛建雄,肖东
新生儿坏死性小肠结肠炎(neonatal necrotiz⁃ing enterocolitis,NEC)是新生儿重症监护室最常见的外科急腹症,其发病率和死亡率较高,有报道指出在美国出生体重500~1500g的早产儿NEC的发病率为7%,其死亡率高达20%~30%[1]。很大一部分NEC的患儿需要行坏死肠管切除+肠造瘘术[2]。诚然,及时的坏死肠管切除+肠造瘘术能够立即去除坏死肠管,迅速阻断肠内细菌移位及其导致的一系列病理生理变化,减轻全身感染[3],挽救NEC患儿的生命,并为进一步的治疗创造条件。但肠造瘘术改变了患儿的肠道生理结构,容易导致术后的肠液大量丢失、肠内营养吸收障碍,从而引起营养不良、水电解质酸碱平衡紊乱,甚至影响患儿的预后[4]。因此,何时关瘘成为困扰小儿外科医生的一个难题,对于关瘘时机的选择,学界说法不一[5]。目前国内尚无总结NEC造瘘术后关瘘时机的回顾性研究。因此,我们总结了深圳市儿童医院新生儿外科近年来因NEC行造瘘术并在术后一段时间后行关瘘术的患儿的临床特点和诊疗经验,旨在探讨NEC造瘘术后关瘘时机的抉择。
1 资料与方法
1.1 一般资料
我们回顾性分析了深圳市儿童医院新生儿外科自2010年8月至2019年1月之间收治的因NEC行坏死肠管切除+肠造瘘术并在术后一段时间后行关瘘术的患儿58例。其中男35例,女23例,胎龄27~40周,平均32.6周,早产儿45例,出生体重0.8~4 kg,平均2.27 kg。
1.2 分组
我们将以上患儿根据关瘘时间分为2组[6]:早期关瘘组(EC)为造瘘术后8周及8周内关瘘的患儿,共27例;晚期关瘘组(LC)为造瘘术后8周以后关瘘的患儿,共31例。
1.3 观察指标
我们对以上2组患儿的以下临床指标进行分析:胎龄、出生体重、开腹指征(改良的NECBells分期标准[7])、关瘘时间,同时对关瘘术后相关指标进行分析,包括:是否需要呼吸机支持及呼吸机支持时间,是否需要肠外营养支持及肠外营养支持时间、住院时间、并发症引起的再手术率,以及死亡率。
1.4 统计学方法
所有数据通过SPSS22.0进行处理,对计量资料采用t检验及秩和检验;计数资料采用卡方检验。P<0.05为差异有统计学意义。
2 结果
2.1 临床特点
本研究共纳入NEC患儿共58例,根据改良的Bell分期标准,该58例患儿均符合NEC诊断标准,其中:男35例,女23例。手术指征为气腹(Bell分期Ⅲ期)40例、保守治疗无法控制的感染(Bell分期Ⅱ期)18例,其中27例为早期关瘘(EC),31例为晚期关瘘(LC)。两组间的孕周、出生体重和性别的差别没有统计学意义(P>0.05);EC组中行空肠造口术的患儿比例远大于LC组,行回肠造口术的患儿比例远小于LC组(P<0.05),而两组中行结肠造口的患儿比例差别没有明显的统计学意义(P>0.05)。
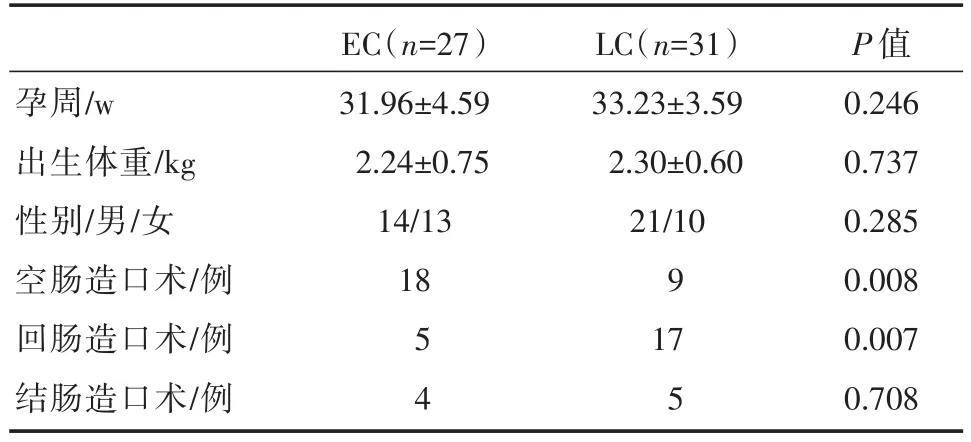
表1 两组患儿基本特征
2.2 术后指标
EC组患儿中,有18例患儿需要呼吸机支持(66.67%,18/27),而LC组为10例(32.26%,10/31)。EC组接受呼吸机支持的比例远高于LC组,其差异具有统计学意义(P<0.05),且EC组接受呼吸机支持的时长也远大于LC组(P<0.05)。EC组比LC组需要更长时间静脉营养支持(P<0.05);而且EC组的住院时间远高于LC组(P<0.05)。
13例患儿因粘连性肠梗阻、肠狭窄、肠神经节细胞发育不良等并发症接受了再次手术(其中EC组7例,LC组6例),再手术率的差异没有统计学意义(P>0.05);4例EC组患儿术后出现切口愈合不良,2例EC患儿因败血症死亡,1例患儿因短肠综合征和严重的营养不良死亡,而LC组患儿术后切口均恢复良好,无一例死亡。
3 讨论
新生儿坏死性小肠结肠炎(NEC)是一种严重威胁新生儿生命的急腹症,其发病原因复杂,起病急,进展快,死亡率高[8]。多数NEC的患儿最终需要手术治疗,而最普遍的NEC手术方法是坏死肠管切除+肠造瘘术[3]。对于肠造瘘的关瘘时机,目前存在较大争议。Rostein等[9]认为需要尽早关瘘,以减轻肠造瘘导致的水电解质及营养方面的并发症发生率。Al-Hudhaif等[10]则认为,早期关瘘会受到腹腔肠管粘连、炎症性肠狭窄的影响,引起手术困难,增加手术并发症,所以,造瘘术后8周以上再行关瘘较为安全,此时关瘘还能同时处理肠狭窄的问题。Veenstra等[11]回顾性研究了44例NEC造瘘术后关瘘的患儿,发现早期关瘘和晚期关瘘的死亡率和术后并发症发生率没有显著性差异。
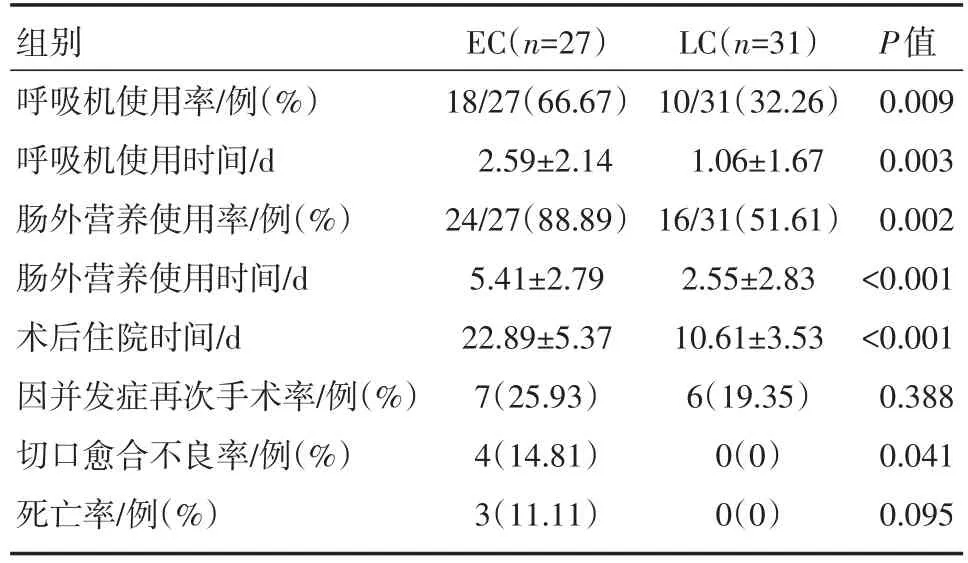
表2 两组患儿的术后指标
在本研究中,我们发现在早期关瘘组的患儿中,2/3的患儿需要术后时长不等的呼吸机支持,而在晚期关瘘组的患儿中,这一比例下降至不到1/3。这一现象可能与早期关瘘组的患儿年龄较小有关。此外,关瘘时间越早,腹腔肠管粘连越严重,手术时间亦相应延长,术后需要呼吸机支持的可能性也越大。这也提示我们在行剖腹探查和造瘘术时需要尽量减少对健康肠管的骚扰,以减轻术后的肠粘连。而关瘘越晚,患儿年龄越大,其心肺功能也明显增强,肠粘连的程度也相应减轻。所以,对于那些第一次手术中腹腔污染严重的患儿,外科医生一般会特意推迟关瘘手术的时间[6]。
早期关瘘组的患儿术后对于肠外营养的需求也远远高于晚期关瘘组。这些患儿往往是由于造瘘肠管肠液丢失过多,引起造瘘口周围皮肤溃烂、水电解质紊乱及营养不良,从而需要尽早关瘘,因而其胃肠道功能较差,术后必须禁食更长时间,从而更需要肠外营养支持。长时间的肠外营养容易引起胆汁淤积,从而对肝功能造成严重损害[12],我们建议使用大豆油/中链甘油三酯/橄榄油/鱼油(SMOF)脂肪乳以减轻肝损害。肠管旷置越久,其消化吸收功能的恢复也越慢,如果条件允许,应尽可能早期建立以深度水解蛋白奶为基础的肠内营养[13]。此外,造瘘口的位置越高,造瘘期间更容易出现营养和代谢并发症,所以那些迫不得已行空肠造瘘术的患儿一般需要早期关瘘,甚至需要行紧急关瘘,这些患儿中出现短肠综合征和营养不良的概率也明显升高。而回肠末端造瘘和结肠造瘘的患儿则容易管理得多,关瘘时间也可以适当延迟[10]。我们的研究同样揭示了这一现象。
另外,由于关瘘时年龄较小、体重较轻,免疫系统发育欠完善,造口位置往往较高,早期关瘘组的患儿在术后并发症(包括切口愈合不良、败血症、短肠综合征)及死亡率方面,同样与晚期关瘘组存在较大差距。Lee等[14]指出,关瘘时的低体重(<2.5 kg)是术后切口愈合不良的重要因素。在我们的研究中,3例出现术后切口裂开的患儿均为早期关瘘组,且关瘘时体重均不足2.5 kg。因此,如何明智地决定关瘘的时机,要充分考虑各种因素。总体来说,我们建议在条件允许的情况下尽可能晚的进行关瘘手术。无论关瘘早晚,术后的再手术率在早期关瘘组和晚期关瘘组中没有明显差别,这提示关瘘时机对再手术的影响不大。
由于本研究是一个回顾性研究,所以存在着许多局限性。首先,研究的样本量较小;其次,在病例的选择和分组上存在一些偏倚,难以做到随机;最后,由于部分患儿失访,对于一些术后并发症,难以做到完整搜集数据。我们希望在将来能看到对NEC患儿关瘘时机的研究的随机对照研究(RCT),但由于众所周知的原因(NEC手术的患儿全部来自急诊,难以随机分组,样本量小,偏倚难以控制等),使针对这些患儿设计RCT研究变得困难重重[15]。但无论如何,我们还是要努力推进多中心、大样本量的RCT研究在NEC的外科治疗上的应用,从而获得更多的循证医学证据来支持我们的结论。
总之,本研究提示,NEC肠造瘘术后早期关瘘与术后并发症(包括呼吸机支持、肠功能恢复延迟、切口愈合不良、营养不良和术后感染等)的发生率显著相关。因此我们认为,对于NEC行肠造瘘术后关瘘时机的选择,应该以患儿的病情和营养状况评估为依据,在条件允许的情况下,尽量选择在造瘘术后8周以上再行关瘘术,从而加快术后恢复,减少住院时间,同时减少各种术后并发症的出现,并降低死亡率。

