三种经胸肺部超声检查技术诊断间质性肺疾病的可重复性及一致性
连细华,张 颖,朱志兴,吕国荣,3*
(1.福建医科大学附属第二医院超声医学科,2.呼吸与危重症医学科,福建 泉州 362000;3.福建省泉州医学高等专科学校 母婴健康服务应用技术协同创新中心,福建 泉州 362000)
目前临床对间质性肺疾病(interstitial lung disease, ILD)的认识不足且诊断方法有限,导致其最终发展为肺纤维化者占比较大,发病率和死亡率逐年升高[1]。如何早期诊断ILD意义重大。近年来经胸肺部超声(transthoracic lung ultrasound, TLUS)逐渐应用于ILD的临床诊断[2],主要检查方法包括简化的前侧后胸壁14肋间隙扫查法、前侧胸壁28肋间隙扫查法及前侧后胸壁72肋间隙扫查法,但有关3种超声检查技术的可重复性和一致性的对比分析鲜有报道。本研究旨在评价上述3种超声检查技术诊断ILD的一致性及可重复性。
1 资料与方法
1.1 一般资料 选取2017年4月—2018年4月40例就诊于福建医科大学附属第二医院的ILD患者,男12例,女28例,年龄36~68岁,平均(43.2±10.4)岁;均符合2000年美国胸科协会/欧洲呼吸协会(American Thoracic Society and European Respiratory Society, ATS/ERS)[3]颁布的ILD诊断标准。40例中,结缔组织疾病相关性ILD 25例,特发性肺间质纤维化12例,其他原因所致ILD 3例。本研究获医学伦理委员会批准;患者对研究内容均知情同意。
1.2 仪器与方法 采用GE E8彩色多普勒超声诊断仪,ML6-15-D凸阵探头(频率1~7 MHz)和M6C线阵探头(频率4~13 MHz),分别以简化的前侧后胸壁14肋间隙扫查法、前侧胸壁28肋间隙扫查法和前侧后胸壁72肋间隙扫查法进行扫查,使探头纵向垂直于各肋间隙扫查点(表1)。①检查前侧胸壁:嘱患者仰卧或侧卧,双手抱头,沿其双侧胸骨旁线、锁骨中线、腋前线、腋中线自上而下扫查肋间隙;②检查后胸壁:嘱患者取坐位,双手向前交叉环抱,身体前屈,沿其双侧脊柱旁线、肩胛线、腋后线从上到下观察肋间隙。对每个扫查点进行重复观察,重点观察并记录B线和胸膜线情况,并记录采用不同方法检查每例患者的时间。由2名具3年以上超声工作经验的主治医师在双盲情况下独立进行以上检查和分析。
1.3 观察指标 ①B线:计算各扫查点B线数量的总和。由于融合状的B线(也称“白肺”)很难计数,故定义一个扫查点的满屏融合状B线为10条[4]。②胸膜线异常:根据胸膜线异常情况判定ILD严重程度。轻度,胸膜线轻微不光滑,可增厚或不增厚,常局限于单侧或双侧肺底;中度,胸膜线不连续、不光滑,呈碎片状,胸膜增厚(>3.0 mm),厚度不均匀,偶见胸膜下小无回声区,常累及双侧肺底;重度,胸膜线增厚、不规则、模糊,胸膜下多发小无回声区,胸膜滑动征减弱[2,5]。见图1。
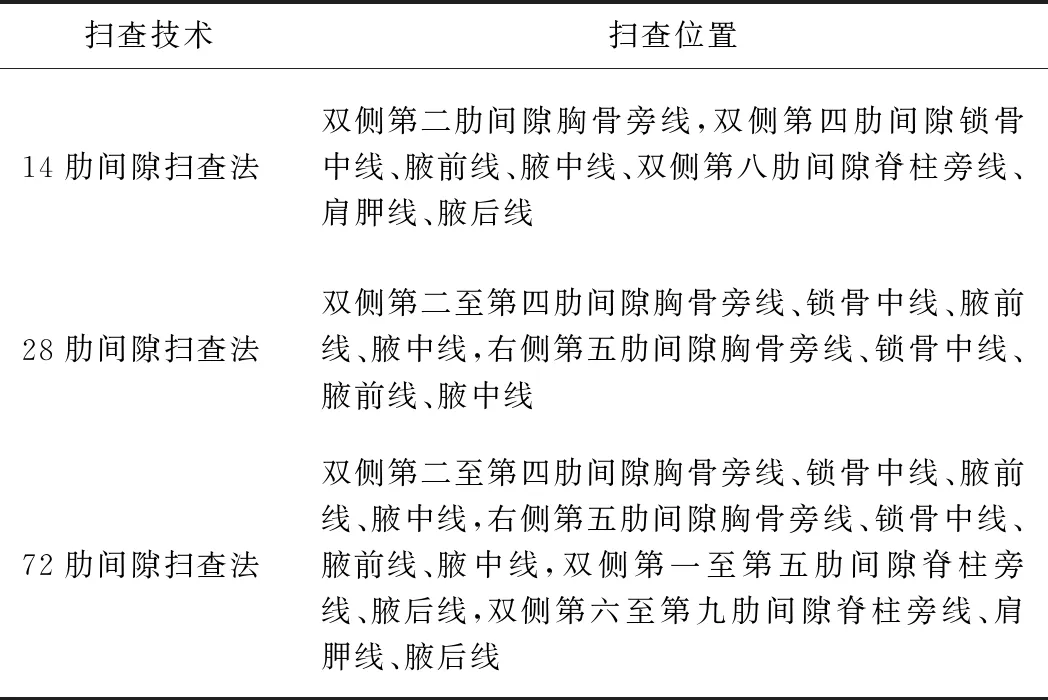
表1 3种TLUS扫查技术的扫查区域
1.4 统计学分析 采用SPSS 17.0和MedCalc 16.2.0统计分析软件。分别采用组内相关系数(intraclass correlation coefficient, ICC)、Bland-Altman法分析2名观察者计算B线的可重复性和一致性,ICC值<0.20为可重复性极低,0.20≤ICC<0.40为可重复性一般,0.40≤ICC<0.60为可重复性中等,0.60≤ICC<0.80为可重复性高,≥0.80为可重复性极高。利用Kappa一致性检验分析2名观察者评价胸膜线严重程度的一致性,Kappa值<0.20为一致性极低,0.20≤ICC<0.40为一致性一般,0.40≤ICC<0.60为一致性中等,0.60≤ICC<0.80为一致性高,≥0.80为一致性极高。检查时间以±s表示,采用单因素方差分析比较3种扫查技术的检查时间。P<0.05为差异有统计学意义。
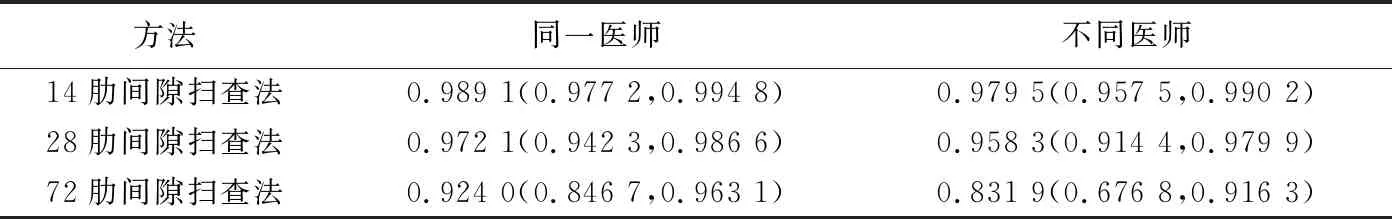
表2 同一医师及不同医师采用3种扫查技术观察ILD患者B线的ICC值(95%CI)

表3 同一医师及不同医师采用3种扫查技术观察ILD患者B线的Bland-Altman分析界限宽度(95%CI)
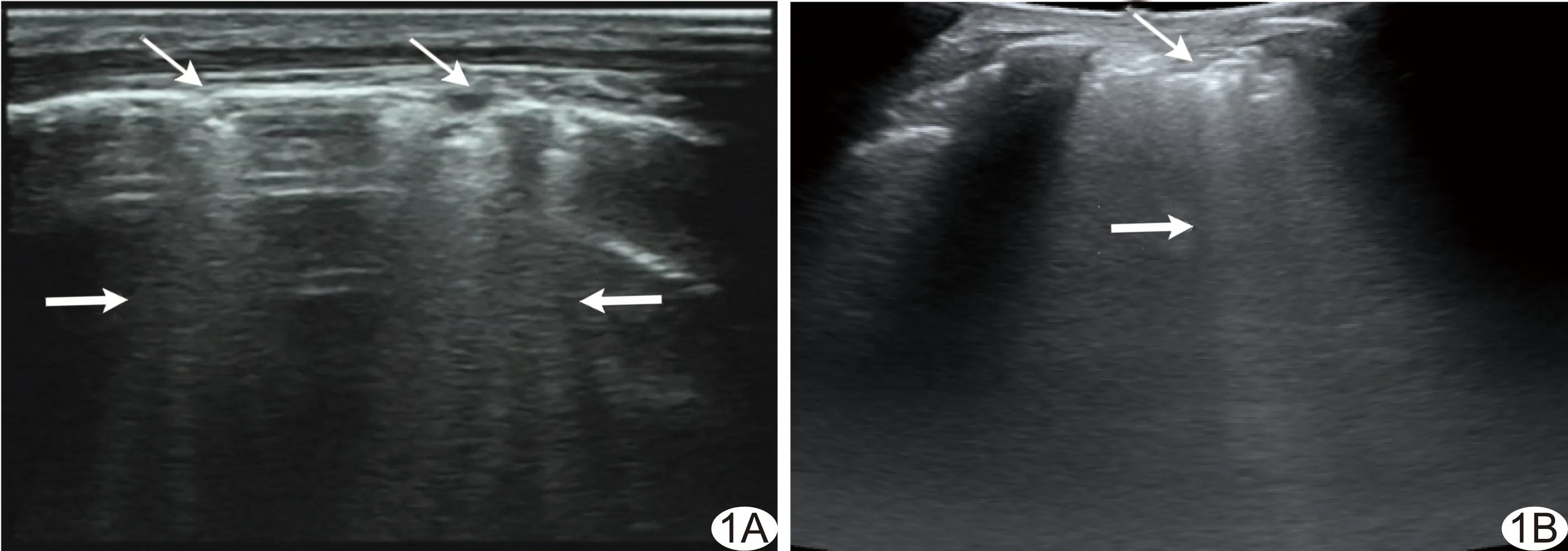
图1 患者女,53岁,ILD A、B.分别为线阵探头、凸阵探头观察胸膜线(细箭)及B线(粗箭)表现
2 结果
同一医师和不同医师利用3种超声技术评价B线的可重复性及一致性均极高,见表2。14肋间隙扫查法对B线评价的可重复性及一致性均最高,故选取14肋间隙扫查法分析同一医师和不同医师观察ILD患者胸膜线异常的一致性,结果显示同一医师对胸膜线严重分度的一致性极高,Kappa值为0.948(P<0.01);不同医师对胸膜线严重分度的一致性极高,Kappa值为0.895(P<0.01)。见表2、3及图2。14肋间隙扫查法的检查时间为(36.70±6.39)s,28肋间隙扫查法(71.55±17.10)s,72肋间隙扫查法为(181.23±31.92)s,3种技术之间差异有统计学意义(F=504.67,P<0.001)。
3 讨论
ILD是肺间质损伤所致的一类异源性疾病,与之相关者多达200余种,但多数均有共同的炎症-免疫反应病理基础,随疾病进展可致肺动脉高压[6]。目前诊断ILD的方法有胸部高分辨率CT(high resolution CT, HRCT)、肺功能检查、支气管-肺泡灌洗及肺组织活检等[7-8]。肺组织活检是诊断ILD的金标准,但为有创检查,可能产生多种并发症,且活检阳性率较低,故不作为首选[8]。HRCT诊断ILD特异度较高[6],可作为诊断ILD的主要方法,但有辐射,且不能床旁操作,不适用于病情危重者及孕妇等。超声检查能克服上述不足,成为简便、经济、快速并可早期诊断ILD的检查技术。
肺间质由肺的支架结构构成,发生ILD后胸膜下间隔增厚,其周围为含气肺泡,超声声束通过此混合区域会发生多重反射,最终形成垂直强回声带的B线;病变进一步累及胸膜线,可致胸膜增厚,胸膜线模糊、不规则或呈破碎状,以及胸膜滑动减弱等。超声能早期发现上述改变,使其早期诊断ILD成为可能。国内研究[2]发现ILD患者的TLUS表现有一定特征性,如出现B线和胸膜线异常(胸膜线增厚、不规则、模糊、呈碎片状及胸膜下多发小无回声区等),且TLUS诊断结果与CT结果具有较高的一致性,可作为初步筛查ILD的方法。利用TLUS诊断ILD时,应注意与其他肺部疾病进行鉴别[4,9-10]:①肺炎,肺实变伴动态支气管充气征是肺炎的高度特异性超声征象,实变区域内可探及血流信号,有时伴局灶性B线、胸膜线不光滑及胸腔积液等;②急性呼吸窘迫综合征(acute respiratory distress syndrome, ARDS)早期常表现为双侧肺弥漫性B线,随着病情进展,除B线外还表现为胸膜下实变、肺滑动征减弱或消失及增厚不规则的胸膜线等。结合病史及超声表现可对以上疾病进行鉴别。
目前利用TLUS诊断ILD的方法较多,但少见针对各种方法的可重复性和一致性的对比观察。本研究中采用的是ICC和Bland-Altman方法进行可靠性分析,二者均为衡量和评价复测可靠性(同一观察者对同一对象进行多次测量之间的差异)及观察者间可靠性(不同观察者对同一对象的测量值之间差异)的主要方法。参考既往研究[11],本研究对简化的前侧后胸壁14肋间隙扫查法、前侧胸壁28肋间隙扫查法和前侧后胸壁72肋间隙扫查法进行对比,结果显示3种方法对B线评价结果的可重复性及一致性均极高,其中同一医师利用简化的14肋间隙扫查法的可重复性和一致性均最高,原因可能在B线数量代表病变严重程度,扫查肋间隙越少,对于B线总数量计算的误差就越小,故简化的14肋间隙扫查法最高,28肋间隙扫查法次之,72肋间隙扫查法最低。由于14肋间隙扫查法对B线评价的可重复性及一致性均最高,故选取14肋间隙扫查法分析同一医师和不同医师观察ILD患者胸膜线异常的一致性,结果显示同一医师对胸膜线严重分度的一致性极高。简化的14肋间隙扫查法可观察ILD患者前侧后胸壁,较客观、准确地判断B线和胸膜线累及情况,提示该法选择的肋间隙比较有代表性,包括前胸部、侧胸部及后胸部,可简要并重点反映ILD病情。此外,比较3种扫查技术的扫查时间,发现72肋间隙扫查法耗时最久,简化的14肋间隙扫查法耗时最低。
综上所述,简化的14肋间隙扫查法显示ILD患者B线和胸膜线的可重复性和一致性均高,扫查范围较全面,扫查时间短,可作为超声诊断ILD的首选扫查技术。但本研究样本量相对不足,且未对3种检查技术与HRCT结果进行对比,尚需进一步完善。

