双眼联合植入不同附加度数多焦点散光矫正型人工晶状体(ART)患者术后视觉质量及满意度△
林婷婷 张晓旭 肖雪冰 乌兰 刘洋 方军
随着人工晶状体质量的不断提高,白内障手术已由复明手术发展为屈光手术,眼科医师更多地关注如何使患者获得高品质的视觉质量。多焦点散光矫正型人工晶状体(AcrySof IQ ReSTOR Toric-Intraocular lens,ART)的应用使白内障屈光手术进入了更高的发展阶段,不仅能让患者摆脱老花镜,还可矫正角膜散光,同时解决白内障、角膜散光等眼部问题,最大程度地恢复视力。ART采用附加不同度数的方法来提供不同的视近距离,临床上应用最多的分别为ART+3.0 D和 ART+2.5 D。根据患者日常生活对视近距离的需求来选择,前者可提供良好的远视力和近视力,但一些患者对中距离的视力不满意[1];后者则以中视力、远视力为主,近视力稍逊。如何利用人工晶状体的不同特点最大程度满足不同患者的日常需求,达到人工晶状体的个体化设计,是白内障医师最关心的问题。本研究拟观察双眼分别植入不同附加度数ART,即ART+2.5 D和ART+3.0 D,能否取长补短为患者提供全程视力,并评估患者术后视觉质量,为临床人工晶状体的个体化选择提供参考。
1 资料与方法
1.1 一般资料收集2016年11月至2017年12月在我院就诊的双眼白内障合并散光和老视的患者共34例(68眼),行白内障超声乳化吸出联合ART植入术。随机将患者分为两组,观察组16 例(32 眼),双眼分别植入ART+2.5 D和ART+3.0 D,第一次手术植入ART+2.5 D,第二次手术植入ART+3.0 D; 对照组18例(36 眼),双眼均植入ART+3.0 D。入选标准:全角膜规则散光-0.75~-2.00 D、角膜后散光<0.50 D;无眼外伤病史;无眼部手术史;无青光眼病史;无糖尿病性视网膜病变、老年性黄斑变性等眼底病变;无葡萄膜炎病史等其他影响视力的情况。两组患者在年龄,性别构成,眼轴长度,人工晶状体球镜度数、柱镜度数等方面差异均无统计学意义(均为P>0.05)。本研究遵循《赫尔辛基宣言》的伦理学要求。
1.2 术前测量两组患者术前均进行眼科常规检查和处理,包括裂隙灯、眼底镜检查,眼压测量,泪道冲洗,电脑验光,眼B超、角膜曲率、角膜地形图、眼前节分析系统检查等,角膜内皮细胞计数、人工晶状体度数计算均用 IOL Master光学相干生物仪500(德国蔡司公司)检测,根据SRK-T公式计算人工晶状体度数,预留剩余球镜度数为 (0±0.5) D,利用角膜曲率、角膜地形图、眼前节分析系统及IOL Master确定患者术前全角膜散光测量的准确性及可重复性,人工晶状体柱镜度数及轴位通过 Alcon 公司TORIC在线计算器,计算出最佳轴位、最小剩余散光和最佳手术切口位置,手术源性散光均为-0.30 D。
1.3 手术方法所有患者均由同一位医师完成白内障超声乳化吸出联合ART植入术。具体步骤为:常规消毒铺巾,开睑器开睑,术中应用VERION眼科生物测量及手术计划系统导航,在相应轴位上做透明角膜切口,环形连续撕囊5.5 mm,水分离晶状体皮质及晶状体核,美国爱尔康超声乳化仪乳化晶状体,注吸头吸出皮质,囊袋内植入人工晶状体,彻底吸出黏弹剂后将人工晶状体调整到预定轴位,水密切口,妥布霉素地塞米松眼膏涂眼,包扎术眼。
1.4 术后观察于术后3个月,采用标准视力表测量远视力,检查距离为5 m。采用标准近视力表测量近视力、中视力,检查距离为40 cm、80 cm。所有患者均在同一亮度的环境下进行检查。测量包括裸眼远视力(uncorrected visual acuity,UCVA)、裸眼中视力(uncorrected middle visual acuity,UCMVA)、裸眼近视力(uncorrected near visual acuity,UCNVA)、最佳矫正远视力(best-corrected visual acuity,BCVA)、最佳矫正中视力(distance-corrected middle visual acuity,DCMVA)、最佳矫正近视力(distance-corrected near visual acuity,DCNVA)。绘制离焦曲线:采用全自动综合验光仪(日本拓普康公司生产),分别于患者术眼眼前放置球镜镜片,度数为+2.00 ~-5.00 D,以0.50 D跨度更换镜片,记录放置不同球镜镜片后的远视力,将各度数下视力绘成离焦曲线。对比敏感度测定采用Optec 6500视功能测试仪(美国STEREO OPTICAL公司),分别检查明视、明视加眩光、暗视、暗视加眩光状态下的对比敏感度,测试空间频率分别为1.5 c·d-1、3.0 c·d-1、6.0 c·d-1、12.0 c·d-1、18.0 c·d-1[2]。
1.5 问卷调查术后3个月,针对两组患者光晕、视物不适、重影、头晕等症状,脱镜、中距离用眼活动和近距离用眼活动等情况进行满意度调查。
1.6 统计学方法采用SPSS 18.0统计学软件进行数据分析,计量资料以均数±标准差表示,对比敏感度取对数进行统计分析;两组间比较,计量资料采用独立样本t检验,计数资料采用χ2检验。检验水准:α=0.05。
2 结果
2.1 术后视力术后3个月,观察组患者UCMVA、DCMVA 均优于对照组,差异均有统计学意义(均为P<0.05);两组患者UCVA、UCNVA、BCVA、DCNVA比较,差异均无统计学意义(均为P>0.05)。见表1。
表1 两组患者术后3个月视力比较

组别UCVAUCMVAUCNVABCVADCMVADCNVA观察组0.02±0.080.20±0.190.15±0.200.00±0.080.14±0.250.32±0.20对照组0.05±0.100.41±0.090.10±0.150.00±0.100.34±0.040.10±0.15t值0.6346.4281.6200.9067.8121.989P值0.9430.0010.1060.2840.0000.098
2.2 离焦曲线术后3个月,观察组离焦曲线在-3.5~+0.5 D区间趋于平稳,视力均优于0.3 logMAR,形成平台期;对照组离焦曲线呈现双峰,峰值在0 D和-3.0 D;离焦曲线结果显示观察组中视力明显优于对照组,近视力对照组优于观察组。见图1。

图1 白内障超声乳化联合人工晶状体植入术后双离焦曲线图
2.3 对比敏感度术后3个月,两组患者在明视及明视加眩光状态下各空间频率对比敏感度比较,差异均无统计学意义(均为P>0.05)。术后3个月,在暗视状态下,观察组在6.0 c·d-1及12.0 c·d-1空间频率的对比敏感度要优于对照组,差异均有统计学意义(均为P<0.05);在暗视加眩光状态下两组无明显差异(均为P>0.05)。见表2。
2.4 问卷调查结果术后3个月,两组患者共34例68眼均有不同程度光晕等视觉干扰表现,以夜间为重,但不影响生活质量。观察组患者在日常生活中完全脱镜,无患者诉双眼视物不适、重影、头晕等症状;对照组中5例(10眼)中距离视物欠佳(主要看电脑屏幕)。中距离用眼活动满意度观察组为 100%,对照组为 72.2%,差异有统计学意义(χ2=8.473,P=0.002);近距离用眼活动满意度观察组为 87.5%,对照组为 94.4%,差异无统计学意义(χ2=0.106,P=0.678)。
表2 两组患者术后3个月对比敏感度比较
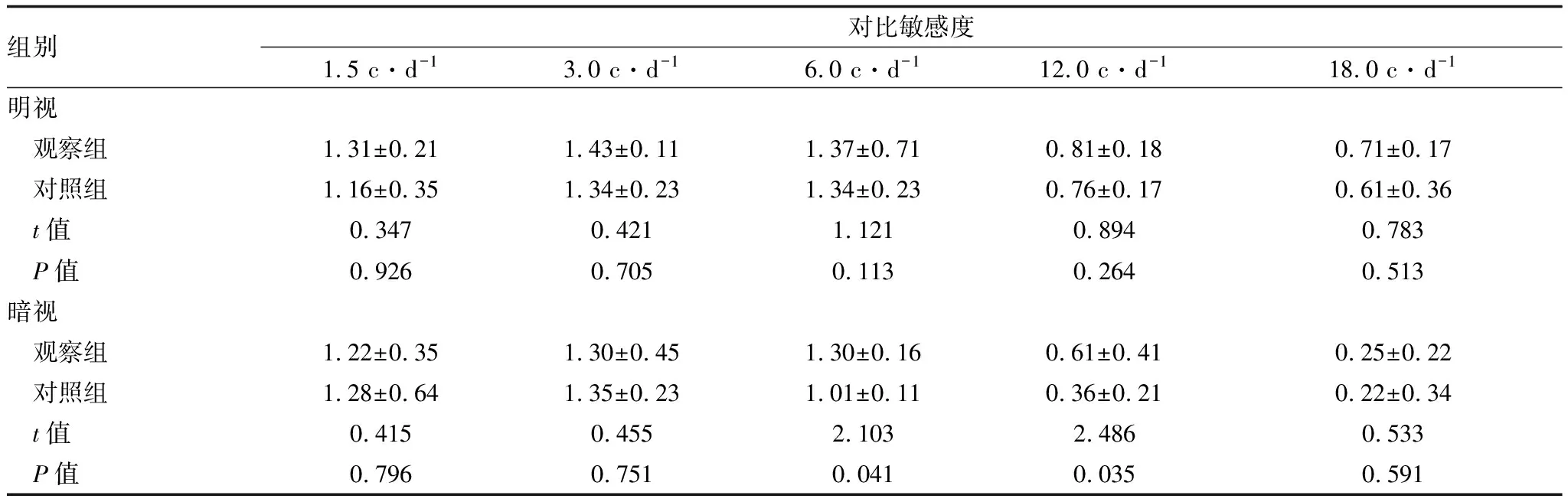
组别对比敏感度1.5 c·d-13.0 c·d-16.0 c·d-112.0 c·d-118.0 c·d-1明视 观察组1.31±0.211.43±0.111.37±0.710.81±0.180.71±0.17 对照组1.16±0.351.34±0.231.34±0.230.76±0.170.61±0.36 t值0.3470.4211.1210.8940.783 P值0.9260.7050.1130.2640.513暗视 观察组1.22±0.351.30±0.451.30±0.160.61±0.41 0.25±0.22 对照组1.28±0.641.35±0.23 1.01±0.110.36±0.210.22±0.34 t值0.4150.4552.1032.4860.533 P值0.7960.7510.0410.0350.591
3 讨论
随着白内障手术屈光时代的到来,白内障手术个体化设计越来越受到眼科医师的重视。人工晶状体的不断发展更新,为临床医师提供了更多的选择,可满足不同职业、不同需求的患者,以达到理想的视觉状态。常规单焦点人工晶状体只有一个焦点,不能兼顾近视力,花眼问题只能靠戴老花镜来解决,非常不便利。多焦点人工晶状体为患者提供清晰远视力的同时可兼顾近视力,降低患者对框架眼镜的依赖,是目前已被患者普遍接受的人工晶状体[3]。同时,角膜散光是影响白内障术后视觉质量不可忽视的因素,高达22%的白内障患者合并1.5 D以上的角膜散光[4],角膜散光会使多焦点人工晶状体产生严重的视觉干扰,大于1.0 D角膜散光患者将无法选择多焦点人工晶状体,看近处只能配戴老花镜。ART是人工晶状体发展的重大突破,其结合了散光人工晶状体和多焦点人工晶状体的优势,去除角膜散光对多焦点晶状体的干扰,更大程度地改善患者的视觉质量[5]。
ART为双凸阶梯渐进衍射型人工晶状体,复合曲面矫正散光,一片式设计,为疏水性丙烯酸酯材料,丙烯酸酯材料对囊袋的黏附性更好,人工晶状体更加稳定,减少旋转,12个同轴衍射环,阶梯高度从中心到外周由1.3~0.2 μm逐级递减,光学部外周为折射功能区[6],目前临床上应用的ART主要是美国爱尔康公司生产的,以往使用较多的是ART+3.0 D,周围衍射环减少至9个,可提供远、近清晰视力,但部分患者提出中视力不理想[7],中视力主要提供患者看电视、电脑、做家务、打麻将等生活活动,抱怨最多的是看电脑不清晰,因为看电脑距离一般60~80 cm,并且显示器的字体一般较小,ART+3.0 D可能无法满足患者一些中距离活动,为解决这一问题,爱尔康公司推出ART+2.5 D,周围衍射环减少至7个,使近焦点远移,进一步提高了患者的中视力[8-9]。因此对于那些对中视力有较高要求又不想损失近视力的患者,我们考虑是否可以双眼联合植入不同附加度数的ART,取长补短,来满足患者远、中、近全程视力需求。
在国内已有人提出“个体化搭配模式”[10],是指双眼联合植入两种不同人工晶状体,以取长补短,充分发挥每种人工晶状体的特点和优势,使双眼视力达到互补,最大限度地扩大视力范围、提高视觉质量。已有学者对双眼联合植入折射型与衍射型多焦点人工晶状体术后视觉效果进行分析,结果显示,这种个体化搭配模式可使患者获得更加良好的全程视力[11],对比敏感度提高,同时提升满意度和脱镜率[12],使白内障术后患者获得更加优质的视功能。
本研究结果发现,双眼分别植入ART+3.0 D和ART+2.5 D能获得良好的远、中、近全程视力,与双眼植入ART+3.0 D相比,可明显提高中视力;而对于近视力,对照组略优于观察组,但差异无统计学意义,这说明联合植入ART+3.0 D和ART+2.5 D可明显提高患者术后中视力,同时不影响远、近视力,扩大视力范围,改善患者生活质量。国内学者秦艳等[13]对白内障合并老视的患者双眼联合植入+2.5 D和+3.0 D多焦点人工晶状体,测量术后视力,发现这种“个体化搭配模式” 可能最大限度地提高患者双眼远、中、近视力,该研究结果与本研究相似。
离焦曲线利用透镜改变光线的汇聚度,采用插片的方式模拟评价患者术后不同距离焦点平面的视力表现。本研究绘制了两组患者双眼离焦曲线,结果显示,观察组在-3.5~+0.5 D区间趋于平稳,视力均优于0.3 logMAR,形成平台期,说明观察组能获得更好的中视力,并且曲线趋势平缓,视觉效果稳定。而对照组离焦曲线呈现双峰,峰值在0 D和-3.0 D,中视力明显低于观察组,近视力两组无明显差异,说明观察组可以弥补对照组在中视力方面的不足,能够提供良好的全程视力。本研究中,两组之间的对比敏感度相比在明视状态下差异无统计学意义,而在暗视状态的中频(6.0 c·d-1)及高频(12.0 c·d-1)下,观察组对比敏感度优于对照组;可能是由于ART+2.5 D的中心阶梯直径较宽,总衍射环数减少,从而使光线折射减少,所以在暗视状态下观察组对比敏感度较高,说明观察组双眼植入不同度数人工晶状体并不会引起患者视觉质量下降。在术后问卷调查中,观察组患者在日常生活中完全脱镜,对中距离活动无明显受限,无患者诉双眼视物不适、重影、头晕等症状。本研究采取术后3个月进行分析,是因为人类大脑的可塑性很高,具有很强的神经适应能力,在术后3个月大多数患者能够完全适应人工晶状体的视觉状态。对照组中5例中距离视物欠佳(主要看电脑屏幕),同时观察组患者中距离用眼活动满意度优于对照组,说明ART+3.0 D 对部分患者在中距离视力确有不足,而ART+2.5 D和ART+3.0 D的联合植入可提供较好的中距离视力;ART+2.5 D和ART+3.0 D的联合植入可提供更广的视力范围,改善患者术后视觉质量,提供良好的全程视力,且未带来其他不良反应。因此,临床中我们需根据“个体化”原则,术前与患者充分沟通,根据患者对视力范围的需求、职业、阅读习惯、生活习惯、使用电脑等情况来决定如何选取人工晶状体。根据人工晶状体设计原理和特性,眼科医师应给予患者最佳的人工晶状体植入方案。
综上所述,双眼联合植入不同附加度数ART能提供良好的远、中、近全程视力,提高术后对比敏感度,减少眼镜依赖度及视觉干扰,为白内障患者提供良好的术后视觉质量,提高患者满意度。

