超声睫状体成形术治疗新生血管性青光眼的疗效及安全性
黄雪桃,祁 颖,崔晴晴,昝晓宁,王宇冉,张凤妍
目的:评价超声睫状体成形术(UCP)治疗新生血管性青光眼(NVG)的有效性与安全性。
方法:收集2018-01/12于我院实施UCP治疗的NVG患者30例30眼,分别于术前、术后1、3d,1wk,1、2、3、6mo评估并记录视力、眼压、疼痛程度及降眼压药物使用数量,并观察术后并发症发生情况。
结果:本组患者术后各时间点视力均较术前[1.63±0.59(LogMAR)]改善,疼痛程度评分均较术前[2(1,4)分]降低,降眼压药物使用数量均较术前[4,(4,4)种]减少,眼压均较术前(44.19±13.72mmHg)明显降低(均P<0.01),眼压降低率依次为57.32%、56.45%、56.82%、55.64%、52.37%、50.20%、49.18%,且术后6mo时眼压下降值与术前眼压相关(r=0.928,P<0.001)。随访至术后6mo,本组患者手术成功8眼(31%),部分成功7眼(27%),失败11眼(42%),失访4眼,术后未见严重并发症发生。
结论:UCP治疗NVG可有效降眼压,减轻患者眼部疼痛,并发症少,安全性高,且术前眼压越高,术后降眼压效果越明显。
0 引言
新生血管性青光眼(neovascular glaucoma,NVG)是由于视网膜内层供血不足产生的血管生成因子扩散到眼前节引起虹膜和房角的纤维血管膜增生,使虹膜根部与小梁网及角膜后壁粘连,导致周边虹膜前粘连、进行性房角关闭,进而引起房水外流受阻、眼压升高的一种难治性青光眼[1-4]。临床表现为眼痛剧烈难忍、失控性高眼压、视力下降甚至丧失。主要原发病因是视网膜静脉阻塞与糖尿病视网膜病变等眼部及全身血管性疾病[2,5-6],其次为外伤、炎症、手术等[7]。随着我国人口老龄化及人民生活水平的提高,糖尿病、高血压、高血脂等原发病的患病率逐年增加,使得NVG的发病率同样也呈现上升趋势。由于NVG破坏性强、致盲率高、治疗棘手、预后差,越来越受到人们的重视[8]。尽管目前关于NVG的治疗争论不休,但治疗核心措施达成共识,包括降眼压[9-10],减少视网膜缺血状态,祛除新生血管[4,11-12]。众所周知,NVG是一种难治性青光眼,常规药物及手术治疗效果差,眼压不能有效控制,常常进展为绝对期青光眼,因此寻找安全有效的治疗方式非常重要。近年来高强度聚焦超声睫状体成形术治疗青光眼获得很大进步,可准确定位于睫状体,具有靶向性,选择性对睫状体产生热效应及空化作用,保留邻近器官,治疗过程简单、便捷、省时,具有降眼压效果[13-14]。本研究采用超声睫状体治疗仪对30例NVG患者实施超声睫状体成形术(ultrasound cycloplasty,UCP),评价其治疗效果及安全性。
1 对象和方法
1.1对象 回顾性分析。收集2018-01/12于我院实施UCP治疗的NVG患者30例30眼,其中男22例,女8例;年龄39~84(平均65.20±11.86)岁;糖尿病视网膜病变(diabetic retinopathy,DR)引起的NVG 12眼,视网膜静脉阻塞(retinal vein occlusion,RVO)引起的NVG 18眼;有晶状体眼13眼,人工晶状体眼15眼,无晶状体眼2眼。纳入标准:(1)确诊为NVG,伴严重的视力损害[最佳矫正视力(BCVA)>0.52(LogMAR)]与视野缺损(晚期管状视野);(2)年龄≥18岁,眼压≥21mmHg,角膜直径9~12.5mm,眼轴长度20~26mm。排除标准:(1)近3mo内患有眼内炎和葡萄膜炎;(2)合并眼外伤、眼部肿瘤等其它眼部疾病;(3)妊娠期或哺乳期女性。本研究按照《赫尔辛基宣言》的原则进行,研究方案已通过医学伦理委员会批准。所有患者均对治疗方案知情同意并签署知情同意书。
1.2方法
1.2.1术前检查 术前所有患者均进行视力、裂隙灯生物显微镜、眼压测量、眼底检查、房角镜、眼轴长度等检查,记录疼痛程度、降眼压药物使用数量等情况。
1.2.2治疗方法 所有患者均由经验丰富的医师进行UCP手术治疗。术前常规使用0.025%安尔碘、生理盐水冲洗结膜囊,消毒术眼周围皮肤,利多卡因球后浸润麻醉。启动治疗机→录入患者基本资料→固定定位环连接探头→测试负压→注入平衡盐溶液→测试成功后启动10扇区治疗。治疗过程中避免3∶00、9∶00位区域。术后1wk后根据眼部情况行视网膜激光光凝术或眼内注射抗血管内皮生长因子(VEGF)药物抑制新生血管增生。术后2wk内使用普拉洛芬滴眼液、妥布霉素地塞米松滴眼液(4次/d)预防感染、减轻炎症反应。术后停用降眼压药物,随访过程中若眼压≥21mmHg给予局部降眼压滴眼液治疗。
1.2.3术后随访 随访至术后6mo,分别于术后1、3d,1wk,1、2、3、6mo评估并记录视力、眼压、疼痛程度及降眼压药物使用数量,并观察并发症发生情况。视力检测结果转换为LogMAR视力进行统计分析,其中指数、手动、光感、无光感对应的LogMAR视力值分别为1.85、2.3、2.6、2.9[15]。疼痛程度采用数字疼痛程度分级法进行评分,0~10代表疼痛程度,0表示无痛,1~3为轻度疼痛,4~6为中度疼痛,7~9为重度疼痛,10表示剧痛,疼痛越剧烈评分越高,患者根据疼痛程度选择相应的评分。
随访结束时,根据眼压变化及降眼压药物使用情况评定手术疗效,评定标准:(1)部分成功:不使用降眼压药物眼压>21mmHg且眼压降低≥20%和>5mmHg或使用降眼压药物数量少于术前眼压可维持在5~21mmHg;(2)完全成功:术后不使用降眼压药物在部分成功基础上眼压<21mmHg;(3)失败:局部应用降眼压药物眼压>21mmHg或术后降眼压药物数量增加(无论眼压值高低)或随访期间需要其他手术治疗。手术成功率=(完全成功眼数+部分成功眼数)/总眼数×100%。
统计学分析:采用SPSS 22.0统计软件进行数据分析。服从正态分布的计量资料采用均数±标准差表示,采用重复测量数据的方差分析进行比较,若存在时间差异,采用LSD-t检验进行各时间点的两两比较;非正态分布的计量资料采用M(P25,P75)表示,采用非参数检验进行比较,两两比较采用Wilcoxon符号秩检验。采用Pearson相关分析评估术前眼压与眼压下降的相关性。P<0.05为差异有统计学意义。
2 结果
2.1眼压及降眼压药物使用情况 本组患者术前眼压28.99~79.25(平均44.19±13.72)mmHg,术后1、3d,1wk,1、2、3、6mo眼压均较术前明显下降(表1,图1A),眼压降低率依次为57.32%、56.45%、56.82%、55.64%、52.37%、50.20%、49.18%。本组患者术前使用降眼压药物4(4,4)种,术后各时间点使用降眼压药物数量均较术前明显减少(表1,图1B)。此外,Pearson相关分析结果显示,本组患者术后3d,1wk,1、2、3、6mo眼压下降量与术前眼压均具有相关性(r=0.760、0.878、0.935、0.968、0.982、0.928,均P<0.001,图2)。
2.2视力情况 本组患者术后1、3d,1wk,1、2、3、6mo视力较术前改善,差异均有统计学意义(P<0.01,表2)。术后6mo时,与术前相比14眼视力不变,12眼视力提高,无视力下降者,4例4眼未按时复查。
2.3疼痛程度 本组患者术后1、3d,1wk,1、2、3、6mo疼痛程度评分均较术前明显下降,差异均有统计学意义(P<0.01,表2,图3)。术前24眼有不同程度疼痛,6眼无疼痛;术后1d仅2眼疼痛无明显改善,患者可以耐受,未行止痛处理,逐渐缓解;术后6mo时1眼术前无痛患者出现轻度疼痛,2眼术前中度疼痛患者转为轻度疼痛,其余患者疼痛逐渐消失。

图1 UCP术前后眼压及降眼压药物使用情况 A:眼压;B:降眼压药物使用数量。
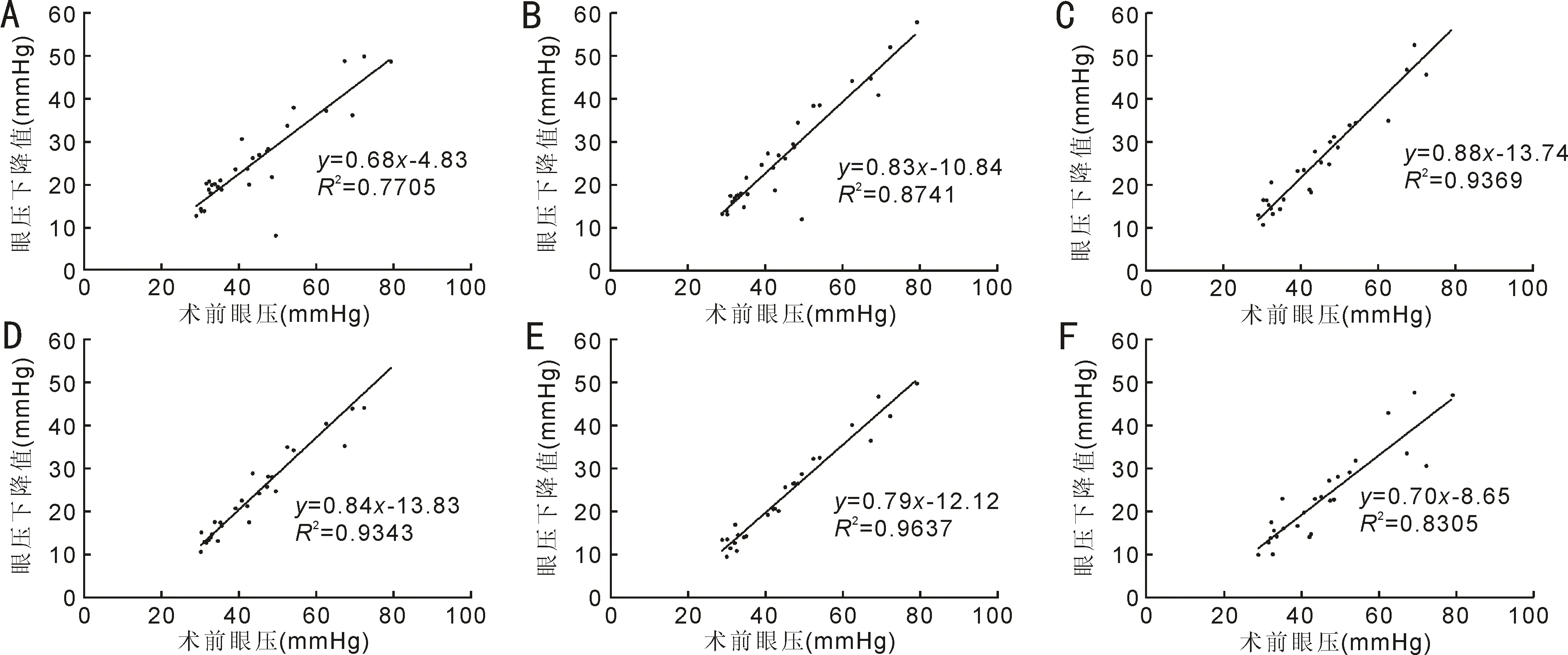
图2 UCP术后眼压下降值与术前眼压的相关性分析 A:术后3d;B:术后1wk;C:术后1mo;D:术后2mo;E:术后3mo;F:术后6mo。
表1 手术前后眼压及降眼压药物使用情况

时间眼数眼压(x±s,mmHg)tP使用降眼压药物[M(P25,P75),种]ZP术前3044.19±13.72--4(4,4)--术后1d3019.30±9.3417.496<0.0010(0,0)5.108<0.001术后3d3018.88±6.7212.718<0.0010(0,1)4.883<0.001术后1wk3018.19±4.9011.441<0.0010(0,2)4.867<0.001术后1mo2718.97±3.6010.448<0.0010(0,2)4.370<0.001术后2mo2820.43±3.7510.787<0.0010(0,2)4.428<0.001术后3mo2621.59±3.6710.487<0.0012(0,3)4.138<0.001术后6mo2622.72±6.0111.179<0.0012(0,4)3.769<0.001 F/χ233.1379.455P<0.001<0.001
表2 手术前后视力及疼痛程度情况
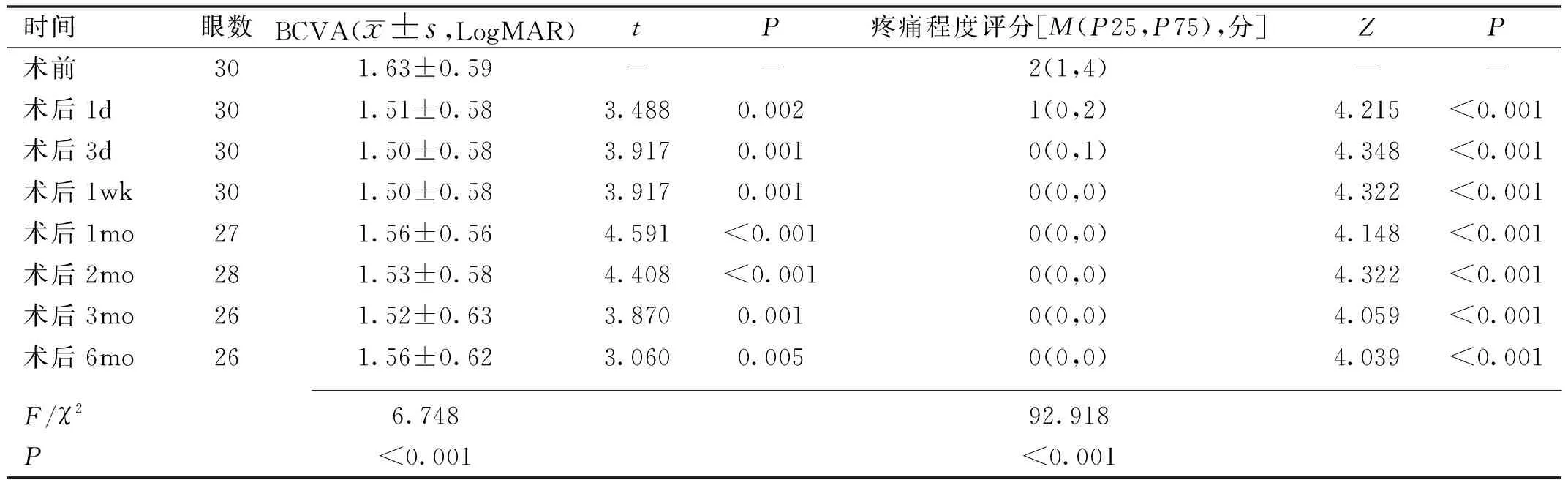
时间眼数BCVA(x±s,LogMAR)tP疼痛程度评分[M(P25,P75),分]ZP术前301.63±0.59--2(1,4)--术后1d301.51±0.583.4880.0021(0,2)4.215<0.001术后3d301.50±0.583.9170.0010(0,1)4.348<0.001术后1wk301.50±0.583.9170.0010(0,0)4.322<0.001术后1mo271.56±0.564.591<0.0010(0,0)4.148<0.001术后2mo281.53±0.584.408<0.0010(0,0)4.322<0.001术后3mo261.52±0.633.8700.0010(0,0)4.059<0.001术后6mo261.56±0.623.0600.0050(0,0)4.039<0.001 F/χ26.74892.918P<0.001<0.001

图3 UCP术前后疼痛程度评分。

表3 术后各时间点手术情况 眼
2.4手术成功率 随着术后时间的延长,本组患者手术成功率不断降低,术后6mo时手术成功率为58%(表3)。
2.5术后并发症情况 术后1d,22眼结膜充血,4眼角膜中度水肿;术后3d 11眼结膜轻度充血,2眼角膜中度水肿,2眼角膜水肿明显减轻;术后1wk所有患者结膜无明显充血,2眼角膜轻度水肿;术后1、2、3mo所有患者结膜均无充血,角膜透明;术后6mo,4眼结膜充血,1眼角膜水肿。
3 讨论
NVG是一种复杂的难治性青光眼,由于眼部缺血性病变没有得到及时有效治疗而造成的严重并发症。病因主要有糖尿病视网膜病变、视网膜中央静脉阻塞等[16-17]缺血性疾病,在国外文献中糖尿病视网膜病变为首位病因,但本研究中病因为视网膜静脉阻塞者较多。目前NVG患病率不断增加并呈逐年上升趋势,通常预后差,眼压难以控制[16]。治疗的主要目的是合理控制眼压[2,18-19],防止视功能进一步损坏。采用常规滤过性手术及辅助药物降眼压效果不佳,以往采取睫状体冷冻术与睫状体光凝术等治疗可以降眼压,缓解症状,但组织损伤大,并发症多,预后差,可引起疼痛、葡萄膜炎、视力下降及眼球萎缩等[20]。UCP是近年发展的一种新型局部睫状体破坏技术,可预测控制眼压,简单、快速、安全、无创,具有较好的降眼压效果[13,21-22]。
本研究结果显示,NVG患者UCP术后眼压明显降低,抗青光眼药物数量减少,眼部疼痛评分明显降低,随访至术后6mo眼压降低约49.18%。这与以往研究[21-22]结果一致,表明UCP治疗NVG可明显降低眼压,减少抗青光眼药物使用数量。UCP是一种睫状体破坏性手术,降眼压作用主要是使睫状体上皮热凝固性坏死,减少房水生成,增加葡萄膜巩膜途径外流。NVG因新生血管增生引起房角关闭致房水引流功能差,但房水产生大致正常,而UCP破坏睫状体上皮组织,引起睫状体凝固坏死收缩,减少房水产生进而降眼压。本组患者术后6mo手术成功率58%,略低于其他研究报告[21-22],分析可能与评判标准、青光眼类型、患者依从性、人群选择等有关。UCP术后1mo手术成功率高于80%,早期降眼压效果明显,为患者行眼部原发病治疗如视网膜激光光凝术提供了条件。
相关性分析结果显示,术后眼压下降幅度和术前眼压呈显著的线性相关,患者眼压越高,UCP治疗参数设定的睫状体破环范围越大,眼压下降幅度越高,本研究中UCP治疗采用10扇区,对于基线眼压较低的患者降眼压幅度低,可降低或消除术后低眼压的风险[22]。UCP具有靶器官选择性和可控的热效应,可透过结膜、巩膜聚焦于睫状体组织,产生单一的点状损伤,具有量效关系,对邻近结构无损伤,因此可平稳控制眼压,克服了以往睫状体破坏性手术的非靶器官选择性与不可预测的量效关系两个主要缺点,有效减少传统手术产生的并发症及睫状体损伤[20,23]。UCP治疗是自动化、计算机辅助睫状体凝固程序,无人为因素影响,术前根据眼部解剖参数确定探头尺寸,聚焦靶组织,眼部鼻侧及颞侧未行超声,避开睫状长神经,减轻患者疼痛。治疗中部分患者仍有不同程度的疼痛感,考虑是由于患者痛阈不同、眼部炎症等因素所致。患者术后球结膜充血可能与炎症反应、长期滴降眼压药物、超声刺激、手术加压、高眼压等有关。术后角膜轻度水肿归因于术中超声对角膜、葡萄膜的刺激所产生的炎症反应。UCP术后1wk角膜水肿减轻甚至恢复透明,结膜充血减轻甚至消失,1mo基本恢复,可能是术后1mo眼部炎症反应明显减轻,术后3mo基本恢复基线水平[24]。UCP手术过程仅需数分钟且无创,相比其他抗青光眼手术,时间短、风险低,多数患者行UCP治疗有效,但约50%患者术后1mo开始眼压逐渐回升。手术早期失败可能是手术过程中睫状体组织凝固数量不足、眼压变化引起巩膜睫状体变形使探头位置未聚焦到睫状体组织所致,晚期失败可能是睫状体组织再生、功能逐渐恢复及葡萄膜巩膜流出通路逐渐变窄,同时新生血管进一步增生,引起房角阻塞增加,房水流出受阻引起。
综上所述,UCP是治疗NVG有效、快速、简便且安全的无创性手术方法,有利于降低眼压,减轻眼部疼痛,改善眼部症状,且并发症少。然而,本研究并未设立对照组,未与其他睫状体破坏性手术或青光眼手术的疗效进行比较,研究对象之间缺乏同质性,且随访时间有限,故研究结果具有一定的局限性。

