乳腺癌保乳术后两种靶区勾画方式及放疗计划的比较
曾琴,王明婷,李源,何丽佳,刘小龙,庞皓文,韩云炜,范娟
(西南医科大学附属医院肿瘤科,四川 泸州 646000)
乳腺癌是女性最常见的恶性肿瘤之一,据全球癌症数据统计显示,乳腺癌发病率和死亡率仅次于肺癌[1]。2015年我国乳腺癌总发病人数为27.2万例,死亡人数为7.1万例,发病率、死亡率呈逐年升高趋势,是45岁以下女性最常见癌症的死亡原因[2-3]。随着筛查手段的提升和普及,越来越多的早期乳腺癌被检出。保乳手术+术后辅助放(±化)疗是Ⅰ~Ⅱ期乳腺癌标准治疗模式,能降低患者局部复发率,提高长期生存率[4]。其中辅助放疗包括全乳照射+瘤床补量±区域淋巴结照射,靶区勾画方式根据有无瘤床金属标记分为按标记勾画和按手术瘢痕勾画,放疗模式分为调强放疗瘤床同步推量和常规放疗+后期瘤床电子线补量[5]。本研究旨在了解两种靶区勾画方式及放疗模式的差异,指导钛夹在早期乳腺癌治疗中的应用,为患者选择更优化的治疗方案。
1 资料与方法
1.1一般资料 选取2017年8月至2018年6月在西南医科大学附属医院进行保乳手术且术中放置钛夹标记并完成了术后放疗的20例早期乳腺癌患者为研究对象。入选病例均为女性,肿瘤分期为pT1sn~2N0~1M0(Ⅰ~Ⅱ期),年龄20~65岁,平均(46±6)岁,其中病灶位于左侧12例,右侧8例。入选标准:①年龄20~65岁;②术后病理分期为T1~2N0~1M0、切缘阴性的Ⅰ~Ⅱ期浸润性乳腺癌(AJCC第七版分期[6]);③手术和放疗记录完整。
1.2体位固定和CT模拟定位 患者采取仰卧位,采用广州富瑞医疗科技生产的18C型真空负压垫[粤穗食药监械(准)字2013第1660010号]进行体位固定,患侧手臂外展摸头,健侧手臂置于体侧,使患者处于舒适体位,激光灯指示摆位,治疗体位下于患侧乳房腺体周围以及手术瘢痕处用铅丝标记,采用CT进行模拟定位,扫描范围N0为胸廓入口至肝下缘,N1为环甲膜水平至肝下缘,层距5 mm。扫描后将患者CT图像传输至Pinnacle9.10计划系统,进行靶区勾画和计划设计。
1.3靶区和危及器官勾画 放疗医师将每例患者定位的CT图像复制为两份,分别勾画靶区。在患者CT图像上逐层勾画靶区,先勾画出全乳腺临床靶区(clinical target volume,CTV),勾画标准参照《中国抗癌协会乳腺癌诊治指南与规范(2017年版)》[5],前界为皮下5 mm;全乳腺计划靶区(planning target volume,PTV)在CTV基础上内、外、上、下和后界外扩5 mm,前界仍为皮下5 mm。然后瘤床靶区分两种方式勾画:第一种为根据瘤床钛夹标记勾画,命名为GTV-tb,在其基础上外扩1~1.5 cm为CTV-tb,再在CTV-tb基础上外扩0.5 cm为PTV-tb;第二种为根据手术瘢痕(体表铅丝标记)上下内外后界外扩2 cm命名为CTV-bh,在此基础上外扩0.5 cm为PTV-bh,PTV-tb、PTV-bh即为瘤床推量靶区。然后进行危及器官的勾画,分别勾画出心脏、双侧肺、健侧乳腺、脊髓、肝脏(右侧乳腺)、喉与食管、患侧肱骨头(N1患者)等正常器官。每例患者均勾画两种瘤床靶区。
1.4治疗计划及靶区处方剂量 所有患者均采用Pinnacle 9.10计划系统进行计划设计,每例患者均根据两种靶区勾画方式制订两种放疗计划。计划1根据钛夹标记勾画的靶区采用调强放疗瘤床同步推量,采用6 MV的X线,处方剂量为全乳PTV 50 Gy/25 F,瘤床PTV-tb 60 Gy/25 F。计划2根据手术瘢痕勾画的靶区采用常规放疗+后期瘤床电子线补量,前期采用6 MV的X线进行PTV常规放疗,处方剂量为全乳PTV 50 Gy/25 F,后期瘤床补量采用 9~12 MeV 的电子线,处方剂量为PTV-bh 10 Gy/5次。两种计划均要求95%的靶区体积达到处方剂量。相应危及器官的限制为患侧肺平均剂量(Dmean)<12 Gy,V20<20%,V5<50%;健侧肺V2.5<10%;心脏:病灶在左侧时V30<5%,Dmean<8 Gy;病灶在右侧时V30<3%,Dmean<6 Gy;健侧乳腺最大剂量(Dmax)<5 Gy,Dmean<1 Gy;脊髓Dmax<40 Gy。
1.5观察指标及剂量参数的评估 计划设计需达到放疗医师的处方要求,比较两个计划靶区的体积、放射中心(瘤床)位置差异、靶区剂量的差异和危及器官的剂量以及等剂量曲线、剂量-体积曲线图。同时,为了降低“增加靶区剂量引起危及器官受量增加”混杂因素的影响,比较各危及器官剂量与瘤床PTV平均剂量的比值差异。
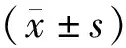
2 结 果
2.1两种勾画方式下瘤床靶区的比较 按钛夹勾画的CTV瘤床体积和PTV瘤床体积小于按术后瘢痕勾画(P<0.01);两种勾画方式的瘤床靶区等中心点较定位点移动的距离在左右、前后、上下方向比较差异均无统计学意义(P>0.05),见表1。

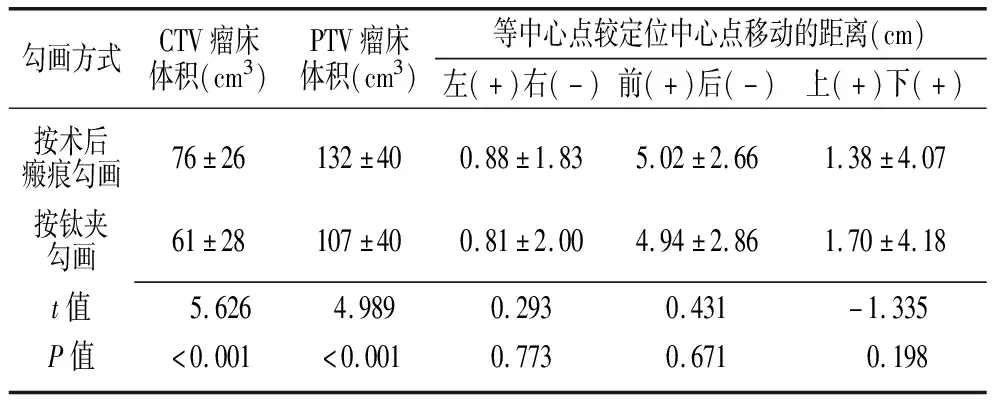
勾画方式CTV瘤床体积(cm3)PTV瘤床体积(cm3)等中心点较定位中心点移动的距离(cm)左(+)右(-)前(+)后(-)上(+)下(+)按术后瘢痕勾画76±26132±400.88±1.835.02±2.661.38±4.07按钛夹勾画61±28107±400.81±2.004.94±2.861.70±4.18t值5.6264.9890.2930.431-1.335P值<0.001<0.0010.7730.6710.198
CTV:临床靶区;PTV:计划靶区
2.2两种计划方式下全乳靶区及瘤床靶区剂量的比较 调强同步推量下全乳CTV的Dmax、Dmean低于常规后期补量,全乳PTV的Dmax、Dmean低于常规后期补量,瘤床CTV的Dmax、Dmean低于常规后期补量,瘤床PTV的Dmax、Dmean、D95的剂量低于常规后期补量,而瘤床PTV D95/Dmean高于常规后期补量(P<0.05),见表2。
2.3两种计划方式下危及器官剂量的比较 调强同步推量下患侧肺Dmean、V20、V5低于常规后期补量,健侧肺Dmean低于常规后期补量,心脏Dmean、V30低于常规后期补量,脊髓外扩Dmean低于常规后期补量,喉与食管Dmean低于常规后期补量,肝脏Dmean受照射量低于常规后期补量(P<0.05);两种计划方式下健侧乳腺Dmean、患侧肱骨头Dmean比较差异无统计学意义(P>0.05),见表3。
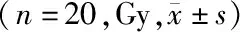

计划方式全乳CTVDmaxDmean全乳PTVDmaxDmean瘤床CTVDmaxDmean瘤床PTVDmaxDmeanD95D95/Dmean常规后期补量68.46±1.4856.73±0.9568.51±1.4656.53±2.1568.20±1.3963.34±0.4068.50±1.4563.31±0.8460.47±0.450.955±0.011调强同步推量65.89±1.4255.83±0.9565.92±1.3255.32±0.9165.70±1.4562.42±0.1265.86±1.3762.02±0.3860.05±0.370.969±0.009t值5.6414.6245.9762.6945.4362.1805.9715.6863.028-3.914P值<0.001<0.001<0.0010.014<0.0010.042<0.001<0.0010.0070.001
CTV:临床靶区;PTV:计划靶区
2.4两种计划方式下各危及器官剂量与瘤床PTV平均剂量的比值比较 调强同步推量双侧肺、心脏、脊髓外扩、肝脏的平均剂量与相应瘤床PTV的平均剂量比值低于常规后期补量(P<0.05),两种计划方式的健侧乳腺、喉与食管、患侧肱骨头的平均剂量比值比较差异无统计学意义(P>0.05)。见表4。
2.5两种放疗计划中按钛夹标记勾画的瘤床靶区受照剂量比较 调强同步推量下GTV-tb、CTV-tb、PTV-tb的Dmax低于常规后期补量(P<0.05),两组计划方式下GTV-tb、CTV-tb、PTV-tb的Dmean比较差异无统计学意义(P>0.05)。见表5。
2.6两种靶区勾画方式的等剂量曲线图和两种放疗计划的剂量体积直方图比较 按钛夹标记勾画的靶区和按体表瘢痕勾画的靶区中心位置大致吻合,见图1;调强放疗同步推量计划的瘤床剂量曲线更加陡直,危及器官(心脏、健侧乳腺等)受照射量更低,见图2。
3 讨 论
对于早期乳腺癌患者,保乳术+术后放疗能够达到与乳腺癌改良根治术相同的疗效[7-8],且在保留乳房外形条件下,能进一步提高肿瘤控制率、降低肿瘤复发率,是目前早期乳腺癌的标准治疗方案[9-10]。放疗方式从传统的切线野为主到适形放疗,再到调强治疗,瘤床的补量也逐渐从全乳照射后序贯加量到全乳照射时同期推量,但均以提高局控率和减少危及器官的不良反应为目标[11]。全乳照射后序贯加量是根据术后体表瘢痕勾画瘤床靶区,全乳照射同期推量则根据瘤腔放置的金属标记勾画。在本研究中,两种方式勾画的瘤床靶区中心位置大致吻合,两种放疗方式均满足处方剂量,但调强放疗同步推量计划的靶区剂量更低,危及器官受照剂量更低。
目前,临床上乳腺癌保乳术后常规放疗模式的照射范围及剂量为患侧乳房50 Gy/25次,对瘤床补量照射10~16 Gy/5~8次,调强放疗同期推量的照射范围及剂量为50 Gy/25次,同期对瘤床补量照射为60 Gy/25次,前者总疗程为6~7周,后者为5~6周[5]。本研究采用的为上述放疗模式。国外有研究对乳腺癌序贯瘤床加量与同步瘤床加量的剂量学进行对比研究,结果显示同步瘤床加量组在瘤床靶区的剂量覆盖上具有更好的适形性,且当病灶在左侧时心脏的平均剂量在同步组和序贯组分别为2.2 Gy、3.2 Gy,病灶在右侧时分别为0.6 Gy、1.2 Gy,患侧肺的平均剂量分别为平均5.5 Gy、6.5 Gy,健侧乳腺的最大剂量分别为2.0 Gy、2.0 Gy,上述危及器官的剂量在同步加量组更低[12],且同步加量组可减少总的放疗照射次数与放疗时间[13]。本研究结果显示,调强同步推量组的心脏的平均剂量、患侧肺的平均剂量、健侧乳腺的平均剂量低于常规后期补量,调强同步推量的危及器官剂量更低,与国外的研究结果[12]一致,但本研究未比较靶区的适形性。同步瘤床加量的低分割放疗的结果也显示了较好的疗效和较低的不良反应发生率,Formenti等[14]纳入 91例患者,随访结束时有67%的患者发生1~2级皮肤毒性反应。Chadha等[15]发现与常规治疗方案相比,患者≥2级皮肤毒性和乳房疼痛的发生率更低。Morganti等[16]研究表明,调强放疗同步加量可大大缩短治疗疗程,且具有可接受的短期毒性;国内也有研究显示,在早期乳腺癌患者中运用全乳照射同步瘤床推量进行治疗能够取得可观的美容效果,并使2级急性皮肤反应发生率降低,值得在临床上推荐使用[17]。本研究目前只进行了剂量学相关的研究,还未对放疗后的毒性反应进行评价,但初步针对危及器官的受照剂量分析,调强同步推量组的危及器官剂量明显低于常规后期补量组,故可大胆猜测调强同步推量组的放疗毒副反应可能更低。本研究后续也会对两种放疗方式下的不良反应、肿瘤局部控制率、全身复发转移等进行随访研究,验证上述猜想。
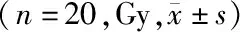
计划方式患侧肺DmeanV20(%)V5(%)健侧肺Dmean心脏DmeanV30(%)健侧乳腺Dmean脊髓外扩Dmean喉与食管Dmean患侧肱骨头Dmean肝脏Dmean常规后期补量10.24±0.15816.72±3.5240.59±7.161.06±0.305.76±1.972.97±2.830.80±0.222.78±2.3726.84±1.9533.70±7.935.47±1.41调强同步推量9.39±1.3615.36±2.8137.28±8.131.00±0.295.14±1.912.46±2.300.78±0.202.63±2.2625.93±1.5832.96±6.685.09±1.25t值5.3234.2243.2475.0356.1973.0951.6943.3622.6810.8453.773P值<0.001<0.0010.004<0.001<0.0010.0060.1070.0030.0360.4260.007


计划方式患侧肺健侧肺心脏健侧乳腺脊髓外扩喉与食管患侧肱骨头肝脏常规后期补量0.162±0.0250.017±0.0050.091±0.0310.013±0.0040.044±0.0370.422±0.0300.531±0.1270.087±0.022调强同步推量0.151±0.0220.016±0.0050.077±0.0350.012±0.0030.042±0.0360.418±0.0270.531±0.1090.082±0.020t值4.1474.9932.6100.4062.2550.6780.0022.905P值0.001<0.0010.0170.6900.0360.5230.9990.023


计划方式GTV-tbDmaxDmeanCTV-tbDmaxDmeanPTV-tbDmaxDmean常规后期补量66.12±1.4363.20±1.2367.76±1.6162.92±1.2767.66±2.0762.20±1.39调强同步推量64.67±1.4759.73±12.4165.70±1.4662.42±0.5465.86±1.3762.02±0.38t值3.3121.2644.4761.5723.2190.591P值0.0040.222<0.0010.1320.0050.562
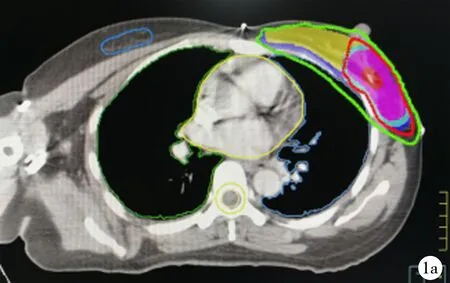
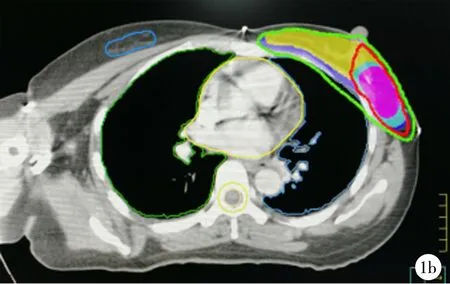
1a:依据肽夹标记的靶区剂量分布;1b:依据体表瘢痕的靶区剂量分布
红色线条:60 Gy剂量线;绿色线条:50 Gy剂量线;深蓝色区域:全乳PTV靶区;黄色区域:全乳CTV靶区;浅蓝色区域:瘤床PTV靶区;粉红色区域:瘤床CTV靶区;大红色区域:瘤床GTV靶区
图1 43岁、左侧乳腺癌Ⅰ期的患者两种靶区勾画方式下某横断面的等剂量曲线分布图

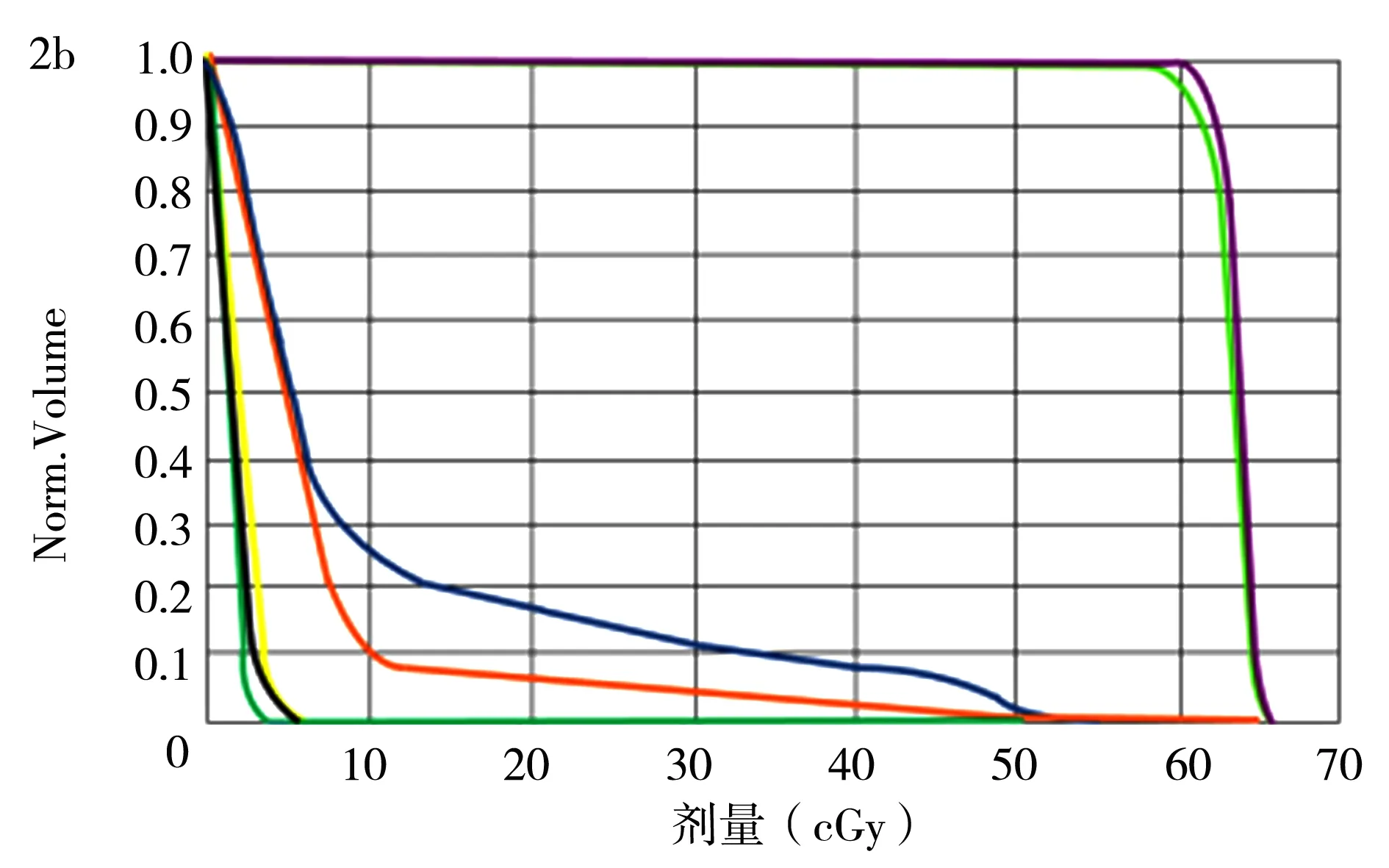
2a:调强放疗同步推量计划;2b:常规放疗+后期补量计划
横坐标代表相应靶区的受照剂量,纵坐标代表体积的百分比;浅蓝色:PTV-tb;粉红色:CTV-tb;大红色:GTV-tb;深蓝色:左肺;橙色:心脏;黄色:脊髓;黑色:右侧乳腺;绿色:右肺;浅绿色:PTV-bh;紫色:CTV-bh
图2 43岁、左侧乳腺癌Ⅰ期的患者两种计划方式下靶区剂量体积曲线图
针对瘤床补量时瘤床的定位,主要参照物为术中放置钛夹标记和术后体表瘢痕,有研究表明,对瘤床进行精确定位是瘤床同步加量照射技术与部分乳腺照射技术的核心,术中放置的钛夹能很好地代表瘤床位置[18-19]。但国内有研究发现,乳腺癌放疗中采用真空垫进行体位固定时存在较大的摆位误差,钛夹在放疗过程中存在较大的位移,因此钛夹指导同步加量还有待进一步验证[20]。本研究选择了均有钛夹标记的患者作为研究对象,在同一病例上比较了按体表瘢痕定位的瘤床靶区和按钛夹标记定位的瘤床靶区,两者中心位置无差异,但按体表瘢痕勾画的瘤床体积更大,是否说明钛夹标记可真实定位瘤床位置,按体表瘢痕勾画瘤床是否会增加危及器官受量,又或者说按钛夹标记勾画的瘤床靶区是否偏小,是否会增加复发风险,还有待进一步随访肿瘤局部控制率和复发转移等临床疗效进行验证。此外,并非所有保乳手术均放置了钛夹标记,故针对未放置钛夹标记的患者,术后体表瘢痕可作为瘤床定位的参照。
综上所述,根据钛夹标记勾画的瘤床靶区采用调强放疗同步瘤床推量技术,不仅能满足靶区剂量要求,同时也可减少危及器官的受照射剂量,是乳腺癌保乳术后放疗的更优选择。保乳术中于瘤床放置钛夹标记,可以更加直观地反映瘤床所在位置,为后期放疗靶区的勾画提供指导。本研究只是初步的剂量学研究,还需增加样本含量以及长期的临床疗效随访进一步验证。

