腹腔镜与开腹手术对早期子宫内膜癌肥胖女性生活质量的影响
黄 玮 张朝红 薛晓玲
子宫内膜癌占女性生殖道肿瘤发生率的20%~30%[1],有研究发现[2],子宫内膜癌与肥胖间存在密切联系,肥胖增加了女性罹患子宫内膜癌的风险,且肥胖子宫内膜癌患者的死亡率高于非肥胖患者约为6.2倍。多数子宫内膜癌患者的初期症状为不规则阴道流血,对此类患者进行早期手术治疗,预后较好[3]。而对早期子宫内膜癌患者常用的手术包括腹腔镜微创手术及开腹手术[4],在传统的开腹手术中,因患者体重高于正常体重,手术需延长切口,因此增加了脂肪液化、切口感染的风险,也增加了对患者机体的创伤[5]。腹腔镜微创手术在早期子宫内膜癌肥胖患者中的应用较少,因此本文回顾性分析了腹腔镜手术对早期子宫内膜癌肥胖患者的疗效,以为早期子宫内膜癌肥胖患者选择合适的治疗方法提供依据。
1 资料与方法
1.1 资料
回顾性选择我院2010年1月至2015年12月收治的61例早期子宫内膜癌肥胖患者,所有患者均经诊断性刮宫病理诊断或宫腔镜检查活检确诊为子宫内膜癌,且根据CT、MRI、彩色多普勒超声诊断,确诊为早期子宫内膜癌Ⅰ期,术后根据FIGO子宫内膜癌手术-病理分期证实均为Ⅰ期。患者年龄51~73岁,平均年龄为(63.9±3.1)岁,平均BMI为(30.1±2.8)kg/m2,合并高血压者31例,合并糖尿病者25例。纳入标准:本研究所有患者的BMI≥ 25.0 kg/m2为肥胖。排除术前放疗、化疗者,术前经影像学检查及临床检查确诊为晚期子宫内膜癌者、有全身感染或麻醉禁忌证者、合并心肌梗死、心力衰竭、慢性阻塞性肺疾病、不稳定心绞痛等手术禁忌证者、子宫体积>12孕周者。根据所用手术方法的不同,将61例患者分为对照组(30例)与观察组(31例),2组患者的年龄、BMI、合并疾病等资料对比无统计学意义(P>0.05)。见表1。本研究所有患者知情同意,且经医院伦理委员会批准同意。
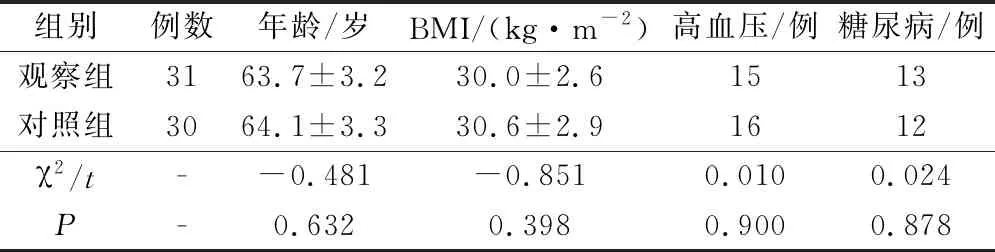
表1 2组患者一般资料对比
1.2 方法
对于高血压者,术前所有患者收缩压控制在140~150 mmHg,舒张压控制在80~90 mmHg,糖尿病者控制空腹血糖<8.0 mmol/l。所有患者的麻醉方式均为气管插管全身麻醉。
观察组患者的第1穿刺孔为脐上4 cm处,采用头低臀高位,将举宫杯从阴道置入,设定气腹压力为14 mmHg,第2、3穿刺孔为麦氏点及左侧的对应位置,第4、5穿刺孔为平脐正中线左右旁开3~4 cm处。在腹腔镜下对患者盆腹腔进行探查,之后取腹腔冲洗液,行腹水脱落细胞检查,先对双侧输卵管峡部进行电凝,之后将子宫圆韧带进行电切,将两侧侧腹膜打开后游离骨盆漏斗韧带,之后行电凝切断。再将阔韧带前叶打开,反折膀胱腹膜,之后下推膀胱,在子宫峡部将子宫动静脉进行电凝切断,采用超声刀将双侧的主骶韧带进行切断,用单极电钩将阴道穹窿环形切开,子宫离体之后将子宫、双侧附件完整取出。在患者的阴道内塞入纱布卷及水囊,以防腹腔内气体漏出,再将子宫标本送至病理检查,以确定肿瘤分期。采用超声刀对盆腔淋巴结进行系统性切除,将淋巴结切除后,置入标本袋,从阴道取出。在腹腔镜下将阴道残端进行缝合,术后盆腔留置引流管一根。若术中将标本剖开后发现患者的肌层浸润超过1/2,则切除盆腔淋巴结及腹主动脉旁淋巴结。
对照组患者切口位置为左旁正中自耻骨联合上沿至脐上3~4 cm处,其余手术步骤基本同观察组。若行淋巴结切除,则将盆腔淋巴结、腹主动旁淋巴结进行依次切除。
术后2组均行预防血栓及抗感染治疗,术后第3天将尿管拔除,若有深层浸润者,再行3~6个疗程放化疗,术后对患者进行常规随访。
1.3 观察指标
①对比2组的手术结局;②对比2组的围术期指标,包括手术时间、出血量、淋巴结清扫个数、术后住院时间、排气时间、留置导尿管时间;③对比2组的围术期并发症发生率;④2组患者术后均随访3年,对比2组的预后;⑤术后随访1年时,采用FACT-G评估2组的生活质量,评分越高,患者的生活质量越好。
1.4 统计学方法
2 结果
2.1 对比2组的手术结局
对照组患者均完成手术,观察组中1例患者因对下腔静脉造成损伤,中转为开腹手术。
2.2 对比2组的围术期指标
观察组的出血量、术后住院时间、排气时间、手术时间均明显低于对照组(P<0.05),2组的淋巴结清扫个数及留置导尿管时间对比无统计学差异(P>0.05)。见表2。
2.3 对比2组的围术期并发症发生率
观察组的围术期并发症发生率为6.7%(2/30),明显低于对照组的26.7%(8/30),差异有统计学意义(χ2=4.320,P=0.038)。见表3。
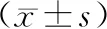
表2 对比2组的围术期指标

表3 对比2组的围术期并发症发生情况/例
2.4 对比2组患者预后情况
2组患者术后均随访3年,随访中位数为29.8个月,其中对照组失访例数为2例,随访率为93.3%(28/30);观察组失访例数为1例,随访率为96.7%(29/30)。2组均未发现复发及死亡者。
2.5 对比2组术后1年的FACT-G评分
术后1年时,观察组的FACT-G评分为(64.9±10.1)分,对照组的FACT-G评分为(48.5±8.5)分,观察组的FACT-G评分明显高于对照组(t=6.805,P<0.001)。
3 讨论
目前,腹腔镜技术用于妇科肿瘤中已有20年时间,而其在子宫内膜癌的治疗中也已逐渐应用成熟[6]。对于早期子宫内膜癌患者,其中约有40%患者为肥胖者,在腹腔镜技术尚未广泛用于子宫内膜癌的治疗中时,多数医师认为肥胖是腹腔镜子宫内膜癌患者的相对禁忌证,但随着医学技术的不断发展,微创腹腔镜手术尝试用于肥胖的早期子宫内膜癌患者中[7],甚至有研究已将肥胖作为早期子宫内膜癌患者的一个适应证[8],但目前仍有研究认为肥胖是行腹腔镜子宫内膜癌手术的禁忌证[9],因此本文对我院自2010年至2015年收治的31例行腹腔镜手术的早期子宫内膜癌手术的BMI≥25.0 kg/m2的患者术后的生活质量进行了回顾性分析。
本文结果表明,腹腔镜手术可缩短早期子宫内膜癌患者的术后恢复时间,主要是由于腹腔镜手术对患者机体的影响较小,且腹腔镜可将术野放大,提高了术者的视觉清晰度,从而缩短了患者的术后恢复时间[10];同时腹腔镜手术多用电凝,其可从源头减少患者的围术期出血,从而降低了腹腔镜术中的出血量,同时也因腹腔镜手术有正压力作用,可在一定程度上减轻渗血[11]。观察组的手术时间明显低于对照组,表明腹腔镜手术用时较短,主要是由于肥胖患者的腹部脂肪较厚,使得患者腹腔内的内容物较为饱满,从而增加了开腹手术的难度,延长了手术时间;而腹腔镜手术因头低足高的体位,会使肠管等腹腔内容物堆积在上腹部,从而获得相对手术操作空间较大的盆腔[12];而随着腹腔镜手术在早期子宫内膜癌肥胖患者中的应用,缩短了术者的手术时间;同时传统开腹手术中需用纱布、盆腔拉钩等较大刺激,从而延长了术后排气时间;而观察组患者术后下床活动时间早,促进了胃肠道的恢复。
观察组的围术期并发症发生率明显低于对照组,主要是由于腹腔镜手术会累积其内脏脏器、盆腹腔动静脉,早期腹腔镜手术的安全性并未明显低于开腹手术,而随着腹腔镜手术应用的熟练,从而降低了手术的并发症[13]。2组术后均随访3年,2组均未发现复发及死亡者,表明2种手术均可用于早期子宫内膜癌患者的治疗中。
FACT-G是癌症治疗功能评价系统,可用于评定恶性肿瘤患者的术后生活质量。术后1年时,观察组的FACT-G评分明显高于对照组,表明腹腔镜手术对于早期子宫内膜癌患者的生活质量优于开腹手术,主要是由于腹腔镜手术对患者的术后并发症较少,且患者术后恢复较快,从而提高了患者的术后生活质量。
综上所述,与开腹手术相比,腹腔镜手术可缩短早期子宫内膜癌肥胖患者的术后恢复时间,降低患者围术期并发症发生率,提高患者的生活质量。

