纤维支气管镜在新生儿呼吸系统疾病诊治中的应用
王丽丽 戴立英 郑 洪
随着儿科诊疗技术的发展,新生儿病死率逐步降低。但是存活者中尤其是早产儿、危重症患儿等常合并有不同程度的呼吸系统疾病,如肺不张、肺部感染、胎粪吸入综合征等,如果得不到及时而有效的诊断和治疗,预后并不理想[1]。还有部分患儿存在喉软化、气管软化、气管狭窄、舌后坠、声带麻痹等呼吸道异常,仅通过胸片、CT检查可能无法明确诊断[2]。纤维支气管镜(以下简称纤支镜)已在儿科呼吸系统疾病的临床诊疗中广泛应用,但是新生儿气道狭小,对检查的耐受程度低,发生不良反应的风险相对升高,且病情变化迅速,对操作者技术要求较高。因此,目前该检查在新生儿呼吸系统疾病的应用并不普遍,尚缺乏大量的相关研究报道,而且国内大部分研究着重于纤支镜对新生儿呼吸系统疾病诊断、治疗和预后评估的价值[3-4]。本研究对安徽省儿童医院近年来应用纤支镜诊疗的50例新生儿的检查结果、预后情况进行分析,着重探讨该检查的安全性,现报道如下。
1 资料与方法
1.1 一般资料 选择2015年4月至2019年4月在安徽省儿童医院进行纤支镜检查的50例新生儿作为研究对象,均符合纤支镜检查指征[5-6]。50例患儿中,男性29例,女性21例;早产儿5例,足月儿45例;胎龄32+6~42周;出生体质量2 000~4 630 g。
1.2 纳入与排除标准 纳入标准:①长期气管插管机械通气所引起的呼吸道损伤以及不明原因的撤机困难;②不明原因的反复喉喘鸣,考虑存在呼吸道先天性异常;③疑似H型气管食管瘘及瘘口定位;④同一部位反复肺部感染和肺不张的治疗和病原学检查;⑤需行支气管肺泡灌洗。排除标准:①严重心肺功能障碍者;②全身多器官功能衰竭者;③严重的出血倾向且血小板计数<50×109/L者;④合并严重感染和严重肺动脉高压者;⑤行纤支镜检查时体质量<2 000 g者。
1.3 方法 50例患儿在常规治疗基础上进行纤支镜检查,纤支镜(日本Olmpus XP260系列)型号为奥林巴斯260F。术前应完善相关检查,包括血常规、C反应蛋白(C-reaction protein,CRP)、凝血功能、心电图、动脉血气分析等。术前禁食3~4 h,并于术前30 min肌注阿托品0.01 mg/kg,备用咪唑安定0.10 mg/kg,必要时给予静脉注射镇静,实施操作前还应准备好吸氧管、喉镜、复苏皮囊等急救设备。给予2.00%利多卡因进行咽部及气管黏膜表面麻醉,边麻醉边进镜。纤支镜经鼻、咽、喉通过声门进入气道,按照解剖顺序依次仔细观察有无异常,并参照术前胸片或临床特点对疑似病变部位进行重点探查。检查过程中如发现气管支气管有痰液堵塞气道时,应行支气管肺泡灌洗3~4次,并将灌洗液留取标本送检。术中给予鼻导管或面罩吸氧,心电监护仪(北京航宇思达科技有限公司生产,型号TOP1800)监测心率(heart rate,HR)、呼吸频率、血氧饱和度(oxygen saturation,SpO2)、血压,操作时应密切观察患儿的面色、口唇和呼吸情况。当患儿面色或口唇发绀,或SpO2足月儿下降至85%以下、早产儿下降至90%以下时,应立即暂停检查,并行加大吸氧流量、复苏囊加压通气等相关急救措施。术后继续对患儿进行心电监护,并注意观察其是否出现发热、呼吸困难、呼吸道血性分泌物等情况,及时诊治肺出血、肺部炎症加重、气胸等术后并发症,术后禁食禁水3 h,在新生儿监护病房持续观察至少24 h。
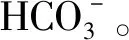
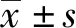
2 结果
2.1 检查结果
2.1.1 纤支镜直视检查 9例(18.00%)单气管支气管黏膜炎症,8例(16.00%)气管狭窄,1例(2.00%)气管源性支气管,2例(4.00%)异物(支气管痰栓堵塞和隆突及右主支气管开口黏膜见白色坏死物),7例(14.00%)声带闭合不全,9例(18.00%)气管软化,1例(2.00%)右中间支气管左侧壁异常开口,1例(2.00%)右中叶管口扁平,3例(6.00%)会厌软化,2例(4.00%)鼻腔狭窄,2例(4.00%)舌后坠,1例(2.00%)会厌囊肿,1例(2.00%)声带麻痹,1例(2.00%)左侧声带肉芽增生,1例(2.00%)上颚部新生物,1例(2.00%)未检查出明显异常。
2.1.2 支气管肺泡灌洗 31例患儿进行了支气管肺泡灌洗,并进行灌洗液常规、生化检查和细菌培养。结果显示,22例为阴性(70.97%),9例为阳性(29.03%),3例为铜绿假单胞菌、2例为肺炎克雷伯菌、2例为大肠埃希菌、1例为金黄色葡萄球菌、1例为抗坏血酸克吕沃尔菌。
2.1.3 纤支镜诊断与临床表现 18例患儿临床表现为气促的新生儿肺炎和/或肺不张,经纤支镜检查,炎症9例、气管狭窄2例、气管源性支气管1例、异物2例、声带闭合不全1例、气管软化1例、右中间支气管异常开口1例、右中叶管口扁平1例。22例患儿临床表现为持续喉喘鸣和/或吸气性呼吸困难,经纤支镜检查,气管狭窄6例、气管软化8例、会厌软化3例、鼻腔狭窄2例、舌后坠2例、会厌囊肿1例。10例患儿临床表现为声音嘶哑和/或哭声低弱者,经纤支镜检查,声带闭合不全6例,声带麻痹1例、声带肉芽增生1例、上颚部新生物1例、未见异常1例。
2.2 安全性分析
2.2.1 心电监护指标 50例患儿术前、术中、术后的HR与SpO2进行比较,差异有统计学意义(P<0.05),而SBP、DBP的差异无统计学意义(P>0.05)。见表1。

表1 50例患儿术前、术中、术后心电监护指标比较
注:与术前比较,aP<0.05;与术中比较,bP<0.05
2.2.2 患儿术前与术后的血常规、CRP水平比较 患儿术后的CRP水平低于术前,差异有统计学意义(P<0.05),术前与术后的WBC、Hb和PLT水平进行比较,差异无统计学意义(P>0.05)。见表2。
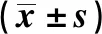
表2 50例患儿术前与术后的血常规、CRP水平比较
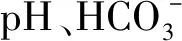
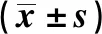
表3 50例患儿手术前后动脉血气分析结果比较
2.3 并发症 在操作过程中,18例(36.00%)患儿在纤支镜通过声门后出现口唇发绀的表现,血氧饱和度下降至80.00%,立即暂停操作并通过加大吸氧浓度,发绀较快缓解,血氧饱和度亦迅速上升,并耐受至检查结束。2例(4.00%)患儿发生支气管黏膜轻微出血,未给予相关处理。1例(2.00%)患儿术后出现抽搐,给予吸氧、止惊等治疗后,症状消失。
2.4 临床转归 50例患儿中,痊愈2例(4.00%),好转37例(74.00%),无改善和/或加重11例(22.00%)。
3 讨论
新生儿救治一直是临床上难以攻克的问题,新生儿各器官组织发育不完善,咳嗽反射较弱,体位相对固定,气道内黏稠分泌物不能及时排出,极易导致误吸,引发肺炎、肺不张等[7],然而,在早产儿救治中常需要应用机械通气,这使得呼吸道疾病发生率显著上升[8]。近年来,抗菌药物不合理应用导致耐药菌不断出现,因此,明确病原体是给予针对性治疗的关键[9]。纤支镜可通过光导纤维将光源传导至气管内,使气管内部组织的影像清晰地由物镜传导至目镜,操作者可从目镜观察气管内部病变,可直接作用病变部位,清理痰液、脓液以及肉芽,改善闭塞,增加病变部位局部药物浓度,有利于新生儿呼吸道疾病的诊治。

纤支镜能够明显提高新生儿呼吸系统疾病的疗效,改善预后。虽然会出现一些并发症与不良反应,但只要操作者技术熟练,操作规范,术前准备充分,可避免严重并发症的发生。因此,纤支镜作为安全而重要的诊疗技术,可用于新生儿呼吸系统疾病的诊治,值得临床推广应用。

