妊娠期糖代谢异常与母婴结局的关系分析
胡振飞,管 琳,林 晓
上海市闵行区妇幼保健院检验科,上海 201102
妊娠期糖代谢异常是指妊娠后出现的糖代谢异常,是一种常见的妊娠并发症。妊娠期糖代谢异常包括糖耐量受损(GIGT)及妊娠期糖尿病(GDM)两种状态[1]。GIGT为正常血糖与GDM之间的中间过渡状态,被称为GDM前期[2]。GIGT和GDM均可引起早产、胎儿先天畸形、新生儿血糖过低等,严重情况会危害母婴健康[3]。有研究显示,糖尿病家族史、孕前肥胖、年龄等均为影响妊娠期糖代谢异常的高危因素[4]。目前,临床上主要采用饮食控制配合适当运动来控制病情,但大多数患者及家属缺乏对妊娠期糖代谢异常的认知,未能引起足够认识和积极配合,临床控制效果较差[5]。因此,本研究分析妊娠期糖代谢异常与母婴不良结局之间的相关性,旨在明确妊娠期糖代谢异常对母婴结局的危害,现报道如下。
1 资料与方法
1.1一般资料 选取2017年1月至2018年9月在本院进行糖尿病筛查的1 582例孕妇中确诊的162例妊娠期糖代谢异常患者作为研究对象,根据患者血糖水平将其分为GIGT组84例,平均年龄(31.23±3.83)岁,GDM组78例,平均年龄(31.88±3.76)岁。另选择同期84例进行糖尿病筛查的健康孕妇作为对照组,平均年龄(29.49±3.52)岁。纳入标准:符合妊娠期糖代谢异常的诊断标准[6],50 g葡萄糖糖负荷试验:2次或2次以上空腹血糖(FPG)≥5.8 mmol/L者,可诊断为糖尿病;葡萄糖测定≥7.8 mmol/L后查FPG异常者可诊断为糖尿病;75 g葡萄糖糖耐量试验:FPG≥5.3 mmol/L,1 h餐后血糖(1 hPG)≥10.0 mmol/L,2 hPG≥8.6 mmol/L,3 hPG≥7.8 mmol/L,其中有2项或2项以上达到或超过正常值,可诊断为GDM,仅1项高于正常值可诊断为GIGT。本研究均获得孕妇及家属知情同意并签署知情同意书。本研究经本院医学伦理委员会批准。排除标准:妊娠前存在明显肝肾功能不全,心、脑血管疾病者;多胎妊娠者。
1.2方法
1.2.1治疗方法 所有纳入糖代谢异常的患者均给予常规饮食控制治疗,每周监测血糖,血糖过高者及时加用胰岛素治疗。
1.2.2观察指标 治疗前采集空腹禁食10~12 h静脉血测定FPG。葡萄糖糖耐量试验(OGTT)检测2 hPG,采集口服葡萄糖2 h后静脉血,用己糖激酶法测定;HbA1c水平采用离子交换高效液相色谱法(全自动糖化血红蛋白分析仪)测定。治疗后随访各组孕妇的妊娠情况,记录妊娠结局,包括早产、剖宫产、妊娠期高血压、巨大儿、早产儿等。
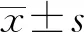
2 结 果
2.1妊娠期糖代谢异常发生情况 2017年1月至2018年9月共1 582例孕妇在本院进行糖尿病筛查,其中GIGT患者84例,发生率为5.31%;GDM患者78例,发生率为4.93%。
2.2各组孕妇FPG、2 hPG、HbA1c水平比较 见表1。与对照组比较,GIGT组和GDM组孕妇FPG、2 hPG和HbA1c水平均明显升高,差异均有统计学意义(P<0.05);与GIGT组比较,GDM组孕妇FPG、2 hPG和HbA1c水平均明显升高,差异均有统计学意义(P<0.05)。

表1 各组孕妇FPG、2 hPG、HbA1c水平比较
注:与对照组比较,*P<0.05;与GIGT组比较,#P<0.05。
2.3各组孕妇不良结局比较 见表2。与对照组比较,GIGT组和GDM组孕妇发生早产、剖宫产及妊娠期高血压的概率均明显升高,GDM组孕妇发生产后出血的概率明显升高,差异均有统计学意义(P<0.05)。

表2 各组孕妇不良结局比较[n(%)]
注:与对照组比较,*P<0.05。
2.4各组新生儿不良结局比较 见表3。与对照组比较,GIGT组和GDM组新生儿出现巨大儿、早产儿的概率均明显升高,GDM组新生儿出现新生儿窒息、高胆红素血症的概率均明显升高,差异均有统计学意义(P<0.05)。

表3 各组新生儿不良结局比较[n(%)]
注:与对照组比较,*P<0.05。
2.5孕妇血糖水平与母婴结局之间的相关性分析 见表4。FPG、2 hPG和HbA1c水平均与孕妇结局均呈负相关(r=-0.257、-0.286、-0.237,P<0.001);与新生儿结局也均呈负相关(r=-0.216、-0.235、-0.210,P=0.001)。
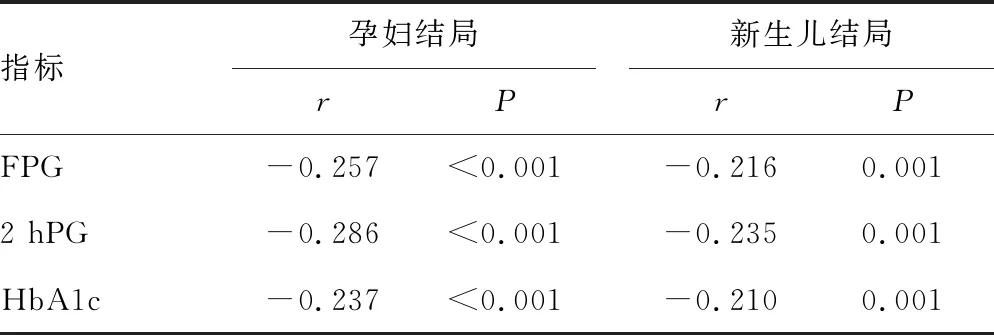
表4 孕妇血糖水平与母婴结局之间的相关性
3 讨 论
妊娠期糖代谢异常是由于孕前肥胖、孕期营养过剩等因素引起的糖代谢异常,对母婴健康具有较大影响[7]。已有多项研究显示,年龄、体质量指数增加、糖尿病家族史等均是影响妊娠期糖代谢异常的危险因素[8-9]。目前,临床上主要采用饮食控制和适当运动干预治疗,但临床效果并不十分满意,可能是由于孕妇及家属缺乏对妊娠期糖代谢异常的认知,引起孕期营养过剩,增加胰岛素抵抗,导致糖代谢异常发生[10]。本研究中GIGT发生率为5.31%,GDM发生率为4.93%,GIGT和GDM孕妇发生早产、剖宫产及妊娠期高血压的概率均明显升高,GDM发生产后出血的概率也明显升高。由此提示,随着妊娠期糖代谢异常的恶性发展,发生孕妇不良结局的风险增加。妊娠期糖代谢异常孕妇血糖水平较高,血糖经过胎盘可进入胎儿体内,引起巨大儿产生,进一步导致剖宫产概率增加;升高的血糖还可使母体羊水增加,引发早产;此外,还可能通过影响孕妇机体的凝血功能,增加产后出血的风险。由此提示GIGT和GDM孕妇血清中升高的血糖水平可增加孕妇和新生儿不良结局的发生率。妊娠期糖代谢异常可引起广泛微血管病变,增加妊娠期高血压发生,进一步增加早产发生的风险[11]。钭晓珍等[12]研究显示,GDM可明显增加孕妇早产、剖宫产、妊娠期高血压及产后出血的发生率,与本研究结果基本一致,由此证实妊娠期糖代谢异常可增加孕妇的不良结局。临床医生需向孕妇及家属普及妊娠期糖代谢异常的危害及预防和控制措施,进行饮食和运动干预,与患者家属共同督促孕妇配合治疗,必要时可口服降糖药物控制血糖。
本研究中GIGT和GDM组新生儿出现巨大儿、早产儿的概率均明显升高,GDM组出现新生儿窒息、高胆红素血症的风险也明显升高,由此提示随着妊娠期糖代谢异常的恶性发展,出现新生儿不良结局的风险增加。郭红薇等[13]研究显示,妊娠期糖代谢异常会提高血糖水平,刺激胎儿红细胞增多,出生后大量红细胞被破坏,产生高胆红素血症,与本研究结果基本一致,由此证实妊娠期糖代谢异常可增加新生儿不良结局产生。刘居莉等[14]研究显示,GDM可明显增加新生儿窒息、早产儿、巨大儿等的发生率,与本研究结果基本一致,由此证实妊娠期糖代谢异常可增加新生儿的不良结局。临床医生需采取相关措施控制妊娠期孕妇的血糖。本研究中孕妇FPG、2 hPG和HbA1c水平均与母婴结局呈明显负相关。血清FPG、2 hPG和HbA1c水平均是临床反映糖代谢最常用的指标,也是临床诊断糖代谢异常的依据[15],提示孕妇需定期检测血糖水平,做好预防控制,在产科医生的指导下制订孕期膳食谱,合理搭配饮食,少食多餐,多吃蔬菜,控制糖的摄入,预防妊娠期糖代谢异常发生。
综上所述,孕妇血糖水平与母婴结局呈明显负相关,妊娠期糖代谢异常可明显增加母婴不良结局发生的风险。