脊柱wiltse 后外侧入路椎弓根内固定联合前路病灶清除治疗L4~S1 段脊柱结核的疗效
吉克阿木 王斌 杨忠
(凉山州第一人民医院 四川 西昌 615000)
脊柱结核是骨科常见结核性疾病,是常见的脊柱感染性疾病[1]。L4~S1 段脊柱结核较为少见,然而该出病变的解剖位置较为复杂,生理结构特殊,导致治疗的难度加大[2]。临床常用的手术入路为后正中入路,即从中线紧贴棘突和椎板骨面对椎旁组织分离,然而后正中入路治疗方式患者的术后恢复较慢。Wiltse 入路是一种新的手术路径,该种方式多利用多裂肌及最长肌的间隙,降低对患者的创伤[3]。本院通过对后入路术式的探究及改进,分析不同后路路径方法治疗脊柱结核的可行性及优劣。报道如下。
1.资料与方法
1.1 一般资料
以2019 年1 月—2020 年1 月我院收治的40 例脊柱结核患者为对象。纳入标准:(1)影像学检查确定L4~S1 段脊柱结核;(2)存在持续性腰背部疼痛;(3)存在腰骶部骨质损坏,生理前凸丢失;(4)入选患者遵循知情同意原则。排除标准:(1)重度骨质疏松者;(2)椎体前方合并脓肿者;(3)跳跃式脊柱结核或受累椎体多于3 个;(4)麻醉风险高。分为对照组与观察组。对照组20 例,平均年龄(37.28±4.82)岁,男性8 例,女性12 例,病程(3.17±0.28)个月。观察组20 例,平均年龄(38.11±4.90)岁,男性10 例,女性10 例,病程(3.24±0.25)个月。两组年龄(t=0.539,P=0.593)、性别(χ2=0.404,P=0.525)、病程(t=0.834,P=0.410)比较无显著差异(P>0.05)。本文通过本院医学伦理委员会批准同意。
1.2 方法
对照组:后正中入路非融合K-Rod 内固定术联合前路病灶清除。具体为:全麻后选择病变腰椎为中心行后正中皮肤切口,分离两侧组织,包括皮肤、皮下组织等,显露病变关节。前路病灶清除术,采用安全三角椎弓根外侧入路,C 臂下穿刺到达椎体后缘,经导丝放置套筒并扩张;连接内镜,生理盐水冲洗通道开始镜下操作,吸出脓肿,清除坏死组织,松解神经根并减压。并在清除后,C 臂下利用自制的双腔灌洗引流管,固定,最后椎弓根螺钉处置入钛棒,固定,缝合皮肤。
观察组:采用脊柱wiltse 后外侧入路椎弓根内固定联合前路病灶清除治疗。患者取俯卧位,麻醉后C 臂下辅助定位病变腰椎,选取相应的上下椎弓根的体表投影做3cm 切口,分离两侧组织,达关节及横突。C 臂引导下将穿刺针尖端置于椎弓根外缘,平行终板向椎体穿刺,穿刺针穿过椎弓根;后侧围透视引导,穿刺至椎体后缘1cm处,拔出穿刺针内芯,置入导丝,拔除穿刺针,用扩张器扩张软组织,经导丝插入攻丝,对椎弓根攻丝,完成后透视下旋入椎弓根,拔除导丝。前路病灶清除术同对照组。
1.3 观察指标
记录患者手术治疗情况;脊柱恢复情况,评估患者视觉模拟疼痛评分(Visual analogue pain score,VAS)、日本矫形外科协会(Japan Orthopaedic Association,JOA)评分、Oswestry 功能障碍指数(Oswestry disability index,ODI)。计算椎间盘后缘高度(Posterior disc height,PDH)、椎间孔高度(Foramen height,FH)、椎节段活动范围(Range of motion,ROM)。
1.4 统计学方法
数据分析用SPSS19.0 统计学软件,计数资料用n(%)表示,采用χ2检验。计量资料用()表示,用t检验。P<0.05为差异有统计学意义。
2.结果
2.1 两组术中情况比较
两组术中情况观察组术中出血量、术后引流量、住院时间均低于对照组,差异显著(P<0.05);两组手术时间比较无显著差异(P>0.05),见表1。
表1 两组术中情况比较()

表1 两组术中情况比较()
2.2 两组VAS、JOA、ODI 评分比较
两组VAS、JOA、ODI评分治疗前比较无显著差异(P>0.05),两组治疗后VAS 评分、ODI 评分降低,JOA 评分升高,观察组下降/升高幅度高于对照组,差异显著(P<0.05),见表2。
2.3 两组腰椎功能比较
两组PDH、FH、ROM 水平治疗前比较差异无统计学意义(P>0.05);两组治疗后ROM 降低,观察组显著低于对照组(P<0.05),两组PDH 及FH 治疗前后无显著差异(P>0.05),见表3。
表2 两组VAS、JOA、ODI 评分比较(,分)
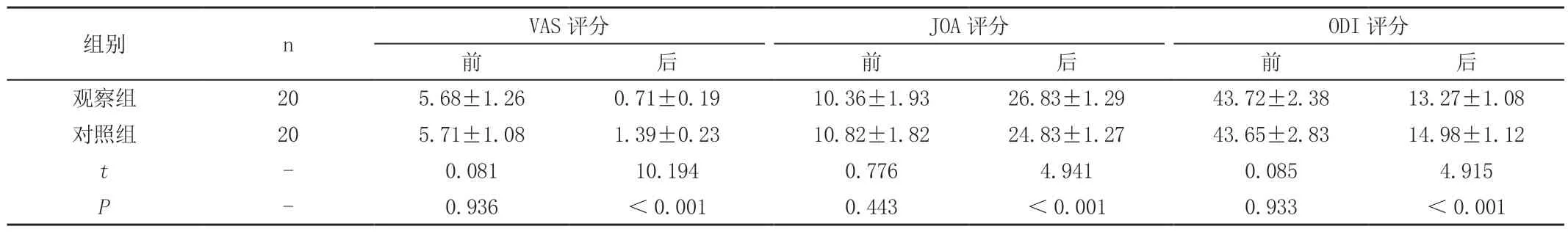
表2 两组VAS、JOA、ODI 评分比较(,分)
表3:两组腰椎功能比较()
3.讨论
脊柱结核是肺外结核的多发部位,该病早期难以确诊,易发生误诊、漏诊[4]。脊柱结核的治疗时间较长,病情易复发,致残率较高,严重影响患者的正常生活[5]。此前,临床多利用腰椎融合术治疗脊柱结核,可有效改善患者的临床症状,然而长期的研究发现,融合术可加速腰椎的退行性病变[6]。目前临床多利用非融合术治疗,常见的方式有后正中入路及Wiltes 入路椎弓根内固定术,其中Wiltes 入路椎弓根内固定术是一种新的术式,可从多裂解及最长肌间隙进行手术治疗,理论上对患者的床上较小[7,8]。
结果显示,Wiltes 入路治疗患者术中出血量、术后引流量及住院时间均较短,且术后改组患者VAS 评分降低明显,可能原因为Wiltes 入路椎弓根内固定术对患者的肌肉组织的损伤较小,对机体功能影响较小,并且在肌间隙进行手术,可避免对血管的损伤,保留完成的肌肉组织,是以在减轻患者术后疼痛方面效果明显[9]。PDH、FH 及ROM 可用于反应脊柱的稳定性,上述指标的值发生改变表明手术对脊柱结构造成影响[10]。本实验结果显示,术后两组患者PDH、FH 水平未见差异,ROM 缩小,表明Wiltes 入路椎弓根内固定术对脊柱活动性影响较小,利于其对椎旁肌肉的稳定,其原因可能为Wiltes 入路椎弓根内固定术可避免两侧剥离椎旁肌肉,保留脊柱后方的韧带复合体,利于脊柱的稳定性,利于下一步的前路病灶清除手术的进行。
综上所述,Wiltes 后外侧入路椎弓根内固定术联合前路病灶清除书术用于L4~S1 脊柱结核的治疗的创伤小,可缓解患者疼痛,利于脊柱的功能恢复。

