基于DRG分析临床路径管理对住院费用的影响
刘 芳 尹龙燕 关 华 吴惠贤
广州市第一人民医院病案管理科(广州 510180)
临床路径是一种质量管理工具,旨在建立标准化、规范化的医疗流程,规范医疗行为,减少医疗随意性,促进合理用药,提高医疗质量和安全,有效利用医疗资源,使医疗费用趋于合理[1]。卫生部2009年启动临床路径试点工作,目前的研究大多倾向于探讨实施临床路径管理对单病种患者住院费用的影响[2- 4],但单病种仅按疾病诊断分组,尚未考虑其他因素的影响。疾病诊断相关分组(Diagnosis related groups,DRG)则能很好解决这个问题。DRG根据患者的年龄、性别、疾病诊断、治疗方式、合并症、并发症、疾病严重程度及转归等因素,将其分成若干个组别[5],其费用相对标化可进行横向和纵向比较,有助于更深入地进行费用管理分析。本次研究通过收集广州市某三级综合医院的DRG分组和病案首页信息,分析临床路径管理对各DRG病组患者住院费用的影响。
1 资料与方法
1.1 资料
选取2016年广州市某三级综合甲等医院的出院患者记录,数据来源于病案首页,DRG分组信息取自广东省DRG住院医疗服务综合评价系统,采用BJ-DRGs分组器。根据某院临床路径管理要求,将第一诊断符合临床路径病种编码和当患者存在其他疾病诊断时,在住院期间不需特殊处理也不影响第一诊断临床路径实施的,即可纳入临床路径病例。同时排除重复项、数据资料不全或缺失和中途退出临床路径的病例。
1.2 方法
采用病例对照研究方法,将实施并完成临床路径管理的病例设为路径组,符合医院入径标准却未入临床路径的病例设为对照组,DRG分析排除住院天数大于60天和因各种原因无法入组的病例。将DRG分组信息与病案首页信息进行匹配,以病案首页医疗费用分类为基础,将费用分为手术费、药费、检查费、治疗费、材料费和其他(包括床位费和护理费)六类。
1.3 统计学方法
选择实施临床路径管理病例数大于50例的DRG组进行住院费用分析,由于住院费用呈偏态分布,采用中位数进行描述,同时列出例均费用以便比较,采用Wilcoxon秩和检验,SPSS 20.0统计软件进行数据分析,检验水准为双侧P<0.05。
2 结 果
2.1 总体医疗费用分析
选取2016年出院病例,排除数据缺失、费用异常病例和未入组或歧义病例,共16 071例纳入分析。路径组3 540例,共涉及192个DRG组,完成临床路径病例数大于50例有14个DRG组,共2 481例,占总数的70.08%。对照组12 531例,共涉及307个DRG组。
对照组中位住院费用为12 358.06元(平均费用20 293.69元),路径组中位住院费用为9 239.41元(平均费用12 973.60元),低于对照组,差异有统计学意义(P<0.001)。对费用构成进行分析后发现,路径组的治疗费、检查费、药品费、手术费和其他费低于对照组,但材料费用相对较高,且差异均有统计学意义(P<0.001)。路径组中位住院天数为6.00天(均值6.68天),低于对照组的中位住院天数9.00天(均值9.95天)。见表1。

表1 某医院2016年两组患者各类费用比较[元,中位数(下四分位数,上四分位数)]
*:仅针对手术患者
2.2 各DRG组的费用分析
完成临床路径病例数大于50例的14个DRG组中,6个DRG组的路径组住院费用低于对照组,差异有统计学意义(P<0.05),其余8个DRG组的两组间费用差异无统计学意义(P>0.05)。见表2。按ADRG进行分组,14个DRG组中,外科组6个,内科组8个,而两组费用相差显著的6个DRG组中,外科组4个,内科组2个,发现外科病组临床路径管理的实施更能取得良好的效果。
费用构成分析发现,路径组费用低于对照组的6个DRG组中,5个DRG组的检查费和治疗费相差较大,4个DRG组的药费相差较大,2个DRG组的手术费相差较大,1个DRG组的材料费相差较大,且差异均有统计学意义(P<0.05)。
其中,路径组和对照组平均费用相差大于3 000元的DRG组有DD29组、ET11组、JB19组和KD19组。DD29(鼻腔、鼻窦手术)和KD19(甲状腺大手术)的两组费用分别相差3 176.6元和5 722.46元,主要表现在治疗费、检查费、手术费和药费。ET11(慢性气道阻塞病,伴重要合并症与伴随病)和JB19(乳房成形及其他手术)的两组费用分别相差4 297.75元和3 104.52元,主要表现在治疗费和检查费。
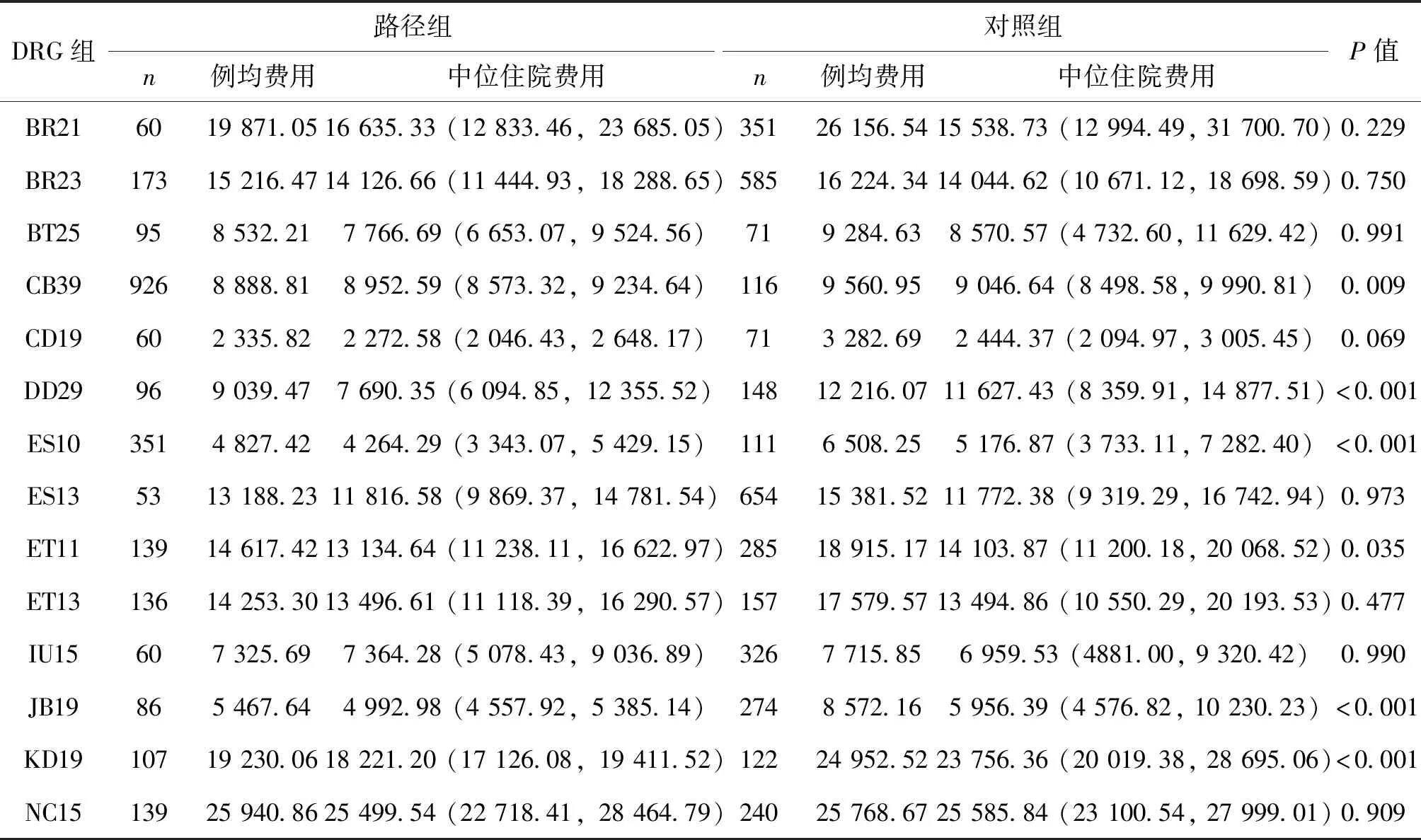
表2 各DRG组的住院费用比较[元,中位数(下四分位数,上四分位数)]
2.3 各DRG组的临床路径管理评价
从表3中可以看出,各DRG组的完成率较高,但入径率普遍不高,除CB39(91.27%),ES10(79.44%)和BT25(59.04%)外,其余均未超过50%。此外,除JB19的变异率为0外,各病组均出现了不同程度的变异,对变异原因分析发现,系统原因占3.48%,医护原因占15.65%,患者原因占37.39%,疾病原因占38.26%,其他原因占5.21%。

表3 各DRG组的临床路径管理评价指标 %
3 讨 论
本次研究发现路径组的中位住院费用和平均住院费用均低于对照组,即实施临床路径可降低住院费用,与相关研究结果一致[6- 7],说明临床路径在兼顾医疗质量安全的前提下可提高医疗服务效率。另外,研究还发现临床路径的实施缩短了平均住院天数,增加医院病床周转,充分利用医疗资源,在不增加床位的同时为更多患者提供服务。我国公立医院实施临床路径已有多年,2016年国家卫生计生委最新发布了1 010个临床路径,覆盖上百个病种。目前,我国公立医院临床路径实施已基本普及,诊疗方案明确的常见病种是实施率最高的,但存在实施病种数较少,入径率不高、医院间差异较大的问题[8]。本院的临床路径完成病例数占22.03%,涉及193个DRG组,存在覆盖病种数不多,完成率虽高,但入径率偏低,且各病组之间的入径情况差异较大。分析其原因主要是激励奖惩机制的落实程度、组织开展临床路径培训以及医务人员对临床路径的重视和对实施意义理解的程度不够。因此,改善院内临床路径管理就显得刻不容缓,需在提高奖惩落实程度、开展培训以及全院重视程度的基础上,加强信息化建设对临床路径实施过程进行实时监控,并以真实、客观的数据反映临床路径实施效果,形成精细化临床路径管理模式。
新医改背景下,单病种付费、按病种分值付费的实行,要求公立医院保证医疗质量安全、加强管理、降低成本、提高效率。将DRG与临床路径相结合,是实行精细化管理的一种方式,不仅可细化临床路径的病种,为临床路径的病种制定提供新的思路,同时在未来DRG付费实施时亦可促使医院降低病种成本来控制医疗费用增长。本次研究分析各DRG组实施临床路径对住院费用的影响,结果发现同一病种临床路径由于医疗成本的差异分到不同的DRG病组,而不同DRG组的费用影响不同。医院相关管理部门一方面可对费用降低作用显著的DRG组予以鼓励并加大推广力度,另一方面对费用降低不明显的DRG组、实行临床路径较少或尚未实施开展临床路径的病组予以重点关注,寻找原因,针对性地采取措施,积极促进院内临床路径的开展,在一定程度上可扩大医院的临床路径实施病种数及提高入径率。
DRG与临床路径相辅相成,临床路径规范医疗行为,DRG控制医疗成本,两者相互促进,相互补充。DRG病组下的临床路径实施效果分析,更具可比性,同时筛选出重点病种,为今后院内临床路径推广、病种成本控制提供客观、合理的参考。

