AS-OCT在翼状胬肉切除联合自体结膜移植加戴绷带镜术后的结膜植片厚度测量中的应用
刘洋 林琳 钟琼蕾 任珊
翼状胬肉是一种以球结膜及其下纤维血管组织向角膜侵入为特征的慢性炎症性眼部病变,该病与紫外线辐射[1]、环境因素刺激等有关,目前主要采取手术切除联合自体球结膜瓣移植术治疗,为Thoft[2]首次报道。绷带式角膜接触镜(bandage contact lens,BCL)可缓解翼状胬肉患者术后的疼痛、异物感等不适,促进角膜创伤愈合[3]。近年来出现的前段光学相干断层成像(anterior segment optical coherence tomography,AS-OCT)可以对眼前段结构进行清晰扫描,提供高分辨率图像并给予定量分析[4]。本研究应用其观察翼状胬肉患者术后球结膜植片厚度的变化,对术后加戴及不加戴绷带镜的患者资料进行对比,并同时进行两组患者术后角膜上皮愈合率、疼痛评分的比较。
1 资料与方法
1.1 一般资料选取2016年1月至2018 年 1 月在海南省人民医院眼科就诊的52例≤60岁的单眼初发翼状胬肉患者为研究对象。所有翼状胬肉均为原发且位于鼻侧,侵入角膜缘2~6 mm,病程4~19 a。排除标准:有角膜接触镜配戴史;颞侧或鼻、颞双侧翼状胬肉手术史;任何角、结膜病变史;重症干眼症患者;合并慢性泪囊炎等眼表及眼周局部感染性疾病和/或全身免疫性疾病史者。按照随机数字表法将其分成两组,行翼状胬肉切除联合自体球结膜移植术加戴绷带镜26例为试验组,男14例,女12例,年龄30~60(42.7±9.7)岁;行相同手术方式但不加戴绷带镜26例为对照组,男17例,女9例,年龄28~60(45.9±12.4)岁。两组患者年龄、性别构成差异均无统计学意义(均为P>0.05)。所有患者均被告知本次研究目的,经医院伦理委员会批准,每例患者均签署知情同意书。
1.2 手术方法所有患眼均行翼状胬肉切除联合自体球结膜瓣移植术,由同一位手术医师按相同步骤完成。具体方法如下:患者仰卧位,常规消毒铺巾。患眼结膜囊内滴5 g·L-1盐酸丙美卡因滴眼液表面麻醉后,置开睑器,以20 g·L-1利多卡因0.9 mL、1 g·L-1肾上腺素混合后取0.1 mL行翼状胬肉颈部下浸润麻醉。于翼状胬肉颈部剪开球结膜,分离球结膜与翼状胬肉组织,以小圆刀片自角膜表面行翼状胬肉头部剥离至角膜缘;眼科剪钝性分离翼状胬肉体部至根部并剪除翼状胬肉(避免损伤内直肌)。取大小、形状与巩膜暴露区大致相同的上方结膜瓣,转移覆盖于鼻侧巩膜暴露区,以10-0尼龙线与周围结膜组织间断对位缝合。手术结束前,试验组患者角膜上放置一片纯视治疗用绷带镜,压平排出绷带镜下的气泡。两组患者术后均滴妥布霉素地塞米松眼液、普拉洛芬滴眼液、玻璃酸钠滴眼液,每天4次,术眼缝线于术后1周拆除,绷带镜于术后2周取出。
1.3 结膜植片厚度术后1 d、1周、2周和2个月均由同一位眼科技师应用AS-OCT扫描仪(Spectralis HRA+OCT Heidelberg)的增强高清角膜扫描程序,对入组病例术眼鼻侧结膜植片厚度进行检查,设定检查部位分别为距离巩膜突1 mm、2 mm、3 mm。从OCT的图像上看,结膜植片与巩膜基质层之间有一缝隙。故球结膜植片的测量以表层至缝隙上方反光之间的部位为标准(图1,图中黄色数字从左至右分别表示距巩膜突1 mm、2 mm、3 mm处的结膜植片厚度)。

图1 AS-OCT测量的鼻侧结膜植片厚度 图中箭头所指黄色数字为距巩膜突3 mm处结膜植片厚度(551 μm),绿色箭头指的是OCT扫描的相应结膜植片位置
1.4 角膜上皮愈合率分别于术后1 d、1周、2周和2个月采用AS-OCT的9 mm×9 mm方格模式扫描患者角膜上皮缺损区域,通过图像分析评价角膜上皮愈合情况,最终愈合通过裂隙灯下荧光素染色确认。术后1 d时,因试验组患者角膜上皮均未愈合,故未取镜行荧光素染色;术后1周时,试验组患者暂时取镜后行荧光素染色,评估之后重新放置角膜绷带镜。
1.5 疼痛评分分别于术后1 d、1周、2周和2个月应用数字疼痛分级法(NRS)[5]评估患者的疼痛分值,0~10分代表不同程度的疼痛,0分为无痛,10分为剧烈疼痛,1~3分为轻度疼痛,4~6分为中度疼痛,7~10分为剧痛。
1.6 统计学方法所有数据均采用SPSS 17.0统计学软件进行分析。试验组、对照组组间结膜植片厚度、疼痛评分比较均采用两样本t检验。两组间角膜上皮愈合率比较采用卡方检验。检验水准:α=0.05。
2 结果
2.1 试验组、对照组患者结膜植片厚度比较
2.1.1 术后不同时间两组患者距巩膜突1 mm、2 mm、3 mm部位结膜植片厚度比较术后1 d,两组各部位结膜植片厚度比较,差异均无统计学意义(均为P>0.05);而术后1周、2周、2个月,试验组各部位结膜植片厚度均较对照组薄,差异均有统计学意义(均为P<0.05),见表1。
2.1.2 术后不同时间两组患者距巩膜突1 mm、2 mm、3 mm部位平均结膜植片厚度比较术后1 d、1周,两组三处部位平均结膜植片厚度比较,差异均无统计学意义(均为P>0.05);术后2周、2个月,试验组三处部位平均结膜植片厚度均较对照组薄,差异均有统计学意义(均为P<0.05),见表1。
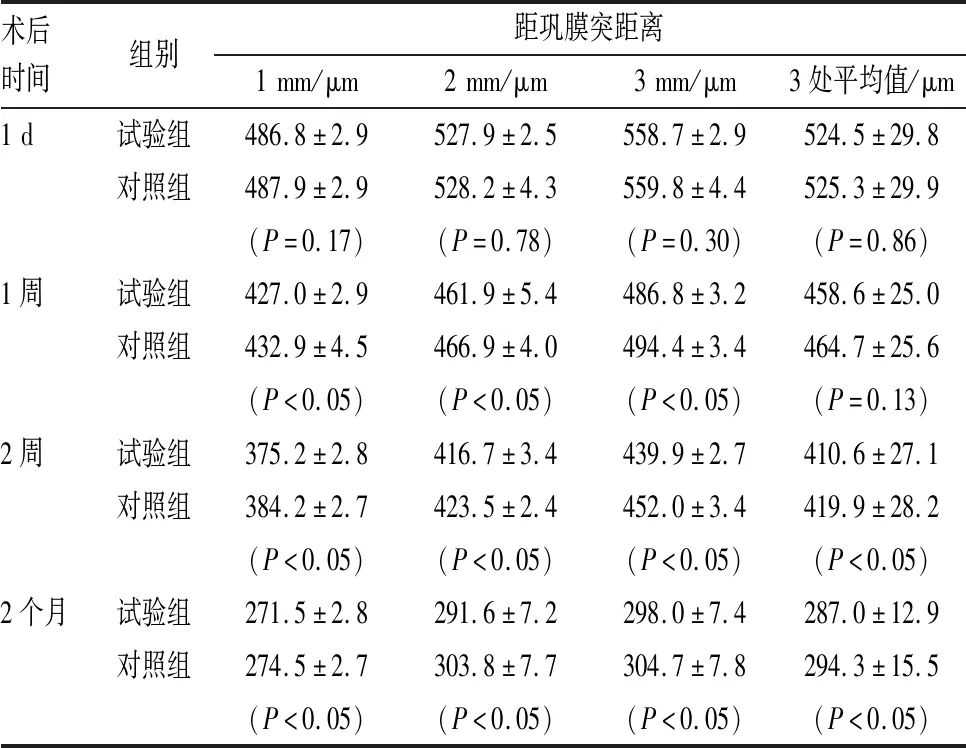
表1 两组患者翼状胬肉术后不同时间结膜植片厚度比较
注:P值为相同时间、相同部位试验组与对照组比较
2.2 两组患者角膜上皮愈合率比较术后1 d,两组角膜上皮均未愈合;术后1周、2周,试验组角膜上皮愈合率均较对照组高,差异均有统计学意义(均为P<0.05);而术后2个月,两组差异无统计学意义(P>0.05),见表2。

表2 两组患者翼状胬肉术后不同时间角膜上皮愈合率
2.3 两组患者疼痛评分比较试验组术后1 d、1周、2周的疼痛评分均低于对照组,差异均有统计学意义(均为P<0.001);而术后2个月,两组差异无统计学意义(P>0.05),见表3。

表3 两组患者翼状胬肉术后不同时间疼痛评分
3 讨论
Mutlu等[6]、Sarnicola等[7]研究发现翼状胬肉切除术后均会发生结膜植片水肿,Marticorena等[8]则对结膜植片水肿的发生和消退时间进行了观察。翼状胬肉切除术后结膜植片水肿可能与年龄过大致眼部循环差、过度的手术操作、不恰当的眼球筋膜囊剥除、植片干燥或血肿、缝线的应用或缝线材料的类型[9]、术后炎症反应等有关。本研究选择对象均≤60岁,手术方式由同一位医师按照标准步骤严格进行,术后所有患者均规律滴用局部抗炎及滋润眼表的滴眼液,可基本排除导致结膜植片水肿的上述因素。本研究结果显示,在术后1 d,试验组与对照组在距巩膜突1 mm、2 mm、3 mm各处结膜植片厚度差异均无统计学意义(均为P>0.05);术后1周、2周、2个月,试验组各部位结膜植片厚度均较对照组薄,差异均有统计学意义(均为P<0.05)。术后 1 d、1周两组三处部位平均结膜植片厚度比较差异均无统计学意义(均为P>0.05);术后2周、2个月,试验组三处部位平均结膜植片厚度均较对照组薄,差异均有统计学意义(均为P<0.05)。该结果证明,角膜绷带镜可减轻翼状胬肉术后的结膜植片水肿,原因考虑因绷带镜具备良好的机械屏障作用,覆盖了角膜创面暴露的三叉神经感觉支及部分缝线,同时避免了眼球运动对眼表组织的直接摩擦,可减少炎性细胞进入角膜基质,进而减轻对病损角膜组织内丰富的神经末梢的刺激[10],从而减轻患者术后结膜植片水肿程度。
本研究中,术后1 d两组角膜上皮均未愈合;术后1周、2周试验组角膜上皮愈合率均较对照组高,两组差异均有统计学意义(均为P<0.05);但术后2个月两组角膜上皮愈合率差异无统计学意义(P>0.05),证明角膜绷带镜在术后早期可促进角膜上皮愈合。Yeung等[11]、Chen等[12]报道了角膜绷带镜应用于翼状胬肉术后可有效促进角膜创面的修复,与本研究结果相一致。
翼状胬肉切除术因损伤了三叉神经感觉支末梢,术后会出现不同程度的疼痛、异物感、流泪等眼部刺激症状[13-14],本研究中,术后1 d、1周、2周,试验组疼痛评分均较对照组低,差异均有统计学意义(均为P<0.05),考虑是由于加戴角膜绷带镜减少了角膜创面三叉神经感觉支的暴露及缝线刺激,同时有效阻隔了眼睑对角膜创面的摩擦,因此缓解了患者术后的眼部疼痛感。但术后2个月,两组疼痛评分差异已无统计学意义(P>0.05),考虑与此时两组角膜上皮均基本愈合有关。
翼状胬肉术后角膜上皮愈合率及疼痛评分与眼表炎性状态紧密相关,本研究中,术后1周、2周,试验组较对照组术后角膜上皮愈合率高且疼痛感低,反映了此时试验组眼表炎性刺激较弱,而此时试验组结膜植片水肿程度也较对照组轻,间接证实结膜植片水肿与眼表炎性刺激有关。术后2个月,两组角膜上皮愈合率及疼痛评分差异已无统计学意义,但试验组结膜植片水肿程度仍较对照组轻,推测与角膜绷带镜在术后早期即减轻眼表炎症反应,避免了炎性因素持续刺激眼表有关。
本研究中,我们证实角膜绷带镜可减轻翼状胬肉术后的结膜植片水肿,同时角膜绷带镜可促进术后早期角膜上皮愈合、缓解术后疼痛。本研究的不足之处在于观察时间较短,只观察了术后2个月;另外本研究样本数较少,将来的研究尚需延长观察时间并扩大样本数,以证实该结论。

