优化溶栓流程对轻型急性缺血性卒中院内延误及预后的影响
王耀辉,张重阳,孙伟,吕喆,刘维斌
急性缺血性卒中(acute ischemic stroke,AIS)占所有卒中的69.6%~70.8%,是一种发病率高、致残率高、死亡率高的疾病,严重威胁我国居民的健康[1]。静脉rt-PA溶栓治疗是改善4.5 h内AIS预后最有效的治疗方式,但卒中严重程度不同,患者的溶栓效果也会受到影响。对于NIHSS评分≤4分的轻型缺血性卒中患者,4.5 h内患者的病情往往没有进展到高峰,目前多数医院未进行积极的溶栓治疗,而院内延误则进一步降低了轻型缺血性卒中的溶栓率,导致病情进展甚至影响预后。为此,本研究探讨优化溶栓流程对轻型AIS患者入院到溶栓时间(door to needle time,DNT)及预后的影响。
1 研究对象与方法
1.1 研究对象 回顾性连续纳入2015年7月-2017年6月于秦皇岛市第一医院行rt-PA静脉溶栓治疗的轻型AIS患者。轻型卒中定义为NIHSS评分≤4分,且意识状态评分项为0分。入组标准:①年龄≥18岁;②临床诊断为轻型AIS[2];③症状发作4.5 h内,并经rt-PA静脉溶栓治疗;④临床数据齐全。
1.2 研究方法
1.2.1 数据收集 收集患者临床资料,包括年龄、性别、血压、既往史(吸烟、饮酒、高血压、冠状动脉粥样硬化性心脏病、心房颤动、糖尿病、高脂血症)、DNT、溶栓前及溶栓后7 d NIHSS评分、溶栓后头颅影像学资料、3个月mRS评分等。吸烟:每天吸烟≥10支,持续2年以上。饮酒:每天饮酒的酒精量≥60 g,持续2年以上。DNT:医院诊疗系统登记的患者挂号时间到溶栓用药时间。
1.2.2 溶栓流程优化 依据《中国急性缺血性脑卒中诊治指南2014》[2]建议,结合医院实际情况,自2016年6月起优化原有的溶栓流程,即疑似卒中患者经急诊分诊到急诊溶栓绿色通道,由急诊溶栓小组医师首诊评估、沟通、执行溶栓事宜,免去原有急诊门诊首诊及神经内科会诊程序(图1)。按照流程优化时间前后,将入组的轻型卒中患者分为对照组和优化组。
1.2.3 静脉溶栓方法[2]rt-PA 0.9 mg/kg(最大剂量90 mg),首先10%的剂量在1 min内静脉推注,剩余90%剂量持续静脉泵入1 h。溶栓治疗24 h内不使用抗凝和抗血小板药物。
1.2.4 院内延误及预后评价 院内延误评价指标包括平均DNT和DNT≤60 min达标率。疗效评价指标为溶栓后7 d NIHSS评分和3个月mRS评分,良好预后定义为mRS评分≤1分。安全性评价指标为溶栓后24~36 h颅内出血。颅内出血采用欧洲协作性急性卒中研究Ⅱ(European Cooperative Acute Stroke Study Ⅱ,ECASSⅡ)标准[3],定义为溶栓治疗后24~36 h头颅CT/MRI显示的任何类型出血。
1.3 统计学方法 应用SPSS 17.0软件进行统计分析。符合正态分布的计量资料用表示,组间比较采用t检验;非正态分布的计量资料用中位数和四分位数间距表示,组间比较采用Mann-WhitneyU检验。计数资料用率表示,两组间比较采用χ2检验。P<0.05为差异有统计学意义。
2 结果
2.1 两组患者基线资料比较 共纳入57例患者,年龄45~76岁,平均年龄61.7±5.4岁,男性44例(77.2%),女性13例(22.8%)。其中对照组24例,优化组33例。两组患者年龄、性别、血压、既往史及溶栓前NIHSS评分等基线资料比较,差异无统计学意义(表1)。
2.2 两组患者院内延误及预后比较 与对照组比较,优化组DNT更短,DNT≤60 min的患者比例更高;溶栓后3个月mRS评分更低,良好预后(mRS评分≤1分)患者比例更高,差异均具有统计学意义。溶栓后颅内出血比例及7 d NIHSS评分,两组间比较差异无统计学意义(表2)。
3 讨论
随着“时间就是大脑”观念的普及,越来越多的AIS患者通过rt-PA静脉内溶栓获益。有研究报道,轻型卒中rt-PA溶栓获益不显著,甚至指出轻型卒中是rt-PA静脉溶栓的相对禁忌证[4]。然而有研究显示,溶栓时间窗内未接受静脉溶栓治疗的轻型卒中患者出院时有近1/3的残疾率[5]。Enrique C.Leira等[6]对未接受rt-PA溶栓的194例轻型卒中患者进行随访,发现其90 d预后不良发生率为32.0%。尽管目前还没有大型临床随机对照研究证实轻型卒中静脉溶栓能否获益,但越来越多的病例对照研究表明,轻型卒中可受益于静脉溶栓治疗[7-8]。本研究基于优化溶栓流程探讨其对轻型卒中患者接受rt-PA溶栓治疗的DNT及预后的影响,为该类患者的治疗提供参考。
rt-PA静脉溶栓是AIS急性期最有效的治疗手段。研究发现,发病到静脉溶栓治疗每缩短1 min,AIS患者无残疾生存期平均延长1.8 d[9]。4.5 h时间窗对于AIS患者而言十分紧迫。DNT是评估AIS溶栓院内延误的关键指标,2018版美国心脏学会(American Heart Association,AHA)/美国卒中学会(American Stroke Association,ASA)AIS早期管理指南推荐将AIS患者的DNT控制在60 min以内[1]。为减少院内延误,缩短DNT,目前部分发达国家已将AIS静脉溶栓前移至急诊CT室床旁甚至急救车上开展。研究表明,优化急诊溶栓流程可有效减少院内延误,使患者及早接受溶栓救治[10]。本研究通过组建“急诊溶栓小组”优化溶栓流程,疑似AIS患者由“急诊溶栓小组”医师首诊并快速识别、诊断、评估、沟通、执行溶栓相关事宜,免除以往急诊门诊首诊及神经内科会诊环节。本研究结果显示,优化溶栓流程可缩短轻型卒中DNT,有效地减少院内延误,更接近AHA/ASA将DNT控制在60 min以内的要求,且DNT≤60 min的比例明显提高。通过流程优化减少了溶栓患者候诊、等待会诊、搬运或转运、病房护士接诊等时间,进而有效缩短DNT。

图1 优化前后的溶栓流程图

表1 两组患者基线资料比较
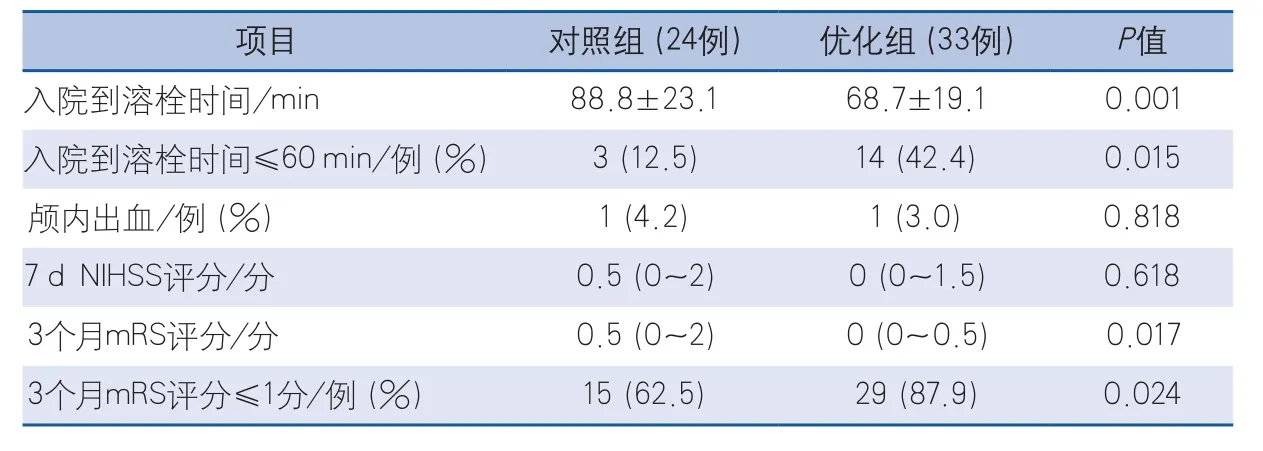
表2 两组患者院内延误及预后比较
颅内出血是rt-PA溶栓最严重的并发症,可能导致患者症状加重,甚至死亡。轻型卒中患者未进行溶栓治疗,一个重要原因是对溶栓安全性的顾虑。美国国立神经病学和卒中研究院卒中试验结果表明,溶栓治疗后症状性颅内出血发生率为6.4%[11]。一项对1906例轻型卒中溶栓患者荟萃分析显示,轻型卒中溶栓后相关并发症风险较低,症状性颅内出血发生率为2.4%[12]。本研究结果显示,溶栓流程优化前、后轻型卒中溶栓的颅内出血发生率分别为4.17%(1/24)和3.03%(1/33),溶栓后出血转化率较低,同既往研究一致,溶栓治疗相对安全。
优化溶栓流程可改善轻型卒中患者的预后。近年来越来越多研究证实,轻型卒中患者接受rt-PA溶栓治疗同样可以获益[13-14]。随着溶栓流程及模式的优化,可以明显改善溶栓患者的预后[15]。本研究显示两组患者溶栓后7 d NIHSS评分比较差异无统计学意义,未发现溶栓能够改善急性轻型缺血性卒中患者短期内的神经功能,但这可能是轻型卒中患者基线NIHSS评分较低及研究样本量偏小所致。但优化组溶栓后3个月mRS评分明显改善,且3个月预后良好(mRS评分≤1分)比例亦较高。说明通过优化溶栓流程,可减少院内延误、缩短DNT,促进患者神经功能恢复,改善患者预后。
本研究为单中心回顾性研究,样本量有限。亟须设计良好的多中心、前瞻性研究探索更加高效、安全的溶栓流程,使得更多的轻型卒中患者在静脉溶栓中获益。
【点睛】优化溶栓流程可缩短轻型急性缺血性卒中患者的DNT,提高DNT≤60 min达标率,并改善患者预后。

