产前糖皮质激素促胎肺成熟治疗的用药评价*
黄新艳,王 俐,管 静
南京医科大学附属妇产医院,南京市妇幼保健院 药学部,南京 210004
新生儿呼吸窘迫综合征是早产儿最常见的合并症之一。对有早产风险的女性,产前应用糖皮质激素促胎肺成熟这一策略被产科医生广泛应用,明显降低了新生儿呼吸窘迫综合征的发生率和早产儿死亡率[1]。但是临床药师观察到临床上使用糖皮质激素促胎肺成熟治疗的规范性不足,这会带来额外的风险。通过对孕妇产前糖皮质激素促胎肺成熟的治疗情况进行回顾性调查研究,评估药物使用的合理性,为临床药物治疗提供合理化干预意见。
1 资料与方法
1.1 收集资料数据
通过电子病历系统提取2017~2018 年在本院产科接受糖皮质激素促胎肺成熟治疗的患者医嘱单,收集到356 人次的患者基本信息(年龄、孕周、体重等)、糖皮质激素使用情况(给药指征、启动治疗时机、剂量、给药频率、疗程、重复治疗等)。提取同期住院但未使用糖皮质激素的孕妇医嘱单4878人次,仅考察其有无使用糖皮质激素促胎肺成熟的适应症。
1.2 产前糖皮质激素促胎肺成熟的指南与临床路径
根据中华医学会 《早产临床诊断与治疗指南(2014 版)》[2]、中华医学会《胎膜早破的诊断与处理指南(2015 版)》[3]、美国妇产科医师协会《自发性早产的管理(2016 版)》[4]、欧洲围产医学协会《呼吸窘迫综合征管理共识指南-2016 年更新》[5]及相关文献[6],确定产前糖皮质激素治疗的规范化原则,并结合本院医疗水平和本地经济状况做出适用的临床路径。
当妊娠24~34+6周,所有在7 日内早产风险增加者给予产前糖皮质激素[2,3]。7 日内早产风险增加的妊娠是指因病理妊娠、妊娠合并症或并发症进行引产或剖宫产的概率高,或者自发性早产的概率高。母体绒毛膜羊膜炎或其他感染,不推荐使用。妊娠小于34 周整、具备完整胎膜并面临即将在随后7日内发生早产的风险,且距离前次产前糖皮质激素疗程超过14 日的孕妇,应该考虑重复给予单个疗程的产前糖皮质激素[4]。总疗程不能超过2 次。
妊娠35~36+6周孕妇,为单胎妊娠,因病理妊娠、妊娠合并症或并发症拟7 日内引产或剖宫产者给予产前糖皮质激素,若发生早产临产、胎膜早破、多胎妊娠、前期已使用过糖皮质激素促熟、短时间内即将分娩、母亲绒毛膜羊膜炎和其他感染者,则不使用产前糖皮质激素[5]。
妊娠37~38+6周以后如何使用产前糖皮质激素存在争议。既往认为37 周以后不应再使用产前糖皮质激素,然而欧洲围产医学协会认为所有小于孕39 周孕妇,若拟行计划性剖宫产,应常规使用糖皮质激素[6]。鉴于该指南的意见,本院制定了激进的策略、即有证据表明妊娠37 周以后胎肺仍不成熟者可使用产前糖皮质激素,具体指标与妊娠35~36+6周相同。
妊娠满39 周之后,不再使用产前糖皮质激素。
倍他米松、地塞米松均可用于促胎肺成熟[2-6]。由于使用习惯和药物经济学原因,本院产科通常选择地塞米松作为促胎肺成熟的治疗用药。标准给药方案为:地塞米松6 mg 肌肉注射,q12h×4 次。
1.3 合理性评价
将所收集数据分类整理,对患者基本信息、用药指征、分娩前给药时机、给药方案、重复给药指征、用药安全性进行描述,并判断其是否符合指南和共识所推荐的。符合指南、共识推荐的,为用药合理(见表1);不符合指南、共识推荐的,为用药欠合理。
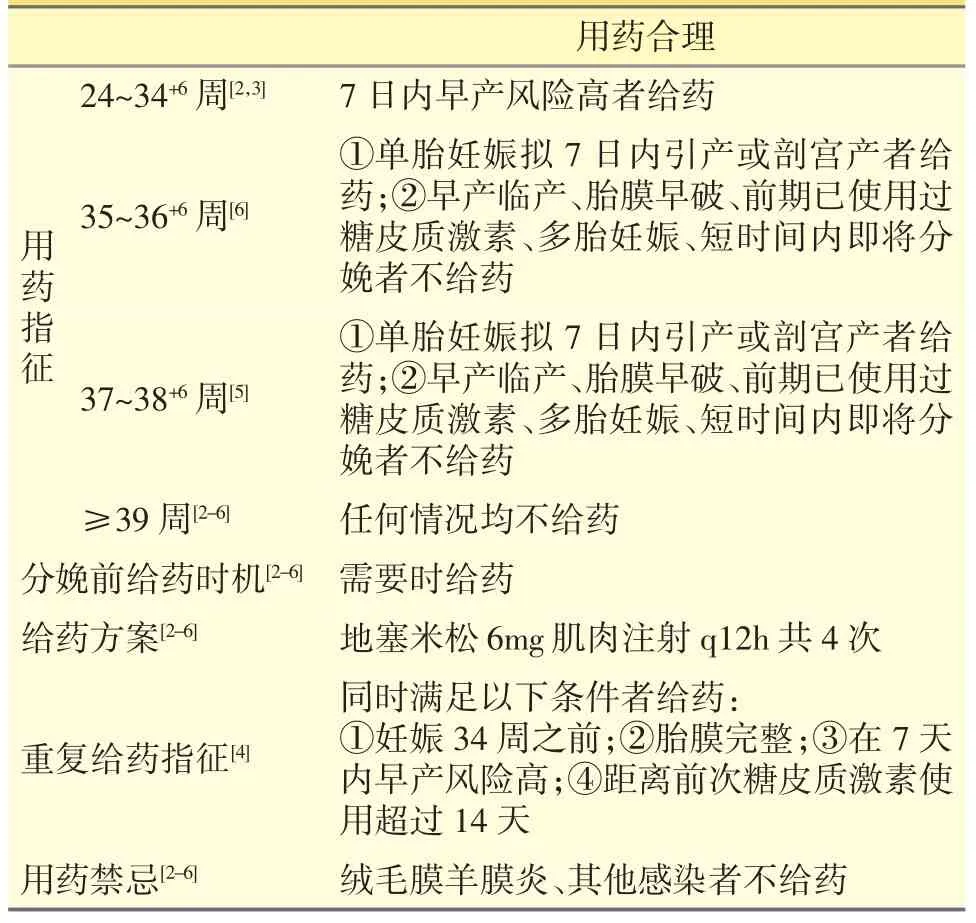
表1 合理性评价标准
2 结果
2.1 患者基本信息
本研究共收集5234 人次孕妇住院情况,入院最小孕周为22+4周,接受产前糖皮质激素促胎肺成熟治疗为356 人次,未接受产前糖皮质激素治疗的孕妇为4878 人次(见表2)。接受产前糖皮质激素治疗的孕妇主要分布在34+6周前,其最小孕周为25+2周;37 周后接受糖皮质激素治疗的较少;没有39 周后接受糖皮质激素治疗的孕妇。
2.2 给药指征的合理性评价
所有接受糖皮质激素促胎肺成熟治疗的孕妇中有71.3%人次符合给药指征(见表3),属于用药合理,主要是7 日内早产高风险孕妇接受糖皮质激素治疗;28.7%人次不符合给药指征,属于用药过度,包括7 日内无早产风险和胎膜早破等胎肺成熟度较高的孕妇接受糖皮质激素治疗。其中,35 周至36+6周孕妇的过度用药现象最为严重,有62%人次不具备给药指征。所有同期住院孕妇中有促胎肺成熟的给药指征、但未接受糖皮质激素治疗的人次为0,即不存在用药不足现象。
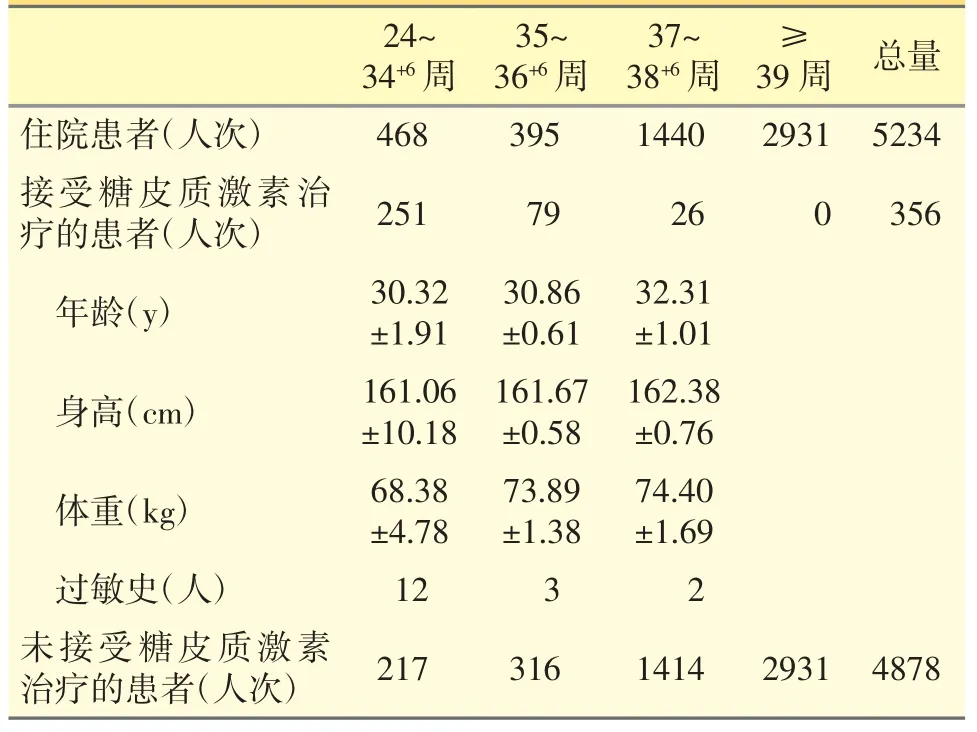
表2 入院时人口统计学基线特征
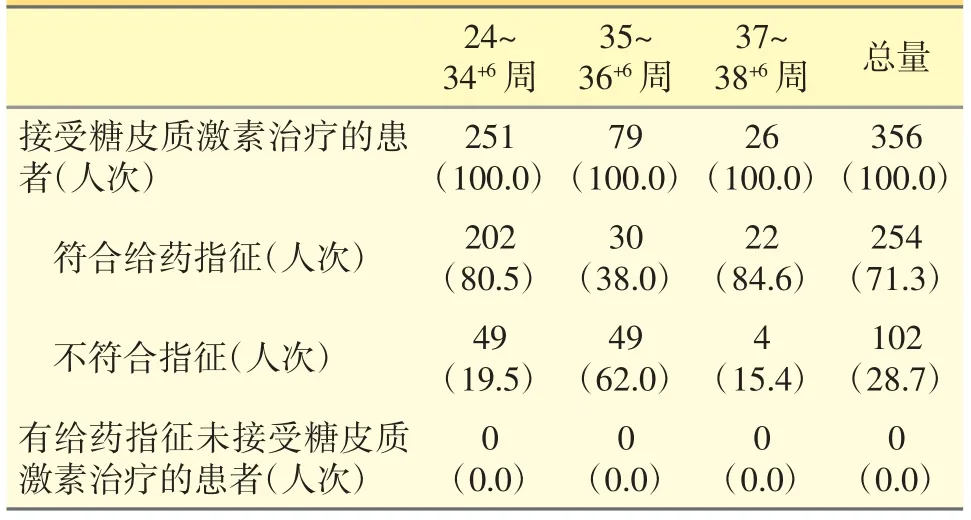
表3 给药指征的分布情况[n(%)]
2.3 分娩前给药时机的合理性评价
糖皮质激素用药的最佳时机为分娩前1~7 天,即末次用药后1~7 日内为最佳分娩时间窗[7]。接受糖皮质激素给药的孕妇仅有30.3%人次,落在最佳分娩时间窗内(见表4),这一数据表明,医生对给药时机的把握不够准确。其中,34+6周之前接受糖皮质激素给药的孕妇仅有25.5%人次,落在最佳分娩时间窗内,而这个阶段接受糖皮质激素治疗的孕妇绝对数量较大。
完成全疗程注射的人次为77.2%,说明绝大部分孕妇有足够的时间接受完整的促胎肺成熟治疗。有时为赢得时间给予足疗程治疗,产科医生也考虑使用宫缩抑制剂,16.3%的孕妇接受了抑制宫缩治疗。
2.4 给药方案的合理性评价
标准方案的执行较为规范,共有356 人次孕妇使用糖皮质激素,其中355 人次(99.7%)接受了标准方案的治疗,即地塞米松6 mg q12h 共注射4 次,均属于用药合理。仅有1 人次(0.3%)在接受糖皮质激素促胎肺成熟治疗时、采用了非标准的q8h 方案,共注射了5 次地塞米松,属于不合理用药。
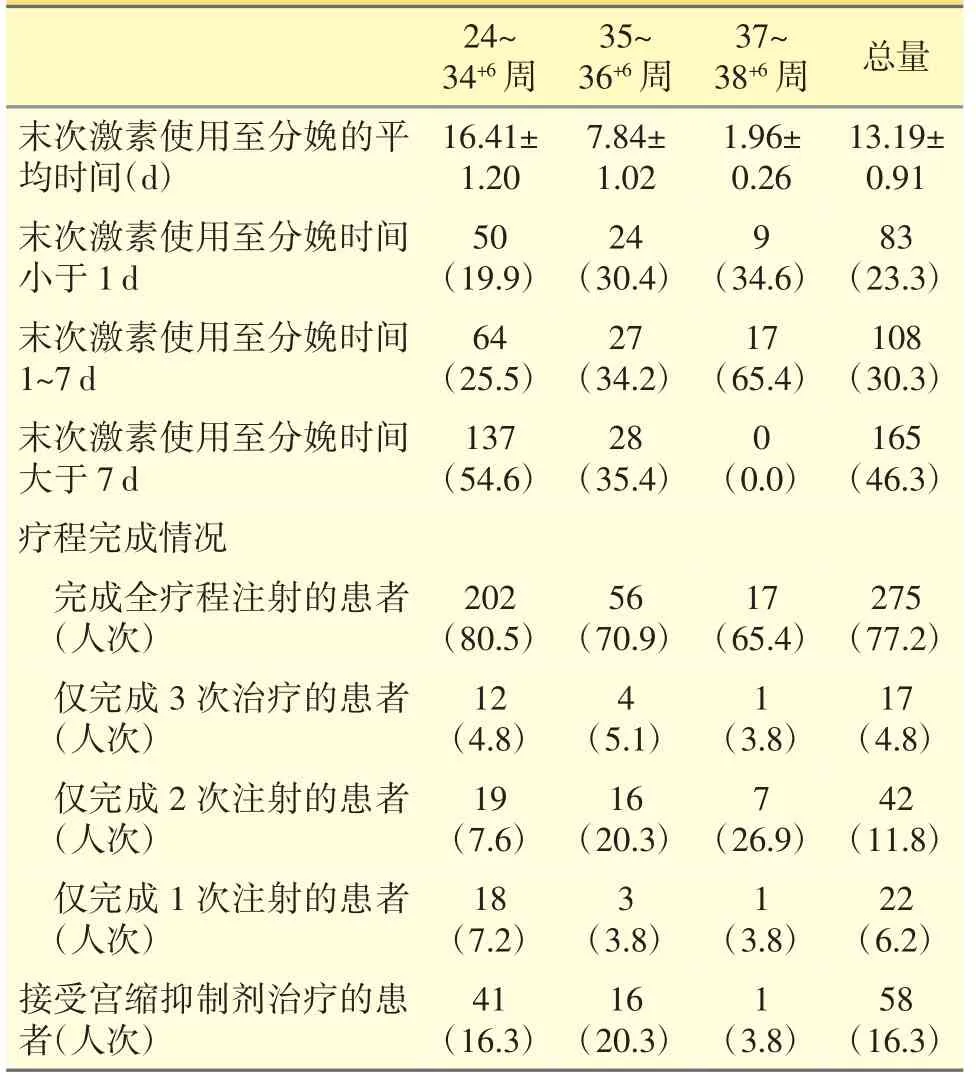
表4 给药时机的分布情况[n(%)]
2.5 重复给药指征的合理性评价
接受糖皮质激素重复疗程的孕妇共7 人,其中仅有2 人符合重复疗程的指征,属于用药合理;其余5 例(71.4%)不符合重复给药指征,存在明显的用药过度。这包括4 人次不满足妊娠小于34 周,1人次不满足距离前次激素疗程超过14 日,3 人次不满足随后7 日内发生早产的风险。有重复指征但未使用的人数为0,不存在用药不足现象。
2.6 用药安全性的合理性评价
糖皮质激素使用时需考虑诸多安全因素。在所有接受糖皮质激素促胎肺成熟给药的人次中,有12.1%存在药物相互作用,4.5%存在慎用情况(妊娠糖尿病、妊娠高血压),需要临床医生关注相关指标,并及时调整胰岛素和降压药的使用。所有孕妇均无违背禁忌(绒毛膜羊膜炎和其他感染)使用糖皮质激素的情况(见表5),属于用药合理。
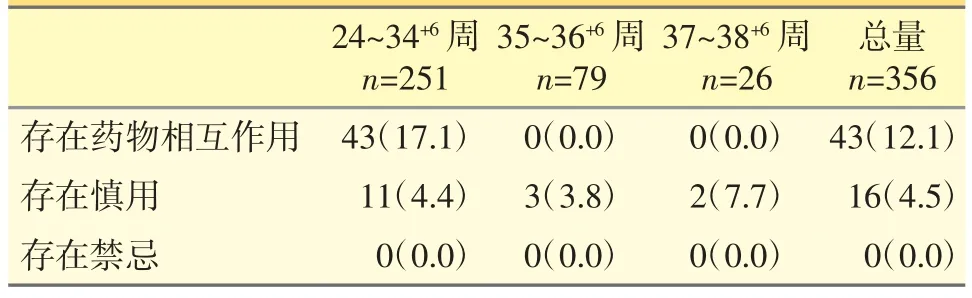
表5 用药安全性情况[n(%)]
3 讨论
从综合调查数据看,糖皮质激素促胎肺成熟的欠合理之处不在于使用不足(推荐应用、但实际治疗过程中未应用),而在于用药过度(未推荐应用、但实际应用了)。数据表明,34+6周之前、35 周至36+6周、37 周后,孕妇中分别有19.5%、62%、15.4%不具备给药指征,这包括两种情况:一是妊娠高血压、胎儿生长受限、羊水过多或过少等孕妇入院后经积极治疗病情得到有效控制,既无先兆早产临产,亦无剖宫产终止妊娠的必要,但往往在入院后未经严格谨慎的评估却立刻给予地塞米松促胎肺成熟;二是34+6周后的胎膜早破、双胎妊娠、前期已使用过糖皮质激素促熟、短时间内即将分娩、母亲感染者,其胎儿虽未足月、但其胎肺成熟度较高,不需要使用地塞米松促胎肺成熟。
在第一种情况下,匆忙给药后,自然早产和计划性剖宫产都没有发生,孕妇没有获得糖皮质激素促胎肺成熟的益处,却承受了糖皮质激素的风险。早产没有发生,那么关联指标——分娩距离给药的间隔时间也就不会落在最佳时间窗内。34+6周之前接受糖皮质激素促胎肺成熟的孕妇仅有25.5%人次,落在最佳分娩时间窗内。间隔时间落在最佳时间窗内的比率越低,说明自然早产预判越不准确或者对计划性剖宫产的必要性越没有把握好。对于临床医生而言,先兆早产准确判断至关重要,准确的判断可避免过度诊疗和不必要使用糖皮质激素。
在第二种情况下,胎儿虽未足月,但其胎肺成熟度较高,不需要使用地塞米松促胎肺成熟。妊娠后期使用地塞米松可能对胎儿远期结局产生风险。因为此时神经细胞分裂引起大脑指数式生长,此时接受糖皮质激素治疗可抑制神经细胞正常生长,最终对神经发育造成不良影响。有证据显示,正常胎儿生长环境遭到破坏后,神经内分泌系统发育发生改变,致其内分泌、行为、情绪和认知功能等、发生影响终生的改变,且代谢疾病、心血管疾病和脑疾病的风险明显增高[8-10]。
除了在给药指征上存在用药过度以外,在重复用药上亦存在用药过度现象。有研究报道,多疗程糖皮质激素治疗可引起新生儿的出生头围、体重和身长减小。分析过度用药的原因:一方面是医生对重复给药指征不明确;另一方面也可能与激进的治疗策略有关。英国皇家妇产科医师学院、欧洲围产医学协会认为,胎儿满39 周后其胎肺功能才完全发育。2016 年的一篇Meta 分析纳入的随机试验认为,在大于、等于37 孕周的计划剖宫产前48 小时,给予产前糖皮质激素,可以使新生儿呼吸系统并发症发病率降低[11]。这一激进的观点影响了医院糖皮质激素治疗策略的制定,并在某种程度上给医生造成一种错觉:促胎肺成熟治疗有益于新生儿呼吸系统的正常发育,糖皮质激素注射多多益善。他们忽略了过度使用糖皮质激素的风险。
从综合调查数据看,本院临床使用糖皮质激素促胎肺成熟在标准方案执行、药物安全性上较为规范。促胎肺成熟治疗的主要欠合理之处,在于无指征给药和无指征重复疗程给药。因此,临床药师的工作重点应安排在糖皮质激素促胎肺成熟治疗与重复疗程的给药指征上。医嘱的个别干预固然有效,但在病区开展糖皮质激素促胎肺成熟的集体宣教可能效率更高。期待通过临床药师的努力,所有围产医务人员能够对有指征的孕妇尽快规范化给予糖皮质激素治疗,提高早产儿的存活率和生存质量,并将过度使用糖皮质激素的概率降到最低。

