2018年欧洲心脏病学会晕厥诊断与管理指南要点
王邦宁
(安徽医科大学第一附属医院心内科,合肥 230022)
晕厥是由于多种原因引起的一过性脑灌注不足导致短暂性意识丧失,一般为突然发作,迅速完全恢复。2018年欧洲心脏病学会(ESC)颁布了新的晕厥诊断和管理指南,对比前一版(2009年版)的指南具有如下特点:①多学科的专家委员会组成,涵盖了心脏病学、内科学、老年医学、急诊医学、神经病学等多个学科,由各个学科共同制定晕厥的诊断和临床处理策略;②该指南强调以患者为导向,核心目标是减少晕厥再发和危及生命的后果,重点是如何管理和治疗,基于此目标,即使在缺乏充分实验数据的情况下,专家组根据临床专业知识,尽可能给出治疗和决策方案;③新指南提出晕厥患者从急诊科开始的处理路径,指导临床建立晕厥门诊,以达到减少住院,减少漏诊和误诊,高度关注路径和机构问题,优化晕厥诊断流程等目的。本文将就上述问题进行阐述。
本文主要介绍该指南中以下相关方面的内容:晕厥的概念、晕厥相关的临床表现及特征、晕厥患者的初始评估及进一步检查及晕厥患者的治疗。
1 晕厥的概念和概况
晕厥系脑灌注不足所致的突然的、完全的、短暂的意识丧失(TLOC),能完全恢复。脑血流中断6~8 s就足以引起完全的TLOC。在心脏水平,收缩压减低至50~60 mm Hg或直立状态下大脑水平收缩压下降至30~45 mm Hg就会引起TLOC。神经源性TLOC约占晕厥10%,包括后循环缺血、蛛网膜下腔出血、短暂性脑缺血发作等;其他原因(非晕厥)包括惊厥/癫痫、低血糖、低氧血症、发作性睡病等。
晕厥占急诊的1%~3%,占住院的6%;一生中晕厥风险11%~33%。其病因复杂,单一客观辅助检查对病因诊断价值有限。仔细病史采集、查体,包括卧位和立位生命体征,在诊断方面具有最佳费用效益比。在排除心源性(20%)和神经源性(10%)原因后,血管迷走性晕厥(25%)、直立性低血压晕厥(10%)和不明原因晕厥(40%)预后较好。
晕厥主要分为神经介导的反射性晕厥、直立性晕厥、心源性晕厥和其他原因引起的晕厥。
神经介导的反射性晕厥包括血管迷走性晕厥如直立性血管迷走性晕厥(VVS):站立位、少数坐位;恐惧、疼痛(躯体或内脏)、器械操作等情绪引起以及晕血等引起的晕厥;情景性晕厥如排尿、胃肠道刺激(吞咽、排便)、咳嗽、打喷嚏、运动后及其他(如大笑、演奏管乐器等)原因引起的晕厥;颈动脉窦性晕厥和其他不典型情况。
直立性晕厥包括药物如血管扩张剂、利尿剂、吩噻嗪类、抗抑郁药引起的直立性低血压(最常见原因);出血、腹泻、呕吐等引起的血容量不足;原发性自主神经调节失常[神经源性直立性低血压(OH)]如单纯性自主神经调节失常、多系统萎缩、帕金森病和路易体痴呆;继发性自主神经调节失常如糖尿病、淀粉样变性、自身免疫自主神经病变、副瘤自主神经病变、肾衰竭等。
心源性晕厥包括心律失常引起的晕厥:心动过缓如窦房结功能障碍(包括慢快综合征)和房室传导系统疾病;心动过速如室性/室上性;结构性心脏病如瓣膜性心脏病、急性心肌梗死/缺血、肥厚性心肌病;心脏肿物(心房黏液瘤、肿瘤等)、心包疾病/填塞、先天性冠脉异常、先天性瓣膜异常;心肺和大血管疾病如肺栓塞、急性主动脉夹层、肺动脉高压。
2 提示晕厥的临床表现和特征
2.1 不同原因引起的晕厥有不同的临床特征
2.1.1 反射性晕厥特征 复发性晕厥的长期病史,特别是在40岁之前发生;在令人不愉快的视觉、听觉刺激或疼痛后发生;长时间站立后发生;用餐期间发生;在拥挤和(或)炎热的地方发生;晕厥前存在自主神经症状:苍白、出汗和恶心、呕吐等;头部旋转或压迫颈动脉窦(如肿瘤、剃须和衣领太紧等);无心脏疾病。
2.1.2 OH导致的晕厥特征 站立时或站立后发生;长时间站立后发生;用力站起时发生;餐后低血压;开始使用血管扩张剂/利尿剂或剂量改变与血压下降存在时间关联;存在自主神经病变或帕金森综合征。
2.1.3 心源性晕厥特征 用力或仰卧时发生;突发心悸,随后立即发生晕厥;年轻时不明原因猝死的家族史;有结构性心脏病或冠状动脉疾病;心电图发现提示为心律失常性晕厥:双束支阻滞、其他室内传导异常(QRS时间大于等于0.12 s)、二度莫氏I型传导阻滞,一度房室阻滞伴PR间期显著延长、未服用负性变时药物情况下,出现无症状窦缓(40~50次/分)或缓慢性心房颤动(40~50次/分)、非持续性室速、预激QRS波群、长或短QT间期、早期复极、V1-V3导联ST段I型抬高、右胸前导联的T波倒置,Epsilon波提示ARVC、左心室肥厚提示肥厚型心肌病。
2.2 临床工作中晕厥相关的临床表现多种多样。
2.2.1 心源性晕厥相关临床表现 老年>60岁、男性、存在已知的缺血性心脏病、结构性心脏病、既往有心律失常或心室功能下降、短暂的前驱症状(如心悸),或无前驱症状突发意识丧失、运动中发生晕厥、仰卧位发生晕厥、晕厥发生次数少(1次或2次)、心脏检查结果异常、有遗传性疾病或早发(<50岁)心源性猝死家族史、存在已知先天性心脏病。
2.2.2 非心源性晕厥临床表现 年轻、无心脏疾病病史、晕厥仅发生在站立位、从卧位或坐位到站立位的体位改变时发生、存在前驱症状(恶心、呕吐、发热感)、存在特定诱因:脱水、疼痛、痛苦刺激,医疗操作、咳嗽、大笑、排尿、排便、吞咽等情境因素,频繁发作、有长期晕厥发作的病史且临床特征相似。
3 晕厥患者的初始评估及进一步检查
短暂性意识丧失怀疑晕厥的患者在急诊观察室即应进行以下方面的诊疗活动:(1)病史采集、体检(立位血压)和标准心电图;(2)怀疑心律失常行心电监护,如有心脏病史或提示结构性心脏病或心源性疾病,需做超声心动图;(3)>40岁,晕厥原因不明或存在反射性原因,行颈动脉窦按摩。怀疑反射性或直立性原因时,行倾斜试验。(4)必要时行血液检测。如:怀疑出血查血细胞比容和细胞计数,怀疑缺氧进行氧饱和度检查和血气分析,怀疑心肌缺血查肌钙蛋白,怀疑肺栓塞查D-二聚体。(5)不明原因的晕厥或双束支阻滞行电生理检查。运动中或运动后不久发生晕厥行运动负荷试验。怀疑神经源性OH考虑基本自主神经功能测试(Valsalva动作和深呼吸测试)和动态血压监测。怀疑TLOC为非晕厥原因时,考虑在家中或医院视频录像。
对于晕厥患者需根据发病特点、既往史、体格检查、心电图等方面评估患者危险分层,具体评估因素见图1。(1)发病特点方面。提示低危因素:与反射性晕厥有关的典型前驱症状(如发热感、出汗、恶心、呕吐等);经过突然、意外出现的令人不适的光线、声音、气味和疼痛等;长时间站立、拥挤或燥热的场所;在餐时或餐后发生;咳嗽、排便或排尿引起;头部转动或压迫颈动脉窦动作(如肿瘤、刮脸等);从仰卧位、坐卧位站立。提示高危因素:新发的胸闷不适、呼吸困难、腹痛或头痛;在用力或静息时晕厥;突发心悸后即刻出现晕厥;没有警示症状或前驱症状短暂(小于10 s);有早发的心脏猝死的家族史;坐位晕厥史。(2)既往史方面。以下方面提示低风险:具有与近期发作事件特点相同的、反复发作的低风险晕厥病史(1年以上);无结构性心脏病史;而具有严重的结构性心脏病或冠状动脉疾病(心力衰竭、射血分数降低或陈旧性心肌梗死)则提示高风险。(3)体格检查方面。体检正常提示低风险;急诊科不明原因的收缩压<90 mm Hg,直肠检查提示消化道出血,清醒状态下非运动导致的持续性心动过缓(<40次/分),不明原因的收缩期杂音提示高风险。(4)心电图方面。正常心电图提示低风险;高风险征象有:心电图提示急性心肌缺血的改变;莫氏二度Ⅱ型AVB和Ⅲ度AVB;缓慢性心房颤动(<40次/分);在清醒状态下持续窦性心动过缓(<40次/分)、反复窦房阻滞或窦性停搏大于3 s、而非体力运动训练所致;束支传导阻滞、室内传导阻滞、心室肥厚、Q波符合心肌缺血或者心肌病;持续性和非持续性室性心动过速;植入式心脏器械功能障碍[起搏器或植入式心律转复除颤器(ICD)];Ⅰ型brugada综合征;Ⅰ型伴V1-V3导联ST段抬高Brugada综合征;反复十二导联心电图QTc间期大于460 ms,提示长QT间期综合征。
强调对发生TLOC 的患者要进行系统性整体分析,包括门诊和急诊的初始评估及后续住院期间的观察和治疗,其要点概括如下: (1)晕厥的急诊处理:疑似TLOC患者首先关注以下4个关键问题:事件是否为真正的TLOC ;如果是TLOC,是否为晕厥导致;在疑似晕厥情况下,是否有明确的病因;是否有提示心血管事件或死亡高风险的证据。回答以下3个关键性问题:是否存在严重的基础疾病;患者会出现怎样严重的后果;患者是否应该收住入院进一步诊治。(2)所有患者均需进行完整病史采集、体格检查(包括立位血压测量)和标准12 导联心电图检查。(3)当怀疑心律失常性晕厥时,应立即对高危患者进行心电监测(床旁或远程)。(4)若既往有已知心脏基础疾病,或提示存在结构性心脏病及心血管疾病继发的晕厥,应进行超声心动图检查。(5)对 40 岁以上不明原因、符合反射机制的晕厥患者进行颈动脉窦按摩(CSM)。(6)对怀疑反射性晕厥或OH患者应进行倾斜试验。(7)有相关临床迹象时应进行血液检测,如:怀疑出血应进行血细胞比容和细胞计数检测,怀疑缺氧综合征时应检测血氧饱和度和动脉血气分析,心肌缺血相关性晕厥应检测肌钙蛋白,肺栓塞应检测D-二聚体等。
晕厥患者进行初始评估后根据病情需要可进一步检查:(1)具有以下3个特征的再发性严重不明原因晕厥应进行长程心电监测(无创或有创):①临床考虑或心电图提示心律失常性晕厥;②在监测时间内晕厥再发率较高;③如已发现晕厥原因,可从特定治疗中受益。(2)对原因不明的晕厥伴双束支传导阻滞(即将发生高度房室传导阻滞)或怀疑心动过速的患者应进行心脏电生理检查。(3)对在运动过程中或运动后即刻发生晕厥的患者进行运动负荷试验。(4)对怀疑神经源性 OH 的患者可考虑进行基础自主神经功能测试(Valsalva 动作和深呼吸测试)及动态血压监测。(5)对怀疑非晕厥性 TLOC 患者应考虑视频记录(院内或家庭)。
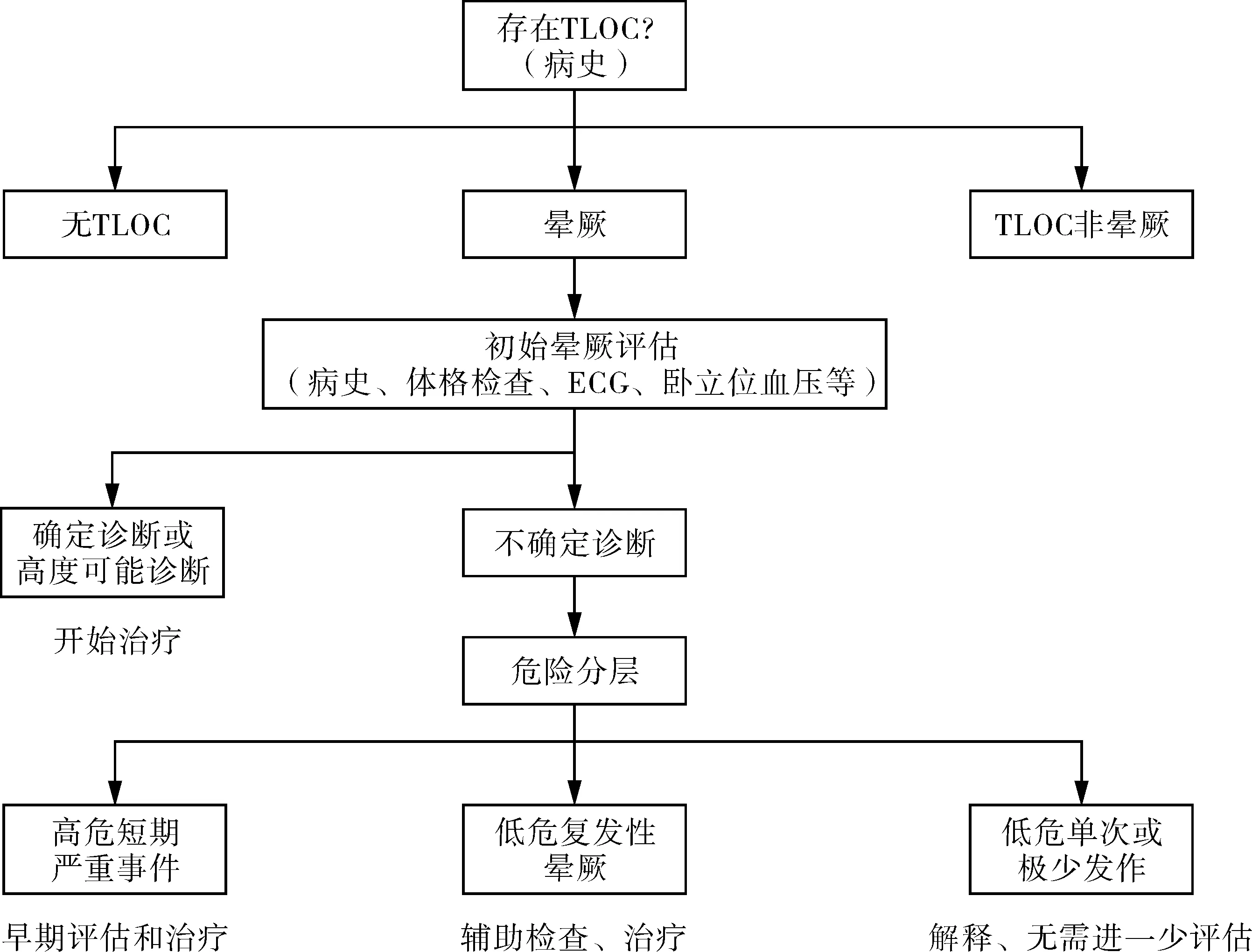
图1 急诊疑似晕厥的TLOC患者初始评估流程图
4 晕厥的治疗
对晕厥的患者首先应进行告知和宣教,对反射性晕厥或直立性低血压晕厥患者,应告知诊断、复发风险,需告知如何避免触发因素和环境;而对于晕厥,预防措施仍是治疗关键,对减少晕厥复发起重要作用。(1)对于所有反射性晕厥患者和 OH 患者,应向其解释疾病的良性过程,安抚患者,同时使其了解再发可能性,并就如何避免诱发因素给出建议。这些措施是治疗的基础,对减少晕厥再发起重要作用。(2)对于严重反射性晕厥患者,根据临床特征选择以下一种或多种治疗方法,包括:①盐酸米多君或氟氢可的松可用于低血压型年轻患者;②有前驱症状的年轻患者,应进行肢体反压动作(必要时进行倾斜训练);③无或前驱症状发作短暂的患者,可选择可植入式循环记录仪(ILR);④对于老年高血压病患者的降压治疗,其收缩压目标为140 mm Hg(1 mm Hg=0.133 kPa);⑤对老年心脏抑制型患者可植入心脏起搏器治疗。(3)对于 OH 患者,根据临床严重程度选择以下一种或多种治疗方法,包括:①宣教,改变生活方式;②充足的水和食盐摄入;③适当控制降压治疗;④肢体反压动作;⑤腹带和(或)弹力袜;⑥抬高头部的倾斜睡姿;⑦应用盐酸米多君或氟氢可的松治疗。(4)确保所有心源性晕厥患者都能接受特定的抗心律失常和(或)原发疾病的治疗。(5)对心源性猝死高风险(如左心室收缩功能障碍、肥厚型心肌病、致心律失常性心肌病及遗传性心肌病等)的不明原因晕厥患者,权衡应用ICD的获益和风险。(6)如上述规则无效或不适用于某例患者,应重新进行诊断评估并考虑改变治疗方向。
需要注意的是,指南仅具有建议性,尽管是基于最佳的科学证据,但仍应根据患者具体情况进行个体化治疗。
而对于重症反射性晕厥的治疗应考虑以下几个方面:对年轻低血压表型患者,给予米多君或氟氢可的松治疗。对年轻且有前驱症状患者,给予抗阻训练(倾斜训练)。对没有或只很少前驱症状患者,可通过植入式心电事件记录仪(ILR)来指导治疗。对老年高血压患者,应避免或减少低血压发生,目标收缩压为 140 mm Hg。对因心脏抑制而致晕厥患者,可予起搏器治疗。
OH引起的晕厥首先要进行生活方式宣教,充足水分和盐分摄入,避免或减少低血压发生,可予以抗阻训练(倾斜训练),使用腹带和(或)弹力袜,睡眠时保持头部直立位,米多君或氟氢可的松可能有一定的效果,中医中药治疗有待进一步发掘。
对于心源性晕厥尤其是心源性猝死(SCD)风险处理,要确保心源性晕厥患者根据病因(如:心律失常)接受对症治疗,有高风险SCD患者(如左室收缩功能障碍、心律失常性右室心肌病、肥厚型心肌病或遗传性心律失常),应权衡利弊后决定是否植入ICD。
对通过上述原则仍不能确诊或有效治疗患者,应重新评估诊断流程,考虑其他可能的治疗方式。指南只是建议性的。虽指南是基于目前最佳循证学依据,实际治疗仍应根据患者特点和需求来决定。
由多学科专家委员会共同书写的2018新版ESC晕厥诊疗指南倡导以患者为导向,针对晕厥的诊断管理及治疗中多个重要问题进行了更新。根据临床研究结果对重要检查项目如直立倾斜试验和植入式心电记录仪的适应证做了必要更新,以智能手机为基础的心电监测设备及视频录像在晕厥诊断中也有重要作用。新指南最重要的贡献是倡导建立晕厥门诊,从急诊科开始建立了晕厥诊断路径,根据晕厥患者的临床特征及相关检查进行危险分层,从而优化晕厥处理流程,减少不必要的住院和检查,便于指导临床晕厥患者的管理。

