医保基金当年超支的原因及对策研究
——以乐安县城乡居民医保为例
(江西省乐安县医疗保障局 乐安 344399)
江西省乐安县是国家级贫困县。2018年通过贯彻党的十九大精神,城乡居民医保工作总体运行平稳有序、管理逐步规范、待遇水平提高,有效缓解了群众“看病难、看病贵”和“因病致贫、因病返贫”的问题,为脱贫摘帽工作打下了坚实的基础。但医疗费用快速增长,基金支出明显高于上年,基金处于高风险运行状态。为及时总结经验,确保城乡居民医保基金更科学、高效、平稳运行,医保部门对乐安县城乡居民医保基金运行情况进行了专项调研。
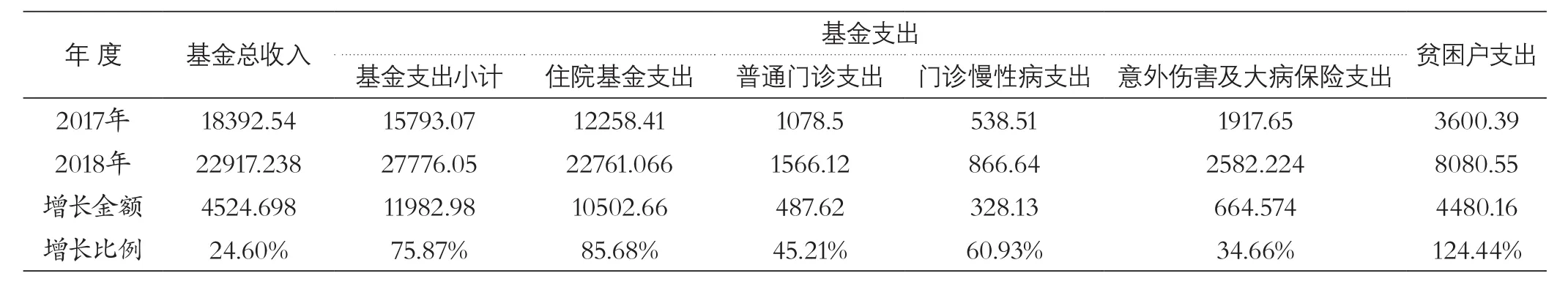
表1 2017年度与2018年度基金收入与支出对比 (单位:万元)
1 基本情况
1.1 2018年城乡居民医保参保及筹资情况
1.1.1 城乡居民参保情况。截至2018年12月底,乐安县城乡居民参保人数为322778人,较2017年增加了3170人,其中建档立卡贫困人口参保57389人,个人参保资金统一由财政代缴,参保率100%。
1.1.2 资金筹集情况。2018年城乡居民医保筹资标准为人均710元,其中各级财政补助490元(中央财政356元、省级财政115.6元、县级财政18.4元),个人缴费220元(含意外伤害与大病保险80元)。基金总量为22917.238万元,其中各级财政补助为15816.122万元,个人缴费为7101.116万元。意外伤害与大病保险经政府招标确定交由人财保险公司经办,按每人次80元标准筹集,基金总量为2582.224万元,由城乡居民医保基金统一划拨给人财保险公司。因此,2018年乐安县城乡居民医保基金实际可用总量为20335.014万元。
1.2 2018年与2017年数据对比
1.2.1 基金使用情况。截至2018年12月底,全县城乡居民医保基金共支出27776.05万元,占统筹基金总量的121.2%,其中住院共支出22761.066万元,占统筹基金总量的99.32%;普通门诊共支出1566.12万元,占统筹基金总量的6.83%;门诊大病(慢性病)共支出866.64万元,占统筹基金总量的3.78%;意外伤害及大病保险共支出2582.224万元,占统筹基金总量的11.27%。建档立卡贫困户共支出8080.55万元,占医保总支出的29.09%。
上述各项数据与2017年相比,均明显提高。2017年,全县城乡居民医保基金收入18392.54万元,支出15793.07万元,其中住院基金支出12258.41万元;普通门诊基金支出1078.5万元,门诊慢性病基金支出538.51万元;意外伤害及大病保险支出1917.65万元。建档立卡贫困户支出3600.39万元,占医保总支出的2.56%(见表1)。
由表1可见,2018年较2017年基金支出增加了11982.98万元,增幅达75.87%,其中住院基金支出增加了10502.656万元,增幅达85.68%;普通门诊基金支出增加了487.62万元,增幅达45.21%;慢性病基金支出增加了328.13万元,增幅达60.93%。建档立卡贫困户支出增加了4480.16万元,增幅达124.44%,占2018年住院增长金额的42.66%。
1.2.2 享受待遇人次情况。2018年全县参保城乡居民共有370093人次享受各项医保待遇,其中享受住院待遇47267人次(建档立卡贫困户住院22759人次,占总住院人次的48.15%);享受普通门诊待遇304558人次;享受慢性病门诊待遇18268人次。
上述享受医保待遇各项数据均明显高于2017年。2017年享受医保待遇共有172884人次,其中享受住院待遇 46554人次(建档立卡贫困户住院13500人次,占总住院人次的28.99%);享受普通门诊待遇124752人次;享受慢性病门诊待遇1578人次(见表2)。
由表2可见:2018年享受待遇总人次较2017年增加了197209人次,增长比例达114.07%,其中住院增加了713人次,增长比例为1.53%;普通门诊增加了179806人次,增长比例为144.13%;慢性病门诊增加了16690人次,增长比例为1057.67%。普通门诊与慢性病门诊人次大幅增加主要是由于补偿政策调整引起的,即2018年取消了城乡居民医保个人账户,实行普通门诊统筹制度(个人门诊统筹资金年度不能结余,也不能冲抵下年度参保资金),导致就诊人次大幅增加;慢性病门诊2018年实行患者在医疗机构即时结算,2017年实行年底统一到医保经办机构结算,导致2018年慢病门诊人次大幅增加。住院人次总体增长不大,其中非贫困户住院人次还有所减少,但建档立卡贫困户住院人次增长较多。因此,普通门诊补偿人次与贫困户住院人次是影响基金支出的主要因素。
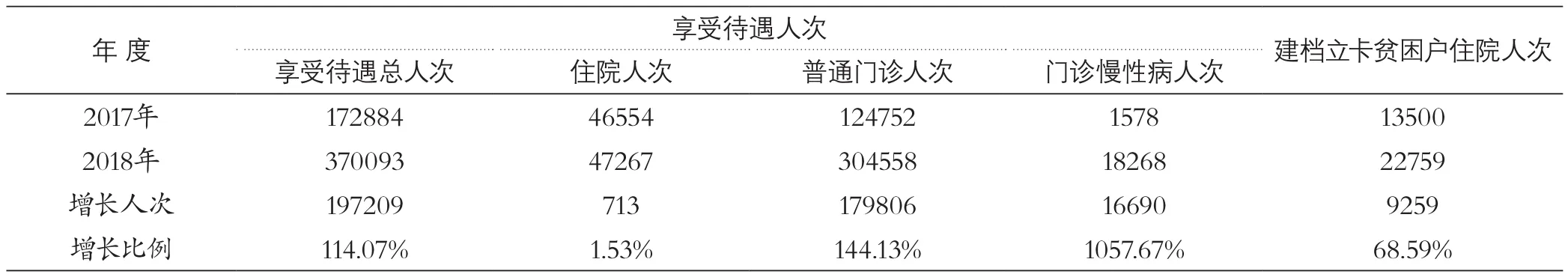
表2 2017年度与2018年度享受各项待遇人次对比
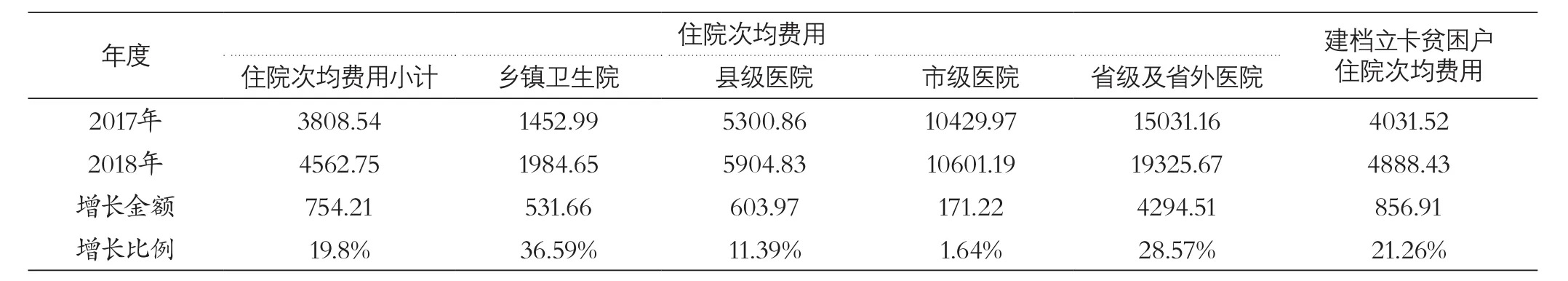
表3 2017年度与2018年度各级医疗机构住院次均费用对比 (单位:元)
1.2.3 住院次均费用情况。2018年住院次均费用为4562.75元,其中乡镇卫生院1984.65元,县级医院5904.83元,市级医院10601.19元,省级及省外医院19325.67元,建档立卡贫困户住院次均费用4888.43元。
上述各级医疗机构住院次均费用均比2017年有明显增加。2017年住院次均费用为3808.54元,其中乡镇卫生院1452.99元,县级医院5300.86元,市级医院 10429.97元,省级及省外医院15031.16元,建档立卡贫困户住院次均费用4031.52元(见表3)。
由表3可见,2018年住院次均费用增长754.21元,增长率为19.8%,其中乡镇卫生院增长531.66元,增长率为36.59%;县级医院增长603.97元,增长率为11.39%;市级医院增加了171.22元,增幅为1.64%;省级及省外医院增加了4294.51元,增幅为28.57%;建档立卡贫困户次均费用增加了856.91元,增幅为21.26%。因此,次均费用上涨也是影响基金支出增长的重要原因,特别是乡镇卫生院、省级及省外医院增长幅度最大。
1.3 2017年与2018年基金结余情况
截至2017年12月底,乐安县城乡居民医保基金当年结余2599.47万元;截至2018年12月底,乐安县城乡居民医保基金当年超支5039.70万元。
2 原因分析
调研发现,影响乐安县2018年医保基金支出大幅增长的主要因素有以下几条。
2.1 政策性支出让本已高负荷运行的医保基金加大了收不抵支风险
2018年,“光明·微笑”工程,儿童“两病”,贫困家庭妇女“两癌”、尿毒症、重性精神病等十种重大疾病免费救治,十五种重大疾病专项救治,门诊一般诊疗费、特药报销70%,家庭医生签约服务费,等等,这些政策需要医保基金每年支出近3000万元;建档立卡贫困户健康扶贫优惠政策中医保基金同比上年多支出4480.16万元。县级医院药占比控制导致各种检查费用大幅攀升,各类检查费用、护理费用及治疗费用收费标准政策性提高。可以说,各种政策性支出透支了医保基金,加大了基金运行风险。
2.2 本省市及外省医疗机构医疗费用快速增长且无力控制
目前,虽然县乡医疗机构的医疗费用不合理过快增长得到了有效控制,但本省市及外省医疗机构医疗费用快速增长仍然无法控制。2018年,安乐县参保城乡居民县外就诊医疗费用报销1.32亿元,占全年基金支出的47.52%。而县稽核力量只有4人,监管200多家县乡医疗机构已捉襟见肘,对县外医疗机构的监管更是鞭长莫及。因此,加强对县外医疗机构的监管已刻不容缓。
此外,医疗服务提供方主动控费意识不强,没有有效的医改政策激励他们主动控制医疗费用合理上涨;制度衔接不到位,城乡居民医保制度整合后存在一定磨合期,职责划分不明确,导致医保控费政策衔接不到位,医保管理方面也缺乏有效措施控制医疗费用不合理上涨。
3 采取的主要措施及初步效果
3.1 做好数据汇总分析,争取部门支持
乐安县医保局从2018年7月开始,组织人员、集中时间对2017年以来各定点医疗机构住院人次、医疗费用、医保基金报销金额、住院次均费用等数据进行分析对比,形成了《乐安县2018年上半年度城乡居民医保基金运行情况及全年基金运行风险预警分析报告》,引起了上级管理部门及县委县政府主要领导的高度重视。
2018年9月29日,县卫生部门委、县医保局联合印发《控制医疗费用不合理增长工作实施方案》,成立了控费领导小组,制定了具体控费措施,并严格监督县乡定点医疗机构认真执行。根据下一年度可用医保基金总量,做好县乡医院次均费用控制和总额预算工作,加大监管与审核力度,确保2019年城乡居民医保基金安全运行。
3.2 整合稽核力量,严格监督管理
一是县医保局组成了两个稽核组加强对定点医疗机构监管力度。重点加强对挂床住院、门诊患者转住院的检查力度,打击借证就医、小病大治等违法违规行为。2018年共扣款10.63万元,处理医疗机构9家。
二是2018年10月至12月,集中开展了打击欺诈骗取医保基金专项行动。加大医保反欺诈工作力度,形成高压态势,达到宣传法规、强化管理、净化环境、震慑犯罪的目的。专项行动期间,已暂停2家定点医疗机构和2家定点药店的医保定点资格。根据控制医疗费用合理上涨的目标要求,结合日常监管工作,对全县30家医疗费用增长过快的定点医疗机构共扣款729.9万元。
4 对策与思考
4.1 千方百计保基本,严格规范基本医保责任边界
2018年7月10日,中共中央政治局常委、国务院副总理韩正到国家医保局调研时指出,要千方百计保基本,坚持尽力而为、量力而行,聚焦基本医疗需求,满足人民群众最迫切的愿望和要求。要始终做到可持续,健全医保筹资机制,强化医保基金监管,确保医保资金合理使用、安全可控。国务院办公厅2017年发布的《关于深化基本医疗保险支付方式改革的指导意见》(国办发〔2017〕55号,以下简称55号文件)强调,要严格规范基本医保责任边界。要求各地要充分考虑医保基金支付能力、社会总体承受能力和参保人个人负担,坚持基本保障和责任分担的原则,按照规定程序调整待遇政策。
可以说,坚持基本医保保基本的原则,严格规范基本医保责任边界,是医保制度可持续的基本保障,在任何时候、任何情况下都要坚持。凡是不属于基本医保保障范围的政策,应通过加大财政投入和其他方式解决,不能把基本医保当作一个筐,什么政策都往里装。
4.2 加快推进医保支付机制改革
医保支付是基本医保管理和深化医改的重要环节,是调节医疗服务行为、引导医疗资源配置的重要杠杆。新医改以来,医保支付机制改革在保障参保人员权益、控制医保基金不合理支出等方面取得积极成效,但医保对医疗服务供需双方特别是对供方的引导制约作用尚未得到有效发挥。因此,亟待按照55号文件的要求,深化基本医保支付机制改革。在这一改革中,要始终坚持保基本的基本原则,即坚持“以收定支、收支平衡、略有结余”的基金管理原则,不断提高医保基金使用效率,着力保障参保人员基本医疗需求,促进医疗卫生资源合理利用,筑牢保障底线。现实中出现的基金收不抵支问题,说到底还是没有认真坚持保基本的基本原则,说明保基本的基本原则说起来容易、做起来很难。但是,如果不认真坚持保基本的基本原则,支付机制改革还有成效可言么?
支付机制改革的又一条基本原则是建机制,即发挥医保第三方优势,健全医保对医疗行为的激励约束机制以及对医疗费用的控制机制,建立健全医保经办机构与医疗机构间公开平等的谈判协商机制,“结余留用、合理超支分担”的激励和风险分担机制,提高医疗机构自我管理的积极性,促进医疗机构从规模扩张向内涵式发展转变。应该说,距离建立这样的机制还有相当长的路要走,因为医保第三方优势尚未充分发挥出来,医保对医疗行为的激励约束机制和对医疗费用的控制机制依然较弱。在不少医疗机构,其自我管理的积极性还被追求利益最大化的积极性所代替,医疗费用的不合理过快上涨就是证明。乐安县对30家医疗费用增长过快的医疗机构进行了扣款处理,说明医疗费用增长过快不是个别问题,而是一种带有普遍性的问题,进而说明建机制的艰巨性、重要性和紧迫性。
在支付机制改革中,医保经办机构应该在坚持“保基本、建机制”的基本原则的同时,瞄准主要目标,进一步加强医保基金预算管理,全面推行以按病种付费为主的多元复合式医保支付方式。将医保支付方式改革覆盖所有医疗机构及医疗服务,普遍实施适应不同疾病、不同服务特点的多元复合式医保支付方式,使按项目付费占比明显下降。
4.3 加强医保监管体系建设
监管在各项事业的发展中都具有不可或缺的促进作用。医保是公认的世界性难题,加强监管尤为必要。但是自基本医保制度改革以来,监管体系建设总体上是个弱项。一是监管组织体系尚未普遍建立。全国仅有上海、天津建立了医疗保险监督检查机构,并配备了一定人数的监管队伍,其他地方从省到县普遍缺乏监督检查人员。以乐安为例,全县参保人员32.27万人,定点医疗机构和定点药店共有229家,2018年全县参保人员就医达到37万人次,而县医保局从事监管的稽核人员只有4名,导致监管工作力不从心。二是监管制度体系总体缺失。特别是缺乏打击欺诈骗保的法律制度,导致欺诈骗保者基本上没有违法违规成本。对于查实的欺诈骗保案件,现行的做法基本上是退回骗保的基金了事,缺乏威慑力。三是组织具有影响力、威慑力的大型检查活动过少。2018年9月开始,国家医保局组织开展了全国性的打击欺诈骗保行动,显示了威慑力。像这样的活动今后应该定期化、制度化,使威慑力具有持续性。四是医保智能监控系统尚需完善,既要在所有统筹地区普遍建立覆盖两定机构的智能监控系统,又要将人脸识别技术引进来,提升系统功能。为此,建议新组建的医保系统能够在建立健全医保监管的组织体系、制度体系、技术支撑体系等方面有新作为,为医保基金安全运行织牢监管网络。

