嗅神经母细胞瘤伴低钠血症综合治疗存活7年1例
薛飞 王天友 王锐 程友 田川 武颖异 陈伟
[1.南京大学医学院附属金陵医院(东部战区总医院)耳鼻咽喉-头颈外科 南京 210002;2.南京大学医学院附属金陵医院(东部战区总医院)肿瘤内科 南京 210002]
资料患者男性,49岁。因右鼻反复出血5个月就诊。患者2011年10月开始出现右侧鼻腔反复出血,量不多,每次约10 mL,休息后出血可止。起初未就医。病程中患者无下肢及眼睑水肿。无脓涕,鼻通气可,偶有涕中带血;无头痛,无发热。2012年3月体检发现低钠血症,多次复查血钠均在120~130 mmol/L,其余各项生化指标均正常。内科医师考虑诊断为抗利尿激素分泌失调综合征(syndrome of inappropriate antidiuretic hormone secretion,SIADH)可能。颅脑MR平扫:右侧鼻腔及筛窦腔内可见软组织信号。鼻内镜检查:右侧鼻腔可见暗红色新生物堵塞,表面不光滑,质脆,易出血。新生物活检病理报告:右鼻腔考虑嗅神经母细胞瘤(olfactory neuroblastoma, ONB)。患者平素体健,既往有高血压病史,口服硝苯地平缓释片,血压控制可,无冠心病、糖尿病等其他慢性疾病。无烟、酒嗜好。无肿瘤家族史。
患者于2012年3月第1次住院行全身检查,拟手术治疗。入院体格检查:神志清楚,一般情况好,血压115/75 mmHg(1 mmHg=0.133 kPa)。颈部对称,气管居中,喉体无膨大。颈部未触及肿大淋巴结,颈部各软骨无压痛。前鼻镜检查所见同前。复查血钠:130 mmol/L。PET/CT检查:右侧鼻腔内软组织密度影,氟代脱氧葡萄糖(fluorodeoxyglucose,FDG)代谢增高,标准摄取值(standard uptake value, SUV)的最大值为4.6,结合病史,符合恶性肿瘤表现;右侧上颌窦、右侧蝶窦、左侧筛窦、左侧额窦炎症;两肺气肿、肺大泡;右下肺小结节,建议随访;左肾囊肿,右肾结石,前列腺增生。鼻窦CT检查:右侧鼻腔见不规则软组织密度肿块影,病灶周围鼻中隔、中鼻甲、上鼻甲、右侧筛骨广泛骨质破坏,上颌窦内侧壁、蝶窦前壁骨质可疑侵犯(图1)。患者诊断明确,肿瘤无远处转移。向患者家属交代病情及预后,于2012年3月30日在全身麻醉下行经鼻内镜右侧鼻腔鼻窦肿瘤切除术+右侧上颌窦开放术+右侧蝶窦开放术。术中见肿瘤位于右侧嗅裂,累及上鼻甲、中鼻甲及前后组筛窦,右侧上颌窦、蝶窦大量白色黏稠分泌物,蝶窦前壁未累及。术后病理:右侧嗅裂、右中鼻道及右鼻中隔小细胞恶性肿瘤,考虑为ONB;免疫组化示瘤细胞突触素(synaptophysin,Syn)灶性+,嗜铬素A(CgA)灶性+,S100蛋白散在+,广谱细胞角蛋白(pan-cytokeratin,CKpan)+,上皮膜抗原(epithelial membrane antigen,EMA)+。临床分期:B期。术后1周复查血钠:144 mmol/L。术后在放疗科行局部放疗,总剂量为50 Gy/25 F,放疗时间5周。我科门诊按期行鼻内镜术腔清理、鼻腔冲洗。随访4年,肿瘤局部无复发(图2);患者诉鼻腔干燥,冬季明显,鼻通气佳,无脓涕,无鼻出血,无脑脊液鼻漏。
2016年4月,患者发现左侧颈部有一包块,无疼痛不适。B超:大小为0.7 cm×0.48 cm。起初未予重视,后包块逐渐增大。2016年7月颈部MR:左侧颈部见团块状异常信号影,边界清楚,长径约48 mm,T1WI呈等信号,T2WI呈高信号,增强后可见不均匀强化(图3)。鼻通气可,无脓涕,无头痛、发热。鼻内镜检查:右侧鼻腔清洁,未见新生物,右侧上颌窦及蝶窦口开放好,窦腔清洁。门诊查电解质:血钠为132 mmol/L,提示低钠血症。复查PET/CT:左侧颈部考虑肿瘤淋巴结转移可能,FDG代谢增高,SUV最大值为5.1,全身未见肿瘤病灶。患者无手术禁忌,于2016年7月21日行全身麻醉下左侧选择性颈淋巴结清扫术。术中见包块位于左侧颈动脉鞘表面,边界清晰,与颈动脉鞘无粘连,选择性清扫左侧Ⅱ、Ⅲ、Ⅳ区淋巴结(图4)。
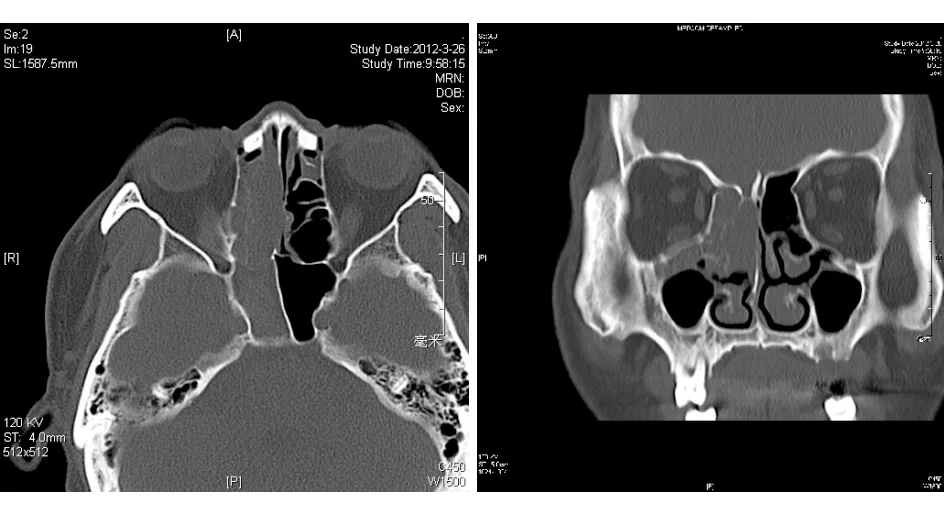
图1. 第1次术前鼻窦CT示右侧嗅裂区见不规则软组织密度肿块影
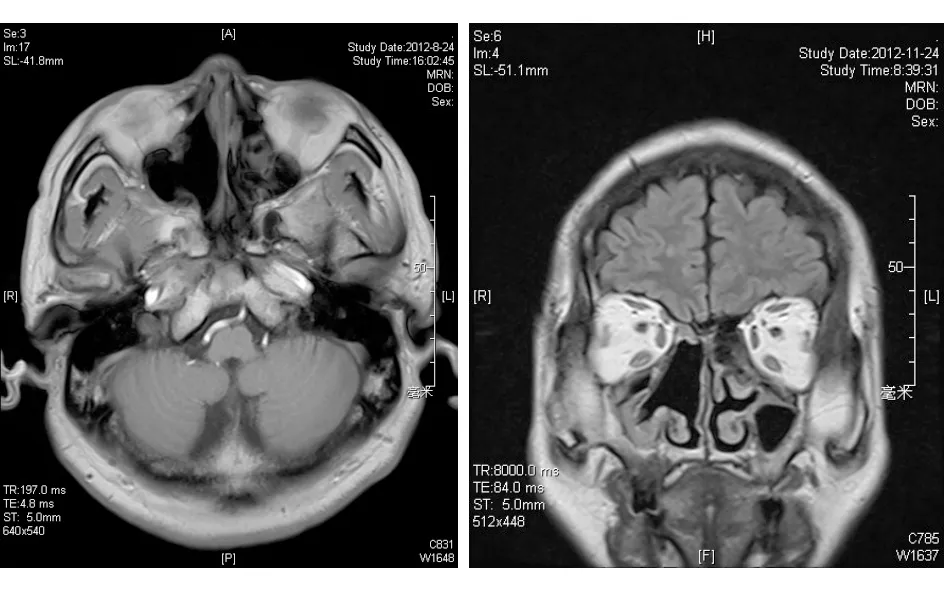
图2. 第1次术后鼻窦MR示右侧嗅裂区未见肿瘤复发
术后病理:左侧颈部未分化癌,结合病史及免疫标记结果考虑为ONB术后转移,其余淋巴结(0/4)未见癌转移。免疫标记示肿瘤细胞:EMA(+++),CD99(++),CKpan(+), CD56(灶性+++),Syn(灶性弱+),Ki-67约40%+。术后第2天复查血钠:140 mmol/L。临床分期:D期。术后行CAP方案(环磷酰胺+表柔比星+顺铂)化疗4次。目前患者门诊长期随访中,2次术后半年复查鼻部CT(图5)及颈部MR(图6),无瘤生存,一般情况良好,无低钠血症。
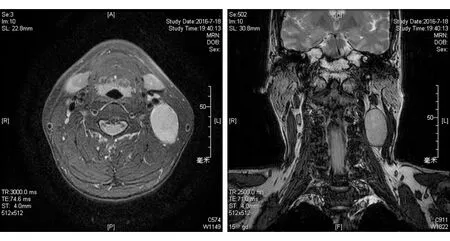
图3. 第2次术前颈部MR示左侧颈部见团块状异常信号影
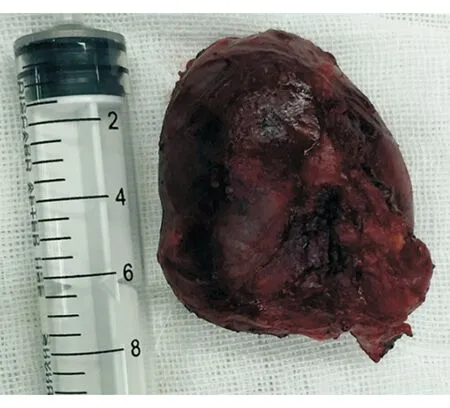
图4. 第2次手术清扫的左侧颈部巨大淋巴结
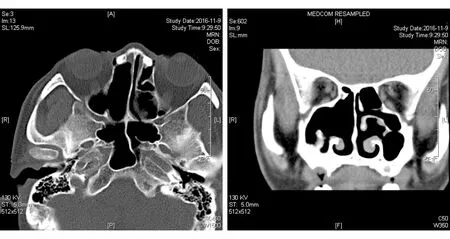
图5. 第2次术后鼻窦CT示鼻腔鼻窦未见肿瘤复发
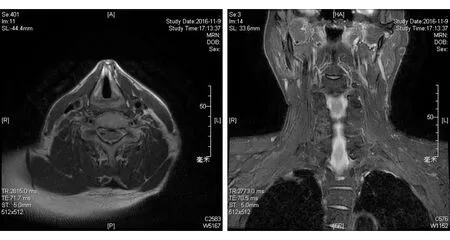
图6. 第2次术后颈部MR示颈部未见肿瘤复发
讨论ONB在临床上并不罕见,好发于鼻-前颅底,是起源于神经外胚层的恶性肿瘤。ONB最早由Berger等[1]于1924年报道,占全部鼻腔恶性肿瘤的3%~5%。ONB生长缓慢,易发生淋巴结转移,早期诊断、综合治疗有利于提高患者生存率,改善预后[2]。对于ONB,国内外均有文献报道,但ONB伴低钠血症者鲜有报道。究竟是ONB伴低钠血症者罕见,还是由于临床上鼻科医师对此未引起足够重视,有待进一步讨论研究。
ONB任何年龄均可发生,男性略高于女性。其病程进展较缓慢,呈局部侵袭性生长,可侵及筛窦、上颌窦、蝶窦和额窦,也可向眼眶、鼻咽部和颅内侵犯[3]。ONB多为高度侵袭性,常发生淋巴系统转移,最常见的淋巴结转移部位是颈部淋巴结。有报道[4]就诊时颈部淋巴结转移率达 17%~33%。另外也易通过血行转移,远处转移率达 33%~40%,多为肺、脑及骨转移。
ONB发病率较低,没有特征性症状和体征,容易误诊为鼻息肉、乳头状瘤等,鼻科医师需高度重视。鼻腔活检病理学检查是其确诊依据。ONB在光镜下表现多样,分化程度好者由形态较一致的小细胞环状排列形成菊型团,瘤细胞之间有嗜酸性纤维样背影;分化差者与其他小细胞肿瘤(恶性黑素瘤、胚胎性横纹肌瘤、髓外浆细胞瘤等) 难鉴别,需借助免疫组化检测。神经元特异性烯醇化酶(NSE)、CgA、Syn、S-100、CK等检测对ONB的诊断和鉴别有重要意义[5]。
ONB的分期目前普遍采用Kadish临床分期法,分为3期,具体如下:A期,病变局限于鼻腔;B期,肿瘤侵及鼻窦;C期,肿瘤超出鼻腔和鼻窦范围,侵及眼眶、颅内、颈部有淋巴结转移、远处转移等。Foote等主张分为4期,其前3期与Kadish法类似,只是将C期中有颈部淋巴结转移或远处转移者另分为D期[5-6]。CT和MRI检查对了解ONB大小、侵犯范围、临床分期等有重要意义,如了解肿瘤与毗邻结构的解剖关系、有无颅内侵犯、硬脑膜是否完整等均离不开影像学检查。
SIADH 在内分泌科并不少见,其主要表现为低钠血症,多数情况下需找到致病原因后对因治疗,对症治疗措施主要是控水补钠。本例患者低钠血症与肿瘤复发关系密切,且反应迅速。肿瘤一旦切除,低钠血症24 h内即好转。目前认为,多种肿瘤可分泌抗利尿激素(antidiuretic hormone,ADH),垂体以外ADH分泌过多,使得肾小管保钠排钾功能下降,水重吸收增加而产生稀释性的低钠血症,常见于小细胞肺癌晚期患者。ONB引起SIADH者鲜有报道,可能与其仅引起轻微低钠血症,临床上关注不够有关[7]。对于此类患者,密切关注其血钠变化,对于尽早判断肿瘤是否复发可能有帮助。
ONB的治疗以手术为主,根据不同分期可选择鼻内镜下微创手术或鼻侧切开等术式。放疗对于ONB的疗效也很确切,有报道认为A期可采用局部单纯放疗。全身化疗是ONB治疗的辅助性手段之一,C期多需化疗,一般可选用CAP方案[5-6]。总之,手术+放疗目前认为是ONB局部控制的最佳方案,全身化疗对于抑制肿瘤远处转移有重要帮助。对于伴有颈部淋巴结转移者,是否行颈淋巴结淸扫术,以及如何选择清扫范围,尚无定论。本例患者复发后行颈淋巴结淸扫,术后辅以化疗4次,目前为无瘤生存状态。
ONB的分期是影响其预后的主要因素,有研究认为A、B期患者的5年生存率为50%~70%,C期为10%~29%;采取手术+放疗者,5年生存率最高。年龄>50 岁、女性、复发、远处转移等因素对ONB的预后不利[6-8]。低钠血症对其预后的影响,目前文献尚未提及,有待进一步研究。
总之,ONB并不罕见,但临床上并发低钠血症者罕有报道。低钠血症在肿瘤发生的早期即可表现出来,血钠筛查简便易行,对于早期诊断ONB、及时发现远处转移有重要价值。ONB手术、放疗、化疗等综合治疗有利于提高患者生存率,改善预后。临床上需提高警惕,争取多做鼻腔活检,早期诊断、早期治疗,以提高患者的5年生存率,改善预后。

