妊娠期高血压疾病患者阴道分娩与剖宫产的母婴结局对比分析
曹 怡
厦门大学附属妇女儿童医院 厦门市妇幼保健院产科,福建省厦门市 361000
HDCP属于常见妊娠期病变,在我国的发生率约为9.4%,可造成孕产妇死亡的概率在7.7/10万左右,需及时进行有效干预[1]。HDCP包括妊娠期高血压、子痫前期、子痫、慢性高血压并发子痫前期以及妊娠合并慢性高血压等,临床治疗的重点在于避免子痫病症以及重度子痫前期的发生,最大程度上降低围产儿以及产妇的死亡率,维护母婴安全与健康[2]。同时,对于需要终止妊娠的HDCP患者,选择适宜的分娩方式亦十分必要。目前,HDCP还不是剖宫产的绝对指征,临床上在确认HDCP患者的分娩方式时,应当依据孕妇的产科条件进行选择,如若孕妇并未出现产科剖宫产指征,原则上考虑选择阴道分娩,但需对孕妇的耐受能力进行严格的评估[3]。如若产程时间较长,孕妇病情重、产程耐受能力不佳,则选择剖宫产更为安全[4]。为维护HDCP孕产妇母婴健康,本研究进一步对比了HDCP患者阴道分娩与剖宫产的母婴结局,现报道如下。
1 资料与方法
1.1 一般资料 回顾性分析2017年4月—2018年11月我院78例HDCP患者临床资料,依据分娩方式不同分为观察组(剖宫产,n=39)与对照组(阴道分娩,n=39)。观察组年龄23~44岁,平均年龄(32.15±3.69)岁;孕周32~40周,平均孕周(36.11±1.95)周;BMI 23~34,平均BMI 29.27±2.06;孕次1~5次,平均孕次(2.59±0.63)次;24h尿蛋白1.8~3.5g,平均(2.70±0.29)g;初产妇21例,经产妇18例。对照组年龄24~44岁,平均年龄(32.07±3.58)岁;孕周33~40周,平均孕周(36.15±1.92)周;BMI 24~34,平均BMI 29.31±2.01;孕次1~5次,平均孕次(2.61±0.67)次;24h尿蛋白1.7~3.5g,平均(2.68±0.32)g;初产妇22例,经产妇17例。比较两组一般资料,差异无统计学意义(P>0.05),具有可对比性。
1.2 入选标准 (1)纳入标准:①满足《妊娠期高血压疾病诊治指南(2015)》[5]相关内容,经病史、高血压诊断、蛋白尿检测以及其他辅助检查等确诊;②均为单胎妊娠产妇;③均为自然受孕。(2)排除标准:①合并产道异常、肺肾心等重要脏器器官功能障碍、子宫肌瘤、子宫畸形、子宫发育不良、多囊卵巢综合征、恶性肿瘤、甲状腺疾病者;②存在吸毒、吸烟及酗酒等不良嗜好;③伴肾上腺激素、生长激素以及促肾上腺皮质激素水平上升;④孕前患有高血压或以接受降压药物治疗者;⑤患有因慢性肾病等引发的高血压。
1.3 方法 所有患者在入院后均接受解痉、降压以及镇静等治疗,严密监测其血压波动情况。之后,依据孕妇的个体情况、孕周情况以及病情变化等选择分娩方式:(1)剖宫产:适用于宫颈条件不成熟,临床上在短时间内无法开展阴道分娩,病情有可能加重,或出现胎盘早剥、胎盘功能减退或者胎儿宫内窘迫的孕妇,均予以腰硬联合麻醉,选择下腹部横切口,予以子宫下段剖宫产,术后注意确保产妇呼吸道通畅,并提供降压利尿等治疗,维持硫酸镁治疗至术后2d,同时对产妇尿量与血压进行有效观察与记录。(2)阴道分娩:自然临产,或宫颈条件成熟给予人工破膜、催产素静脉滴注等进行阴道分娩。分娩过程中,密切观察孕妇自觉症状,监测血压并控制血压在160/110mmHg(1mmHg=0.133kPa)以下,监测胎心变化,注意控制第二产程的时间,必要时给予手术助产,如在分娩过程中发现孕妇病情恶化或者出现剖宫产手术指征,需立即转变为剖宫产。
1.4 评价指标 (1)分别于产前、产后,通过电子血压计(中国欧姆龙,HEM-6021型)对两组产妇舒张压(DBP)、收缩压(SBP)进行检测。(2)比较两组产妇妊娠结局,记录两组产后出血量以及产后出血、血压控制不理想、子痫、子宫切除发生率。(3)在新生儿娩出后,抽取1ml动脉血,通过血气分析仪(丹麦雷度,ABL80型)检测动脉血二氧化碳分压(PaCO2)、酸碱度(pH)、动脉血氧分压(PaO2)、碱剩余(BE)。(4)记录新生儿结局,含新生儿窒息、新生儿黄疸、小于胎龄儿、新生儿呼吸窘迫综合征。
2 结果
2.1 血压 两组产后DBP及SBP均低于产前,且观察组低于对照组,差异有统计学意义(P<0.05)。见表1。
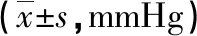
表1 两组血压对比
2.2 产妇妊娠结局 观察组产后出血量为(176.51±43.58)ml,低于对照组的(212.39±51.18)ml,差异有统计学意义(t=3.333,P=0.001);观察组产妇不良事件总发生率少于对照组,差异有统计学意义(χ2=4.129,P=0.042<0.05)。见表2。

表2 两组产妇不良事件对比[n(%)]
2.3 新生儿血气指标 观察组脐动脉pH高于对照组,PaCO2、PaO2及BE均低于对照组,差异有统计学意义(P<0.05)。见表3。
2.4 新生儿结局 观察组新生儿不良事件总发生率少于对照组,差异有统计学意义(χ2=4.044,P=0.044<0.05)。见表4。
3 讨论

表3 两组新生儿血气指标对比

表4 两组新生儿不良事件对比[n(%)]
HDCP以妊娠后血压水平上升、蛋白尿、水肿、脏器功能减退等为主要表现,可引发胎盘绒毛坏死、重度子痫、胎儿生长受限、羊水污染以及胎盘早剥等不良问题,不仅发病率较高,且对母婴健康威胁较大。相关研究指出,HDCP能够经全身小动脉痉挛对机体其他脏器功能带来不良影响,干扰血流灌注,造成胎儿缺氧缺血,延缓胎儿生长发育进程,还可提高新生儿围生期死亡以及窒息发生率,甚至影响新生儿远期的体能、智力发育[6]。故积极调节产妇血压水平,开展药物治疗,抑制病情进展对维护母婴健康十分必要。
目前,临床上对于HDCP的发病机制尚未全部阐明,认为其可能与氧化应激、遗传、滋养或者胎盘缺血、内皮细胞损伤与激活等多种因素带来的母胎免疫耐受异常,滋养细胞浸润功能下降,胎盘缺氧缺血等有关[7]。而合理选择分娩方式,适时终止妊娠,不仅利于控制疾病的发生、发展,避免患者病情加重,还可有效维护母婴安全,维护其生存质量。临床上常用的HDCP终止妊娠措施包括剖宫产与阴道分娩,前者主要适用于存在剖宫产指征,由于宫颈不成熟,无法在短时间内经阴道实现自然分娩,而又出现胎盘功能减退或发生胎儿窘迫的产妇,后者多用于宫颈条件相对成熟、病情得到有效控制的产妇[8]。在为HDCP患者选择分娩方式,应当首先考虑产妇与围产儿的安全,再依据其实际病情进行选择。
本研究结果显示,两组产后DBP及SBP均降低,且观察组低于对照组。提示,较阴道分娩,采用剖宫产可在一定程度上控制患者血压水平。而新生儿脐动脉pH高于对照组,PaCO2、PaO2及BE均低于对照组。表明经剖宫产娩出的新生儿较自然分娩者可更快脱离缺氧环境,究其原因在于脐动脉血流流向为胎儿流向胎盘,可呈现胎儿状况,实施剖宫产利于帮助胎儿在短时间内尽快从血流灌注与缺氧环境中脱离,进而改善缺氧缺血症状[9]。而阴道分娩是一种相对持久而又强烈的应激源,能够促使患者子宫收缩,提高腹压水平,引发血流动力学变化,提高子痫发生风险,加重胎盘血供不足,增加新生儿窒息以及新生儿呼吸窘迫综合征的发生概率。本研究发现,经阴道分娩较剖宫产的产妇及新生儿不良事件发生率更高,主要原因与妊娠高血压疾病可引发全身小动脉痉挛,大幅度减少胎盘血流,削弱胎盘功能,且在阴道分娩过程中,产妇腹压进一步增加,带来血流动力学波动,可加重胎儿缺氧症状有关[10]。另外,阴道分娩产妇在疼痛、临产恐惧等因素影响下可致使血压水平进一步提高,加重病情,诱发更多不良反应[11]。而剖宫产相对而言安全性更高,其术中所采用的麻醉药物具有血管扩张作用,不仅对疼痛的传导具有阻断作用,还可对机体儿茶酚胺含量进行有效调节,增加胎盘血流量,维持血流动力学相对稳定[12]。因此,临床上对于HDCP患者,可在充分评估母婴情况的前提下放宽指征实施剖宫产,以改善母婴结局。
综上所述,针对HDCP患者,选择剖宫产有利于降低血压水平,减少不良事件的发生,对维护母婴健康,优化母婴结局具有重要意义,建议在严格把握剖宫产指征的基础上优先考虑。

