呼吸机不同湿化液滴注速度对湿化效果的影响
龙妙甜
随着现代呼吸道管理技术的不断更新,无创正压通气在实现改善患者氧合状况下,凭借着无创性、并发症少的优势获得了广泛肯定[1-2]。传统的湿化方法为水壶加水发,灭菌注射用水添加至水壶内,每隔2~3 h 加水1 次,该方式过于繁琐、护理工作量大,且可导致湿化罐的“满罐”或“空罐”发生,导致湿化罐使用寿命降低[3]。湿化液滴注加湿法通过连续的滴注湿化液维持湿化效果,具有加水次数少、护理工作量小、湿化罐“满罐”或“空罐”发生率低等优点。本文分析了不同湿化液连续滴注速度对无创呼吸机湿化效果的影响,为无创呼吸机湿化管理提供参考,现报道如下:
1 一般资料与方法
1.1 一般资料
将我院呼吸心血管内科2016 年1 月—2017 年4 月收治的无创机械通气患者120 例作为研究对象。按照入组先后顺序采用奇偶数字表法分为研究组与对照组,每组各60 例,对照组患者中男36 例,女24 例;年龄42~76 岁,平均年龄(62.9±5.4)岁;诊断:急性加重期COPD(AECOPD)31 例,肺源性心脏病15 例,肺性脑病8 例,其它6 例。研究组患者中男33 例,女27 例;年龄39~78 岁,平均年龄(62.4±6.0)岁;诊断:AECOPD 33 例,肺源性心脏病14 例,肺性脑病9 例,其它4 例。两组患者在年龄、性别及基础疾病比较差异无统计学意义,P>0.05。
1.2 纳入与排除标准[4]
纳入标准:(1)无创呼吸机应用时间>3 d;(2)均为无创双水平正压通气(BIPAP);(3)可耐受BIPAP 治疗;(4)知情知悉并同意本研究内容。排除标准:(1)重度肺大疱及气胸;(2)循环功能障碍;(3)呕吐、胃肠出血;(4)痰液清除障碍;(5)血流动力学不稳定;(6)其它重大疾病。
1.3 方法
常规治疗包含抗感染、祛痰、氧疗、平喘及肠内外营养支持治疗,均采用美国伟康公司生产的BiPAP Vision 呼吸机实施BIPAP,呼吸机参数模式,呼吸频率(RR):16~20 次/min,呼吸比为1:(1.5~2.0),吸氧浓度:40%~50%,吸气压力10~20 cmH2O,呼气压力:4~8 cmH2O。辅助压力通气经低水平开始,后逐渐上调至患者可耐受水平,调节氧流量大小,确保患者血氧饱和度(SpO2)>90%。呼吸机应用时均将湿化罐安装在加热湿化器上并连接呼吸机管路的吸气回路上,加热湿化器运行后均采用精准调节温度控制旋钮,设定温度为34℃~37℃。
1.2.1 湿化液滴注方法 湿化罐固定使用,添加湿化液至基准线(约150 mL 湿化液),灭菌注射用水与呼吸机湿化罐采用可调节输液器连接,灭菌注射用水悬挂高度高于湿化罐基准线40 cm。对照组湿化液滴注方法:常规滴注速度为(25~30 mL/h,9~13 gtt/min)巡回护士每隔1~2 h,双眼平视湿化罐基准性,高于基准线则调低1~3 gtt/min,低于基准线附近则调高1~3 gtt/min。研究组:根据分钟通气量确定滴注速度,通气量为6~8 L/min,湿化液滴注速度为24~28 mL/h,分钟通气量为8~10 mL,湿化液滴注速度为28~32 mL/h。
1.3 评价指标
1.3.1 痰液粘稠度 Ⅰ度:痰液如米汤状或白色泡沫状,吸痰后吸痰管内无痰液滞留;Ⅱ度:痰液与较粘稠,吸痰后玻璃接头内有少量粘液样痰附着,可被水冲洗干净;Ⅲ度:痰液明显粘稠,呈现黄色,吸痰后剥离管接头内伴有较多的黏液样痰附着,低流速水无法冲洗干净[5]。
1.3.2 湿化舒适度评分 包含口咽部干燥程度,吸入气体干燥程度、闷热度及舌苔干燥度4 个项目,每项评分范围0~10 分,总分40 分,得分越高提示舒适程度越高[6]。
1.3.3 维护指标 维护耗时:计算每日湿化罐维护的工作耗时;维护次数:计算每日湿化罐维护次数,包含调节湿化液滴注速度、湿化液更换次数
1.4 统计学处理
数据处理采用采用SPSS 17.0 统计学软件,计数资料采用(%)表示,采用χ2检验,等级资料采用Manny-Whitely U 检验,计量资料采用()表示,采用t检验,以P<0.05 表示差异有统计学意义。
2 结果
2.1 痰液粘稠度 两组患者的痰液粘稠度比较差异无统计学意义,P>0.05。
2.2 湿化相关指标
研究组患者的口咽部干燥程度,吸入气体干燥程度、闷热度、舌苔干燥度及总舒适度得分均显著高于对照组,P<0.05。见表2。
2.3 维护指标
研究组患者的每日维护耗时及每日维护次数均显著低于对照组,P<0.05。见表3。
3 讨论
3.1 输液式加水湿化法的优点
创机械通气挽救了大量由于呼吸衰竭而处于死亡边缘的患者,有创机械通气带来的相关并发症,如声门水肿、声嘶、气管狭窄、糜烂、溃疡、医源性感染、呼吸机相关肺炎(VAP)给患者的治疗及康复带来诸多不利影响[7]。气道湿化是确保气道粘膜纤毛的正常活动重要条件,正常人呼吸过程中呼吸道可对吸入的气体加温、加湿作用,但机械通气状态下,由于过度通气而丢失了大量的水分或吸入大量湿化不足的气体,引发气道粘膜损伤,呼吸道异物清除能力下降,引发痰液无法吸出,因而机械通气过程中呼吸道需加以湿化及温化。
呼吸机湿化管内的湿化液需要人工添加,传统水壶法是临床上应用最多的湿化液添加方式,该方式下虽可一定程度上实现湿化效果,但临床应用存在诸多的不足,如(1)传统水壶加水湿化过程中需要护理人员加强巡视,通过目测水壶基准线确定添加湿化水,护理工作量明显增加,每日维护次数增加;(2)传统的水壶湿化可导致湿化不足或湿化过度,引发痰液过稀或痰液粘稠,导致气道阻塞,机械通气耐受性降低[8-9];(3)水壶加水湿化可能由于巡视不足或工作疏忽导致湿化罐“空罐”或“满罐”发生,影响机械通气效果,降低湿化罐使用寿命。输液式加水湿化利用重力原理,经可调节输液器调节湿化液滴注至湿化罐内的速度,维持湿化罐内湿化液相对平衡,该方式可极大避免“空罐”或“满罐”对患者通气效果的影响,提升耐受性,提升湿化舒适度;亦可避免对湿化罐的损害[10-11]。
3.2 分钟通气量控制湿化液滴注速度与湿化罐基线滴注法比较
文献报道[12-13]显示,湿化液滴注速度控制方法目前主要有:分钟通气量法、基准线滴注法及湿化温度控制法。气道湿化不足可导致大量分泌物潴留,引发细菌繁殖,极易引发VAP;若湿化过度可引发痰液稀薄,吸痰次数增加,误伤气道几率增加,易引发感染[14-15]。合理的湿化控制一直是呼吸机管理的重点。本研究结果显示,两组患者的痰液粘稠度比较差异无统计学意义,P>0.05,提示分钟通气量法与基准线滴注法在无创呼吸气道湿化维护效果相当。基准线滴注法需要护理人员加强巡视,在原有的滴注速度上微调,实现湿化罐内湿化液在基准线附近,但正是由于工作量较大,且繁琐,可能导致调节控制不当,导致阶段性湿化液滴注过慢或过快的情况,滴注过快可导致气道湿化过度,需不断吸引,患者舒适度评价降低;滴注过慢导致气道湿化不足,增加痰痂机会,引发口咽部干燥、闷热度增加,舒适度降低。本研究结果显示研究组患者的每日维护耗时及每日维护次数均显著低于对照组,P<0.05,说明分钟通气量控制法可有效降低护理工作量及维护次数。湿化液滴注瓶容量为1 000 mL,4~5 h可滴注完毕,每日仅需滴注完毕后更换5~6 次,而基准线控制法则需在滴注过程中进行微调,维护次数增加,且受到患者通气量调节的影响,因而方便程度不及分钟通气量控制法。

表1 两组患者的痰液粘稠度评价 [例(%)]
表2 两组患者湿化舒适度评价(分,)

表2 两组患者湿化舒适度评价(分,)
表3 两组患者的湿化罐维护相关指标比较()
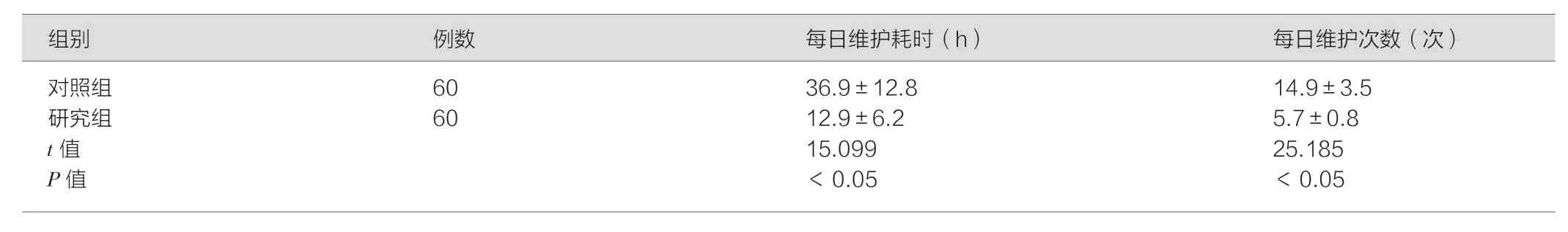
表3 两组患者的湿化罐维护相关指标比较()
综上,输液式加水湿化在无创正压通气气道湿化应用效果良好,分钟通气量控制法与湿化罐基线滴注法应用后痰液粘稠度相当,患者的舒适度评价更好,且可降低每日维护耗时及维护次数。

