血管内介入术与开颅夹闭术治疗脑动脉瘤的疗效分析
耿保伟 邓 超 田 劲 张入丹 吴小波 张轶行 廖 鹏 张 翔 汤厅均
重庆市涪陵中心医院神经外科,重庆 408099
脑动脉瘤是临床常见的脑血管病变,主要是指脑动脉内腔的局限性异常扩大造成动脉壁的一种瘤状突出,其瘤体具有破裂风险,一旦瘤体破裂,易引发蛛网膜下腔出血,具有较高的致残和致死率,故临床需对脑动脉瘤予以积极治疗[1-3]。开颅夹闭术和血管内介入术是临床治疗脑动脉瘤的主要手段,开颅夹闭术主要是通过夹闭动脉瘤颈,而血管内介入术主要是利用弹簧圈对动脉瘤进行填塞,均可避免脑动脉瘤再次破裂而致蛛网膜下腔出血[4-5]。本研究针对开颅夹闭术与血管内介入术治疗脑动脉瘤的疗效进行比较,现报道如下。
1 资料与方法
1.1 一般资料
选取重庆市涪陵中心医院2012年1月至2018年12月期间治疗脑动脉瘤患者550例,按照治疗方式不同分为,A组实施开颅夹闭术治疗脑动脉瘤200例,B组实施血管内介入术脑动脉瘤350例。A组男性113例,女性87例,年龄为49~83岁,平均(65.03±12.54)岁;B组男性195例,女性105例,年龄50~84岁,平均(65.42±12.31)岁。两组一般资料比较,差异无统计学意义,研究具有可比性。
1.2 方法
A组实施开颅夹闭术,行气管插管全身麻醉,以翼点为手术入路,作弧形切口,逐层切开皮肤、脑膜,临时夹闭动脉瘤所在动脉血管,显露动脉瘤颈,对动脉瘤颈予以夹闭,采用罂粟碱湿敷止血,缝合脑膜,并根据患者是否存在脑水肿来决定是否实施骨瓣减压,术后给予患者抗生素以预防感染。
B组实施血管内介入术,行气管插管全身麻醉,采用Sedinger技术对右侧腹股沟处股动脉进行穿刺,置入6 F动脉鞘,根据数字血管造影图像进行定位,在数字血管造影图像引导下将微导管置入至动脉瘤中外侧1/3处,选择合适的弹簧圈对动脉瘤进行填塞,填塞完毕后松弛导管,待确认栓塞妥善后解除导管,术后保持24 h绝对卧床制动。
1.3 观察指标
统计两组手术用时;术后住院时间;术后并发症发生率;术后疼痛评分采用视觉模拟评分法,分值为0~10分,得分越高,疼痛越严重,分别于术后第1和3天评估。术后6个月,对两组患者进行:预后分级采用格拉斯哥预后指数[6],将患者预后结局分为1~5级(死亡、植物生存、重度残疾、轻度残疾和预后良好);生存质量评分采用SF-36生存质量评分量表[7],量表包括躯体功能、情绪功能、角色功能、社会功能和总体健康5个维度,单个维度分值为0~100分,得分越高,生存质量越好。
1.4 统计学方法
应用SPSS22.0对数据进行统计学计算,计数资料以n(%)表示,组间并发症总发生率比较采用χ2检验;等级资料采用秩和检验;计量资料以(±s)表示,组间比较采用独立样本t检验,以P<0.05为差异有统计学意义。
2 结果
2.1 手术用时和术后住院时间比较
B组手术用时(50.47±12.91)min少于A组(72.53±19.68)min;术后住院时间(11.08±2.96)d短于A组(14.59±3.47)d,差异有统计学意义(P<0.05)。
2.2 术后并发症总发生率比较
B组术后并发症总发生率为1.14%低于A组7.00%,差异有统计学意义(P<0.05,表1)。

表1 两组术后并发症总发生率比较[n(%)]
2.3 术后VAS评分比较
术后第1和第3天,B组VAS评份均低于A组,差异有统计学意义(P<0.05,表2)。
表2 两组术后第1和第3天VAS评分比较(分,±s)

表2 两组术后第1和第3天VAS评分比较(分,±s)
组别 例数 VAS评分第1天 第3天A 组 200 4.52±1.18 3.28±1.03 B 组 350 3.46±0.97 2.25±0.76 t值 11.337 13.390 P 值 <0.001 <0.001
2.4 预后分级比较
术后6个月,两组均无死亡病例,B组整体预后优于A组,差异有统计学意义(P<0.05,表3)

表3 两组预后分级比较[n(%)]
2.5 生存质量评分比较
术后6个月,B组的生存质量评分各维度得分均高于A组,差异有统计学意义(P<0.05,表4)。
表4 两组术后6个月生存质量评分比较(分,±s)
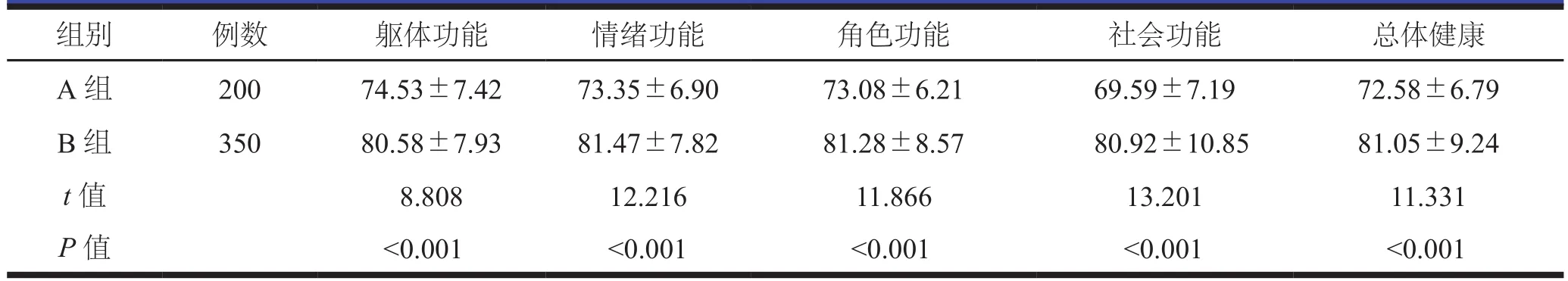
表4 两组术后6个月生存质量评分比较(分,±s)
组别 例数 躯体功能 情绪功能 角色功能 社会功能 总体健康A 组 200 74.53±7.42 73.35±6.90 73.08±6.21 69.59±7.19 72.58±6.79 B 组 350 80.58±7.93 81.47±7.82 81.28±8.57 80.92±10.85 81.05±9.24 t值 8.808 12.216 11.866 13.201 11.331 P 值 <0.001 <0.001 <0.001 <0.001 <0.001
3 讨论
颅内动脉瘤多因脑动脉管壁局部的先天性缺陷和腔内压力增高的基础上引起的囊性膨出,动脉瘤破裂是造成蛛网膜下腔出血的首位病因。一旦瘤体破裂,患者颅内压急剧增高,易引发脑水肿、颅脑损伤,其致死风险较高,即便患者成功存活,依然面临着高致残风险[8-10],因此,临床上主张对脑动脉瘤采取积极治疗。
现阶段,临床上针对脑动脉瘤的治疗手段可分为内科药物、介入和外科手术治疗等,其中,内科药物治疗的见效速度缓慢,预后效果差,在临床上不推荐应用。介入治疗即血管内介入术,指在血管造影机引导下,微导管经股动脉进入,直至脑动脉,进入动脉瘤腔,在造影确认后置入栓塞物,使动脉瘤闭合,防止再出血[11-13]。外科手术治疗的术式主要为开颅夹闭术,通过打开患者颅腔,探查到脑动脉瘤所在动脉血管后,对动脉瘤颈予以夹闭,阻断脑动脉瘤血供,但外科手术的风险高,开颅过程中易损伤脑组织,引发严重后遗症。术中出血量大,手术时间长,对患者机体造成的创伤严重[14-15]。
本研究采用两种术式治疗脑动脉瘤的疗效进行分析,血管内介入术手术用时少于开颅夹闭术,术后住院时间短于开颅夹闭术,差异有统计学意义。血管内介入术术后并发症发生率和术后疼痛评分均低于开颅夹闭术,差异有统计学意义。表明血管内介入术可减轻脑动脉瘤患者的手术创伤,具有微创性,有利于减少术后并发症,避免术后恢复受到影响。术后随访6个月,血管内介入术预后整体优于开颅夹闭术,差异有统计学意义,其躯体功能、情绪功能、角色功能、社会功能和总体健康评分均高于开颅夹闭术,说明血管内介入术可更好地改善脑动脉瘤患者的预后。由于血管内介入术具有微创性,术中无需开颅,对患者脑组织造成的损伤小于开颅夹闭术,术后患者可尽快恢复神经功能。
综上所述,血管内介入术较开颅夹闭术,可有效减轻脑动脉瘤患者的手术创伤、术后疼痛感,减少术后并发症,有利于缩短术后住院时间,改善预后,提高生存质量。

