不同麻醉方法预防经尿道膀胱肿瘤切除术中闭孔神经反射的临床观察
魏 滨 徐 懋 王晓晓 田晓军 王 军 郭向阳
(北京大学第三医院麻醉科,北京 100191)
经尿道膀胱肿瘤切除术(transurethral resection of bladder tumor, TURBT)是治疗早期膀胱肿瘤的主要方法,具有创伤小、并发症少的优势,临床中得到广泛应用[1]。闭孔神经反射是TURBT术中的电切电流刺激闭孔神经,引起患者大腿突然内旋或内收,不可控的体动易导致损伤膀胱、盆腔血管甚至肠管,严重影响医疗安全。脊椎-硬膜外麻醉是膀胱肿瘤患者行TURBT最常采用的麻醉方法,对患者生理功能干扰小,但椎管内麻醉不能有效预防TURBT术中的闭孔神经反射[2]。应用肌肉松弛药物的全身麻醉虽可预防闭孔神经反射,但却显著增加患者麻醉相关的风险,限制了在临床中的应用[3]。闭孔神经阻滞简便易行,可以有效预防TURBT术中的闭孔神经反射。随着麻醉可视化技术的发展,闭孔神经阻滞在TURBT中的应用越来越引起人们的关注。本研究回顾性分析我院2014年1月~2016年12月90例经膀胱镜检查诊断为浅表型膀胱肿瘤行TURBT的临床资料,探讨全身麻醉、单纯脊椎-硬膜外麻醉和脊椎-硬膜外麻醉复合闭孔神经阻滞3种麻醉方法对患者闭孔神经反射和术后并发症的影响,以期为TURBT麻醉方法的选择提供指导。
1 临床资料与方法
1.1 一般资料
本研究90例,男62例,女28例。年龄49~94岁。BMI 15.1~32.1。ASA分级Ⅰ~Ⅲ级。术前膀胱镜检查肿瘤临床分期Ta~T1,肿瘤数目1~2个,肿瘤大小0.6~2.6 cm,肿瘤均位于膀胱侧壁或下侧壁。合并原发性高血压32例,冠心病13例,心律失常18例,慢性阻塞性肺疾病5例,哮喘2例,糖尿病13例,陈旧脑梗死8例,慢性肾功能不全1例。麻醉方法根据手术医生麻醉需求进行选择,3组患者一般资料比较差异无显著性(P>0.05),见表1。
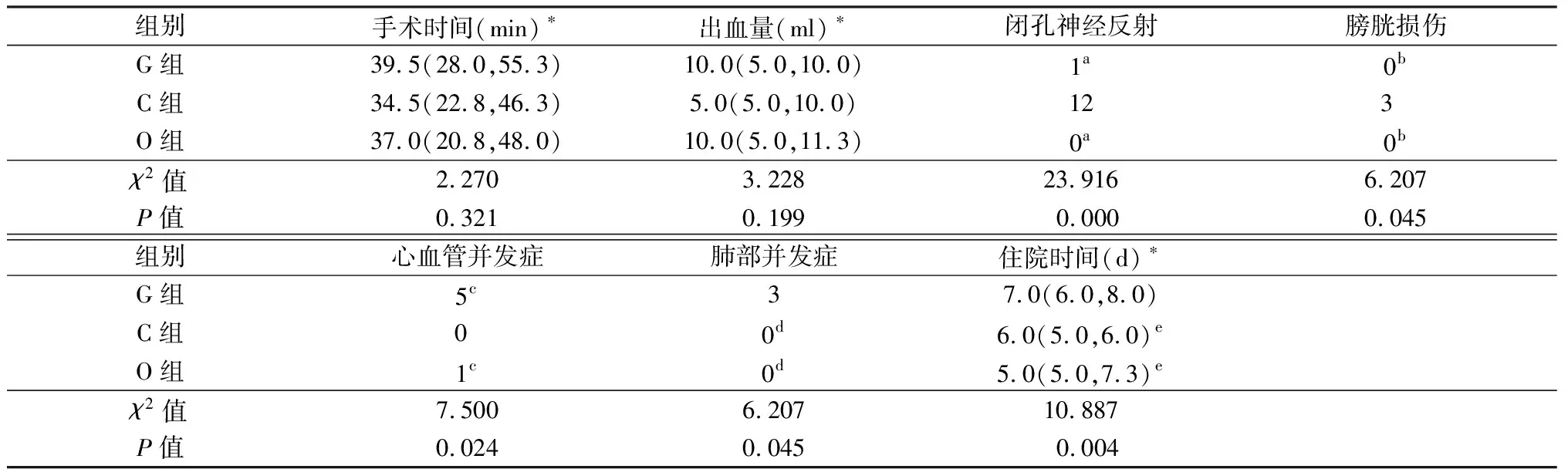
病例选择标准:性别不限,ASA分级≤Ⅲ级,诊断为浅表型膀胱肿瘤,肿瘤分期 排除标准:临床资料不完整,多次TURBT史,周围血管神经病变,局麻药过敏。 表1 3组一般资料比较 *数据偏态分布,以M(P25,P75)表示; ASA:美国麻醉医师协会;COPD:慢性阻塞性肺疾病;CRF:慢性肾功能衰竭 入室后开放静脉通路,常规监测无创血压、心电图和脉搏血氧饱和度,麻醉前输注乳酸钠林格氏液5 ml/kg。按照麻醉方式分为3组。 全身麻醉组(G组):静脉注射舒芬太尼0.2~0.3 μg/kg和丙泊酚1~2 mg/kg进行麻醉诱导,睫毛反射消失后静脉注射罗库溴铵0.6 mg/kg行气管插管机械通气,潮气量6~8 ml/kg,呼吸频率10~15次/min,吸呼比1∶2,吸入氧浓度50%,维持呼气末二氧化碳35~45 mm Hg。麻醉维持采取持续吸入七氟醚(1~1.3 MAC),监测麻醉深度,维持BIS 40~60;静脉输注瑞芬太尼0.05~0.1 μg·kg-1·min-1维持镇痛。间断给予罗库溴铵维持肌肉松弛。术毕病人清醒后拔出气管导管,送入麻醉后恢复室。 单纯脊椎-硬膜外麻醉组(C组):采取侧卧位,选择L3~4间隙以旁正中入路进行穿刺。蛛网膜下腔头端给予0.75%布比卡因2 ml+10%葡萄糖1 ml配置的混合液2 ml,注药完成后置入硬膜外导管,控制麻醉平面T10水平。若麻醉平面低或减退时,通过硬膜外导管追加局麻药物,选用2%利多卡因3 ml作为试验量,观察5 min后可酌情追加试验量的1~2倍。 脊椎-硬膜外麻醉复合闭孔神经阻滞组(O组):脊椎-硬膜外麻醉的操作同C组。麻醉完成后,在平卧位下接受闭孔神经阻滞,采取腹股沟入路神经刺激器联合超声引导的方法[4],Stimuplex型神经刺激器[德国B.Braun公司,批文号:国食药监械(进)字20153211252]连接100 mm穿刺针,神经刺激器起始电流1 mA,频率2 Hz。下肢轻度外展外旋,高频线阵超声探头先寻找阻滞侧的股血管超声影像,然后向股动脉内侧滑动,辨认闭孔神经解剖结构。前支(浅支)于闭孔外肌的前侧下降,经行短收肌及耻骨肌和长收肌之间;后支(深支)于闭孔外肌的上部,经行短收肌和大收肌之间。确定闭孔神经超声影像后,将靶神经置于超声屏幕中央,采用平面外穿刺技术,穿刺针在超声探头中间部位缓缓进入,当股内收肌群出现颤搐表明针尖紧邻闭孔神经,降低电流到0.3~0.5 mA后仍有肌颤,分别给予0.4%罗哌卡因10 ml阻滞闭孔神经的前后支。闭孔神经阻滞成功标志:超声图像下观察到局麻药包绕靶神经;患者大腿内收无力或不能内收提示阻滞成功。闭孔神经阻滞由同一位麻醉医师完成,手术由同一位外科医师完成并评估术中是否发生闭孔神经反射。TURBT电切过程中患者突然出现不可控制的大腿内收或内旋,视为发生闭孔神经反射。 闭孔神经发射发生率、膀胱损伤(膀胱镜下直视诊断)发生率、手术时间、出血量、术后心血管并发症(心绞痛、心律失常、心力衰竭和心肌梗死)和呼吸并发症(肺部感染、误吸和呼吸衰竭)发生率、住院时间。术后心血管和呼吸并发症的发生情况依据患者主诉、体格检查、化验和影像学检查等进行临床诊断[5]。 3组患者手术时间、出血量差异均无统计学意义(P>0.05),但G组和O组闭孔神经反射发生率明显低于C组(P<0.05)。G组患者术后心血管并发症和肺部并发症发生率与C组和O组比较差异无统计学意义(P>0.05),但住院时间明显长于C组和O组(P<0.05),见表2。 表2 3组术中、术后情况比较(n=30) *数据偏态分布,以M(P25,P75)表示 a:与C组比较,O组(Fisher检验,P=0.000)和G组(χ2=11.882,P=0.001)闭孔神经反射发生明显较少;b:与C组比较,O组(Fisher检验,P=0.237)和G组(Fisher检验,P=0.237)膀胱损伤发生率无统计学差异;c:与C组比较,O组(Fisher检验,P=0.500)和G组(Fisher检验,P=0.052)心血管并发症发生率无统计学差异;d:与G组比较,C组(Fisher检验,P=0.237)和O组(Fisher检验,P=0.237)肺部并发症发生率无统计学差异;e:与G组比较,O组(Z=-2.913,P=0.011)和C组(Z=-2.798,P=0.015)住院时间明显缩短 膀胱肿瘤是临床常见的泌尿系肿瘤之一,TURBT是治疗浅表性膀胱肿瘤的首选方法,对TURBT麻醉方法的选择目前国内外并无共识。闭孔神经反射是TURBT中的常见现象,尤其肿瘤位于或靠近膀胱的侧壁。非预期的闭孔神经反射不仅导致术者精神高度紧张,还增加膀胱、血管、脏器损伤风险,甚至会导致膀胱肿瘤在腹腔内种植,严重威胁患者的生命安全[6]。如何有效预防闭孔神经反射始终是困扰广大临床医生的难题。本研究结果显示G组和O组闭孔神经反射发生率分别为3.3%(1/30)和0.0%,明显低于C组40.0%(12/30,P<0.05)。脊椎-硬膜外麻醉不能预防闭孔神经反射的发生,只有阻滞受刺激部位的远端闭孔神经,才能有效阻断闭孔神经受到刺激后引起的兴奋传导[7]。闭孔神经阻滞简便易行且可以有效预防闭孔神经反射,临床应用越来越广泛。超声引导下闭孔神经阻滞具有定位准确和损伤周围组织器官风险低的优点,联合使用神经刺激器显著提高阻滞的精度[2]。本研究采用神经刺激器联合超声引导下精准的阻滞闭孔神经,阻滞成功率100%,成功规避闭孔神经反射的发生风险,有效保障TURBT患者的临床安全。肌肉松弛药的使用可阻断神经肌肉接头处的神经冲动传导,因此,全身麻醉也可有效预防闭孔神经反射的发生。但由于膀胱肿瘤患者多为高龄,而且TURBT较为短小,若肌肉松弛药物不恰当的使用,或者不能有效避免闭孔神经反射,或者容易造成肌肉松弛药物的残留,增加患者术后呼吸等相关并发症的风险[8]。 老年人的肺储备功能随年龄的增长而衰退,若合并慢性呼吸道疾病或近期有急性呼吸道疾病发作,肺储备功能将进一步受到损害。心血管疾病是老年人最为常见的伴发疾病,与脑血管疾病、糖尿病、肾脏疾病等多种疾病密切相关。因此,保护老年患者脆弱的心、肺功能是临床工作的重中之重。与全身麻醉相比,脊椎-硬膜外麻醉可为TURBT患者提供完善的麻醉和镇痛。除此之外,脊椎-硬膜外麻醉不影响患者的自主呼吸,保留气道的保护性反射,降低返流误吸的风险;避免气管插管和机械通气,从而降低术后肺部感染、肺不张和呼吸机相关肺损伤的风险。脊椎-硬膜外麻醉相较于全身麻醉可以降低患者术后心血管和肺部并发症的风险[9]。本研究结果显示G组患者术后心血管和肺部并发症发生率分别为16.7%(5/30)、10.0%(3/30),分别高于C组0.0%、0.0%和O组3.3%(1/30)、0.0%,但差异无统计学意义(P>0.05),可能是由于本研究样本量较小,提示扩大样本量进一步探讨麻醉方法的差异是否会影响TURBT术后心肺并发症的发生。 加速康复外科(enhanced recovery after surgery, ERAS)已在临床推广,ERAS是采取有循证医学证据支持的一系列临床优化处理措施,以减少或降低手术患者的生理及心理的创伤应激,达到舒适并快速康复的目的[10]。麻醉管理是ERAS的重要环节,脊椎-硬膜外麻醉复合闭孔神经阻滞或单纯脊椎-硬膜外麻醉均可以很好抑制TURBT术中的应激反应,全身麻醉也可以很好的抑制应激反应,但增加患者术后恶心呕吐、认知功能障碍以及延长住院时间的风险,不利于ERAS的实施[11]。此外, Erbay等[12]报道脊椎-硬膜外麻醉复合闭孔神经阻滞可以显著降低TURBT患者术后1、5年肿瘤复发的风险,认为闭孔神经阻滞可以有效预防闭孔神经反射,有利于术者更彻底地切除肿瘤组织,从而降低肿瘤复发的风险。本研究样本量较小,同时考虑到影响肿瘤复发的影响因素众多,未对肿瘤复发进一步研究。 综上所述,闭孔神经阻滞简便易行,能够有效预防TURBT中的闭孔神经反射。脊椎-硬膜外麻醉复合闭孔神经阻滞较单纯全身麻醉和单纯脊椎-硬膜外麻醉具有一定优势,适合在临床中推广使用。
1.2 方法
1.3 观察指标
1.4 统计学处理

2 结果
3 讨论

