病态窦房结综合征与心外膜脂肪组织的相关性分析
刘赛哲,时向民,郭红阳,林琨,国建萍,单兆亮
(解放军总医院第一医学中心心血管内科,北京 100853)
病态窦房结综合征(sick sinus syndrome,SSS)是最常见的缓慢性心律失常,主要表现为窦房结功能受损而出现的窦性心动过缓,窦性停搏。临床上严重的病态窦房结综合征多伴有头晕、乏力、黑朦等明显临床症状,并常常导致心功能不全、晕厥等严重并发症,显著增加住院及死亡率[1]。
窦房结的电重构与结构重构被认为是病态窦房结综合征发生及发展的内在原因[2],但导致窦房结的电重构与结构重构的具体原因目前仍不清楚。近来心外膜脂肪组织(epicardial adipose tissue,EAT)作为包绕心脏的重要内脏脂肪组织,其在心血管疾病中的作用越来越受到研究者的关注。研究已证实心外膜脂肪组织与心房颤动及冠状动脉粥样硬化性心脏病间存在密切联系,可能参与了上述两种疾病的发生与发展过程[3,4]。而心房颤动与冠状动脉粥样硬化性心脏病被认为是病态窦房结综合征的主要危险因素[1,5]。另外,不同于普通的脂肪组织,心外膜脂肪组织具有较强的分泌功能,能分泌多种细胞因子,直接通过旁分泌作用于附近组织,致使其发生结构及功能的改变,如导致心房肌细胞的坏死及纤维化,引起心肌重构的发生[6-8]。而窦房结位于心外膜,比邻心外膜脂肪组织,基于这种独特解剖结构及心外膜脂肪组织的内分泌作用和其与多种病态窦房结综合征传统危险因素间的相关性,我们猜测心外膜脂肪组织可能与病态窦房结综合征的发生间存在联系。本研究拟通过对比不同区域心外膜脂肪组织(左心房周心外膜脂肪、右心房周心外膜脂肪、心室周心外膜脂肪、总心外膜脂肪)体积在病态窦房结综合征患者与正常人群间的差异,探讨心外膜脂肪组织与病态窦房结综合征间的关系。
1 对象与方法
1.1 研究对象
病例组为2017年1月至2018年1月于解放军总医院住院治疗的65例病态窦房结综合征患者。对照组为65例同期在我院接受治疗的非病态窦房结综合征患者。两组在年龄、性别及体质量指数 (body mass index,BMI)上按1∶1配对。病态窦房结综合征定义如下:在停用可能导致窦房结功能障碍的药物的情况下,(1)记录到>3 s的窦性停搏或窦房阻滞;(2)平均窦性心率<50次/min[9]。纳入符合上述诊断标准,且在解放军总医院住院期间行冠状动脉CT、心脏超声、12导联心电图等基础检查及病史详细的患者。排除标准:(1)3 个月以内的急性心肌梗死、急性脑血管疾病、甲状腺功能减低、电解质紊乱可能导致继发性窦性心动过缓等的患者;(2)肝肾功能衰竭、对比剂过敏等无法行冠状动脉CT检测的患者;(3)植入起搏器及CT检查期间因严重心律不齐或无法憋气导致图像伪影严重的患者。
1.2 基线资料收集
记录入选患者的年龄、性别、BMI。同时记录患者的高血压病史、糖尿病史、高脂血症病史、充血心力衰竭病史(定义为左室射血分数≤40%),所有患者冠状动脉狭窄情况均通过冠状动脉CT进行评估,当冠状动脉出现≥50%的狭窄时定义为冠状动脉严重狭窄[10]。
1.2.1 血液学指标测定 入选患者于入院次日清晨空腹状态下采集4 ml外周静脉血测定总胆固醇(total cholesterol,TC)、甘油三酯(triglycerides,TG)、高密度脂蛋白胆固醇(high-density lipoprotein cholesterol,HDL-C)和低密度脂蛋白胆固醇(low-density lipoprotein cholesterol,LDL-C)等指标。
1.2.2 心电指标测定 所有入选患者均于静息状态下行12导联心电图检查,对心电图进行分析后记录PR间期,QRS波宽度,束支传导阻滞情况。
1.2.3 心脏超声指标测定 所有患者均进行了经胸壁心脏超声检查,并测定左心房内径、右心房内径、右心室内径、左心室舒张末内径、左心室收缩末内径及左心室射血分数。
1.2.4 心外膜脂肪体积测定 采用第二代双源螺旋CT (Somatom Definition Flash, Siemens Healthcare; Forchheim,Germany)经回顾性心电门控方法对入选非瓣膜性房颤患者进行冠状动脉CTA扫描。扫描参数:准直器宽度1.2 mm,采集螺距0.2,管电压120 kV,管电流自动调节(设定高限为200 m),球管旋转速度0.33 s/r。扫描方法:采用高压注射器5.0 ml/s的流率在肘前静脉注入非离子对比剂碘帕醇(370 mg/ml)50~60 ml,同时以相同流率注入50 ml生理盐水,采用对比剂示踪法,在主动脉根部层面选取一个兴趣区监测CT值,注射后触发动态同层监测,当感兴趣区内CT值增幅超过100 HU时,再延迟6 s自动触发扫描,扫描时患者平静呼吸下屏气,扫描范围为气管隆突至心尖部。为了降低伪影出现,提升CT图像质量,若患者行CT扫描时心率≥75次/min,则给予β受体阻滞剂控制心室率。使用专用工作站(MultiModality Workplace; Siemens Healthcare),重建图像,图像重建层厚0.75 mm。心外膜脂肪组织定义为心包内CT值为-30~-250 HU的脂肪组织[11]。由肺动脉分叉处开始逐层勾勒心包至横膈,测定总心外膜脂肪组织体积(total EAT)。
根据三尖瓣环及二尖瓣环位置将心外膜脂肪组织分为心室周心外膜脂肪(EAT-ventricular)及心房周心外膜脂肪组织(EAT-atrial),根据心房周心外膜脂肪于左右心房的分布再将其细分为左心房周心外膜脂肪组织(EAT-LA)及右心房周心外膜脂肪组织(EAT-RA)[12](图1)。
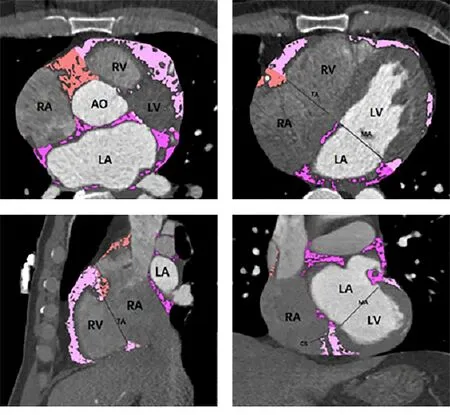
图1 心外膜脂肪体积测定
1.3 统计学处理

2 结 果
2.1 病态窦房结综合征患者与对照组基线资料比较
与对照组相比,病态窦房结综合征患者具有更宽的QRS波(P=0.01),更易伴有心房颤动的发生(P=0.03);右束支传导阻滞出现的概率也较对照组升高(P=0.03)。其他指标组间差异均无统计学意义(表1)。
2.2 病态窦房结综合征患者与对照组超声指标及心外膜脂肪组织体积比较
与对照组相比,病态窦房结综合征患者左心房内径扩大(P=0.02)。在心外膜脂肪体积上,除心室周心外膜脂肪组织外,其余各个不同区域的心外膜脂肪组织在病态窦房结综合征患者中增加显著(P<0.05;表2)。
2.3 病态窦房结综合征与心外膜脂肪组织的单因素相关性分析
各部分心外膜脂肪组织体积均与年龄、BMI、QRS波宽度相关。除心室周心外膜脂肪组织体积外,其余心外膜脂肪组织均与高血压、左心房内径、右心房内径、心房颤动相关(表3)。
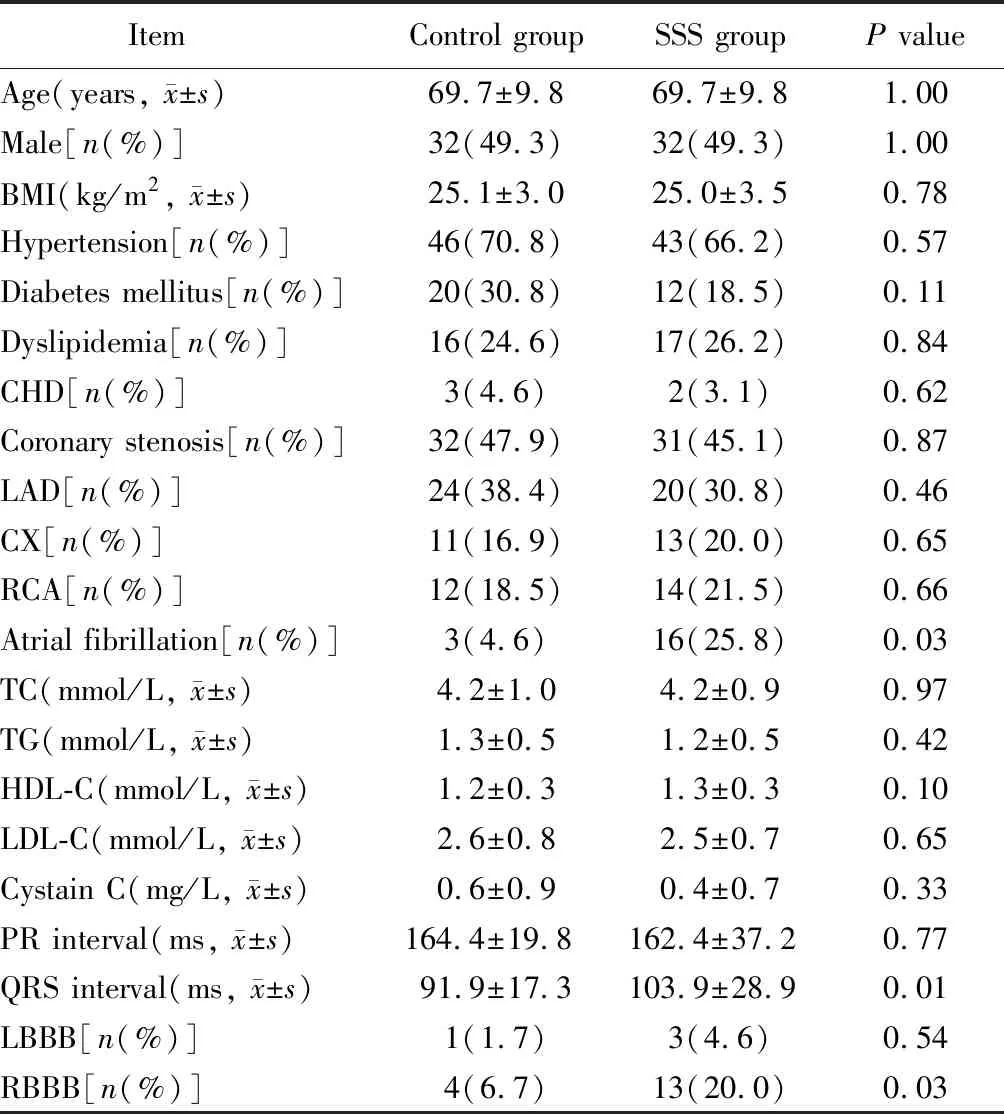
表1 2组基线资料比较
SSS: sick sinus syndrome; BMI: body mass index; CHD: coronary heart disease; LAD: left anterior descending; CX: circumflex artery; RCA: right coronary artery; TC: total cholesterol; TG: triglycerides; HDL-C: high-density lipoprotein cholesterol; LDL-C: low-density lipoprotein cholesterol; NT-proBNP: N-terminal pro-brain natriuretic peptide; LBBB: left bundle branch block; RBBB: right bundle branch block.
表2 2组间心外膜脂肪组织体积及超声指标比较
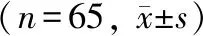
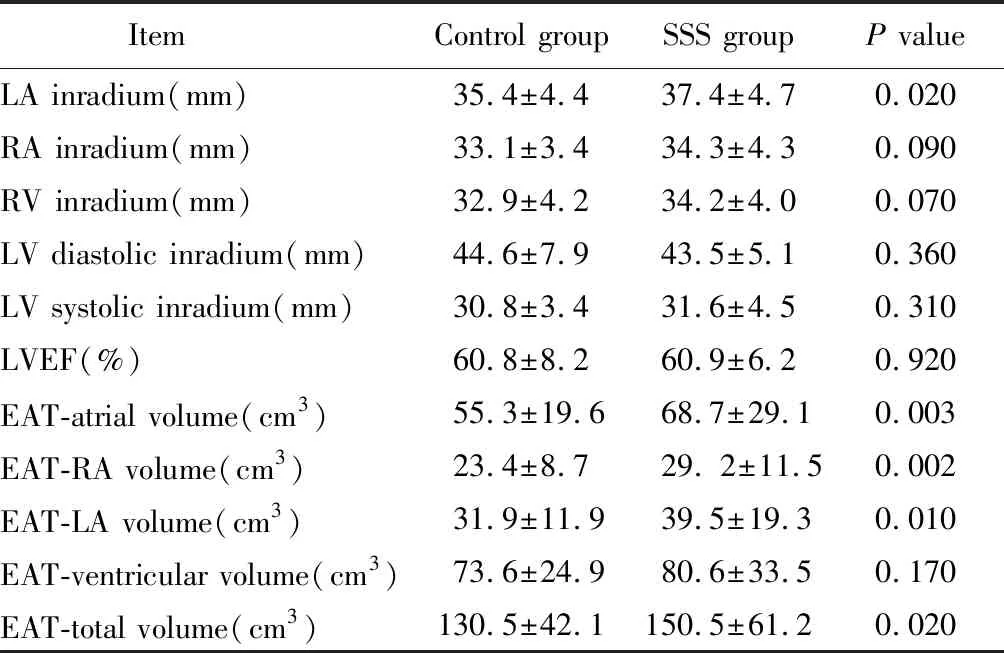
Item Control groupSSS groupP valueLA inradium(mm)35.4±4.437.4±4.70.020RA inradium(mm)33.1±3.434.3±4.30.090RV inradium(mm)32.9±4.234.2±4.00.070LV diastolic inradium(mm)44.6±7.943.5±5.10.360LV systolic inradium(mm)30.8±3.431.6±4.50.310LVEF(%)60.8±8.260.9±6.20.920EAT-atrial volume(cm3)55.3±19.668.7±29.10.003EAT-RA volume(cm3)23.4±8.729. 2±11.50.002EAT-LA volume(cm3)31.9±11.939.5±19.30.010EAT-ventricular volume(cm3)73.6±24.980.6±33.50.170EAT-total volume(cm3)130.5±42.1150.5±61.20.020
SSS: sick sinus syndrome; LA: left atrium; RA: right atrium; RV: right ventricule; LV: left ventricule; LVEF: left ventricular ejection fraction; EAT-atrial: epicardial adipose tissue surrounding two atriums; EAT-RA: epicardial adipose tissue surrounding the right atrium; EAT-LA: epicardial adipose tissue surrounding the left atrium; EAT-ventricular: epicardial adipose tissue surrounding two ventricules; EAT-total: all of epicardial adipose tissue.
对心外膜脂肪组织与病态窦房结综合征进行相关性分析后发现,左房周心外膜脂肪体积(B:8.16,95%CI:2.35~13.98,P<0.05),右房周心外膜脂肪体积(B:5.06,95%CI:1.43~8.69,P<0.05,总房周心外膜脂肪体积(B:13.42,95%CI:4.61~22.24,P<0.05)及总心外膜脂肪体积(B:20.01,95%CI:1.35~38.67,P<0.05)分别与病态窦房结综合征的发生相关。心室周心外膜脂肪组织体积与病态窦房结综合征间相关性不明显(B:13.42,95%CI:4.61~22.24,P<0.05)。
2.4 病态窦房结综合征与心外膜脂肪组织的多因素相关性分析
由于单因素分析中心室周心外膜脂肪组织体积与病态窦房结综合症未见相关,因此未对其进行多因素分析。对其余区域心外膜脂肪组织体积进行多因素分析后发现,总心外膜脂肪组织体积及左房周心外膜脂肪组织体积仍与BMI、心房颤动及左心房内径相关(表4),但其与病态窦房结综合征间的相关性消失(总心外膜脂肪组织体积,B:8.91,95%CI:-6.93~24.73,P>0.05; 左房周心外膜脂肪组织体积, B:4.27,95%CI:-1.18~9.71,P>0.05)。而相反总心房周心外膜脂肪组织与右房周心外膜在脂肪组织在多因素分析中仍与病态窦房结综合征相关(总心房周心外膜脂肪组织体积,B:8.61,95%CI:0.78~16.44,P<0.05; 右房周心外膜脂肪组织体积, B:5.24,95%CI:0.76~7.34,P<0.05)。
2.5 心外膜脂肪体积对病态窦房结综合征诊断的ROC曲线
建立各部位心外膜脂肪组织体积与病态窦房结综合征诊断的ROC曲线,取约登指数的最大值为最佳截断点,评估心外膜脂肪组织体积对病态窦房结综合征诊断的灵敏度及特异度。ROC曲线结果显示,右房周心外膜脂肪组织体积对病态窦房结综合征具有最佳诊断效能,ROC曲线下面积最大(0.70)。其值为16.3 cm3时为最佳截断点,此时其对病态窦房结综合征诊断的特异度及灵敏度分别为 51%和75%。

表3 心外膜脂肪组织体积与病态窦房结综合征的单因素相关性分析
BMI: body mass index; SSS: sick sinus syndrome; AF: atrial fribrillation; LA: left atrium; RA: right atrium; EAT-atrial: epicardial adipose tissue surrounding two atriums; EAT-RA: epicardial adipose tissue surrounding the right atrium; EAT-LA: epicardial adipose tissue surrounding the left atrium; EAT-ventricular: epicardial adipose tissue surrounding two ventricules; EAT-total: all of epicardial adipose tissue.*P<0.05;#P<0.001.
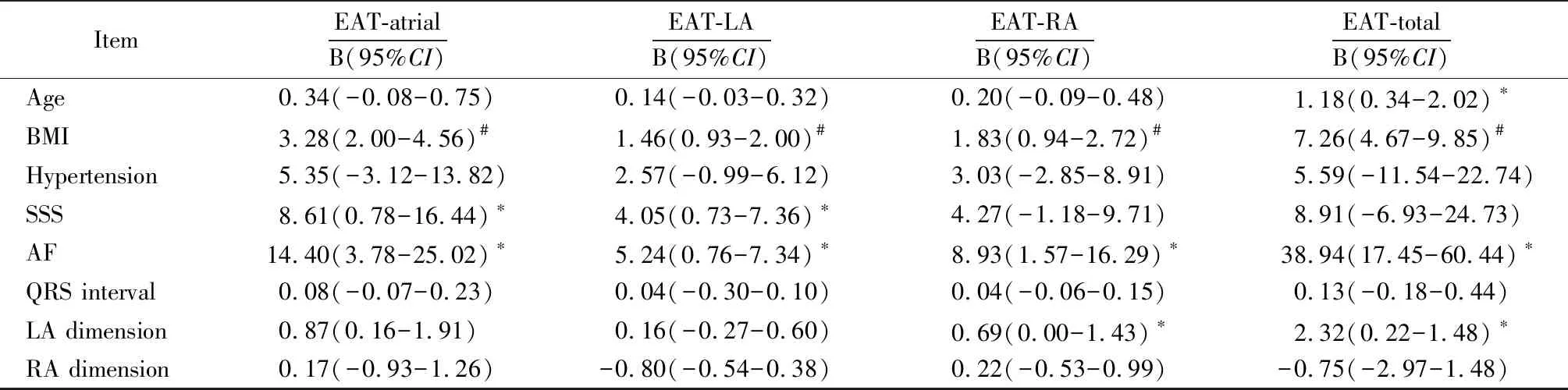
表4 心外膜脂肪组织体积与病态窦房结综合征的多因素相关性分析
BMI: body mass index; SSS: sick sinus syndrome; AF: atrial fribrillation; LA: left atrium; RA: right atrium; EAT-atrial: epicardial adipose tissue surrounding two atriums; EAT-LA: epicardial adipose tissue surrounding the left atrium; EAT-RA: epicardial adipose tissue surrounding the right atrium; EAT-total: all of epicardial adipose tissue.*P<0.05;#P<0.001.

图2 受试者工作特征曲线分析
EAT-RA: epicardial adipose tissue surrounding the right atrium; EAT-LA: epicardial adipose tissue surrounding the left atrium; EAT-atrial: epicar-dial adipose tissue surrounding the all atriums; EAT-total: all of epicardial adipose tissue.
3 讨 论
病态窦房结综合征主要表现为由于窦房结功能障碍而出现的窦性心动过缓及窦性停博,多伴有头晕、乏力、黑朦等明显临床症状,常导致心功能不全、晕厥等严重并发症的出现,显著增加了患者住院及死亡的风险。虽然病态窦房结综合征是最常见的缓慢性心律失常,但针对其危险因素的研究较少。
心外膜脂肪组织是包绕心脏的脂肪组织,约占心脏总重量的20%,并覆盖于80%的心脏表面,具有与心肌组织直接接触并与心脏组织共享血液供给的独特解剖结构,这种特殊的解剖结构为其在多种心血管疾病的作用发挥提供了解剖基础。本研究发现,心外膜脂肪组织体积在病态窦房结综合征患者中显著升高,提示其作为病态窦房结综合征危险因素的潜在可能性。已有研究发现,心外膜脂肪组织随年龄增长而升高,并与肥胖相关[13,14]。相似的房颤与心外膜脂肪组织的相关性也在近期的多项研究中得到了证实[12,15,16]。本研究结果亦显示心外膜脂肪组织体积与年龄、BMI及房颤的发生正相关。
无论是高龄还是肥胖都被认为是病态窦房结综合征的重要危险因素。Jensen等[17]对20 572例参与者进行平均17年的随访后发现,年龄每增长5岁,病态窦房结综合征的发病概率既增加0.73倍。同样BMI每增长5 kg/m2,病态窦房结综合征的发病概率既增加0.23倍。心房颤动常与病态窦房结综合征共存,被称为快慢综合征。研究发现在快速起搏构建的心房颤动模型中,窦房结活性及窦房传导均出现明显障碍。此外,心房颤动还会导致心房结构重构发生,扩大的左右心房及快速心室率导致的心房肌缺血[18-20],均会导致心房及窦房结纤维化,最终促使病态窦房结综合征的发生及发展。因此具有较多心外膜脂肪组织的患者更易出现病态窦房结综合征,这一定程度上是由于心外膜脂肪组织的积聚提示高龄、肥胖、房颤等病态窦房结综合征传统危险因素的出现。
在进一步的研究中,矫正上述可能导致心外膜脂肪组织增加的因素后,我们发现右心房周心外膜脂肪组织及总房周心外膜脂肪组织体积仍与病态窦房结综合征相关。这提示比邻窦房结的心外膜脂肪组织自身可能直接参与了病态窦房结综合征的发生及发展。我们猜测其潜在机制可能如下:解剖上窦房结位于右房心外膜,与其周围的心外膜脂肪组织间无明显解剖屏障,这为心外膜脂肪组织影响窦房结结构及功能提供了解剖基础。既往研究表明,以窦房结的纤维化、缺血及脂肪组织浸润为表现的结构重构是病态窦房结综合征发生的主要内在原因[2,21]。近来研究发现,不同于一般的脂肪组织,心外膜脂肪组织具有独特的旁分泌功能,能分泌多种细胞因子,从而影响周围组织。Venteclef等[22]在研究中发现心外膜脂肪组织皮下脂肪组织能分泌大量的人活化素A并导致大鼠心房肌出现明显的纤维化。Wang等[23]在动物实验中发现心外膜脂肪中YKL-40的高表达与心房纤维化相关。进一步在人体电生理检查中,研究人员发现心外膜脂肪的分布与心房纤维化的低电压区域高度相似,间接证实了心外膜脂肪与纤维化间的关系[24]。Mahajanf等[25]在动物实验中发现随肥胖时心外膜脂肪组织的集聚,心房肌中可见明显心外膜脂肪浸润。推测增多的心外膜脂肪组织可能直接浸润窦房结,同时通过旁分泌功能导致窦房结的纤维化,最终引起病态窦房结综合征的发生。此外,有研究发现,炎症导致窦房结-心肌连接组织的损伤是引起窦房传导阻滞的主要原因[26]。而心外膜脂肪组织已被证实具有致炎作用,其可以分泌多种炎症因子[6]。自主神经功能的受损被证实也在病态窦房结综合征的发病中起到一定作用。病态窦房结综合征患者可见心脏自主神经纤维及神经节的退行性改变[26]。而心外膜脂肪组织中富含大量的心脏自主神经纤维及神经节,因此集聚的心外膜脂肪组织与自主神经受损间存在联系。
综上所述,我们推测增多的心外膜脂肪组织一方面可直接导致窦房结自身出现结构重构,另外一方面可影响窦房结周围心肌组织及调节窦房结功能的心脏自主神经系统,从而共同导致病态窦房结综合征的发生及发展。本研究也证实病态窦房结综合征患者较正常人群的心外膜脂肪组织显著增多,其中以心房周心外膜脂肪组织增加为主,在矫正多种混杂因素后,总心房周心外膜脂肪组织体积和右房周心外膜脂肪组织体积与病态窦房结综合征独立相关,提示了心外膜脂肪组织在病态窦房结综合征的发生及发展中可能发挥了重要作用。

