基于聚类分析的视神经炎患者糖皮质激素治疗前后中医证候学研究
夏燕婷 ,钟勇 ,孙艳红 ,曹京源 ,韦企平
视神经炎(Optic Neuritis,ON)是指发生于视神经的任何炎性病变,包括累及视神经的中枢神经系统脱髓鞘疾病,以及各类感染和免疫介导性疾病,以视力急性或亚急性下降伴随中心视野损害为主要表现,是青壮年丧失视力最常见的视神经疾病之一[1-2]。患眼倏然盲而不见,属于中医眼科“暴盲”“目系暴盲”等范畴。治疗方面,除了少数有明确感染指征者适用抗生素外,大部分视神经炎多采用糖皮质激素(本文中简称“激素”)作为首选治疗手段,而大剂量及长期使用糖皮质激素的副作用也渐渐引起临床医生的重视。中医认为糖皮质激素为纯阳之品,大剂量及长期使用在副作用渐现的同时对患者的中医证型变化有显著影响,故糖皮质激素治疗背景下的视神经炎患者的证候特点及证型演变规律有待研究。本研究通过收集符合标准的170例视神经炎患者的中医证候资料,采用描述性分析及K-均值聚类分析的方法初步归纳总结本病激素治疗前后的中医证型分布规律,以期为中医辨证论治辅助治疗视神经炎、减少大剂量长时间运用激素的副作用以及提高患者生活质量等方面提供参考。
1 对象与方法
1.1 一般资料
收集2012年12月—2016年10月就诊于北京中医药大学东方医院眼科的视神经炎患者130例(208只眼)、北京协和医院眼科的视神经炎患者45例(73只眼),合计175例(281只眼),其中因未复诊脱落5例(6只眼),实际有效病例数170例(275只眼)。
1.2 诊断标准、纳入标准及排除标准
1.2.1 诊断标准 参考 《视神经炎诊断和治疗专家共识》[3]及《视神经疾病中西医结合诊治》[4]等综合拟定:(1)视力急性或亚急性下降,矫正无助;(2)视神经损害相关性视野损害;(3)相对性传入性瞳孔障碍(RAPD)或/和视觉诱发电位(VEP)异常;(4)眼底视盘可正常或轻度充血水肿;(5)部分患者发病前或病初可有前额部或眼眶深部疼痛,随眼球转动时加重;(6)获得性色觉异常,以红、绿色觉障碍为主;(7)除外其它视神经疾病:如缺血性、外伤性、遗传性、压迫性及浸润性、中毒性及营养代谢性视神经病变等;(8)除外视交叉及视交叉后的视路病变和视觉中枢病变;(9)除外其他眼科疾病:如屈光不正、眼前节病变、玻璃体病变、视网膜病变、青光眼等。确诊视神经炎必须具备前4项诊断标准,同时应具备后3项排除标准。
1.2.2 纳入标准 (1)符合上述视神经炎诊断标准,且为急性发病期患者;(2)年龄16岁(含)至60岁(含);(3)自愿参加本研究,并签署知情同意书。
1.2.3 排除标准 (1)妊娠期或哺乳期妇女;(2)有明确感染指征者适用抗生素,不适用激素治疗者;(3)拒绝使用激素者或有激素使用禁忌症者;(4)伴有严重的心脑血管、肝肾、造血系统等器官系统疾病者或精神性疾病患者;(5)3个月内参与其余临床试验者。
1.3 研究方法
1.3.1 糖皮质激素治疗方案 参考 《糖皮质激素类药物临床应用指导原则》[5]、《视神经炎诊断和治疗专家共识》[3]制定视神经炎糖皮质激素治疗方案,即根据不同的视神经炎种类,静滴注射用甲泼尼龙琥珀酸钠 (进口药品准字H20080285,比利时Pfizer生产)0.5 g~1 g/d,3~5 d,后逐渐减量,改用醋酸泼尼松片(国药准字H12020123,天津力生制药生产)口服1 mg/(Kg·d),后根据病情继续逐渐减量。
1.3.2 观察方法 采用前瞻性、横断面研究,根据对有关暴盲、目系暴盲病的古今文献调研以及现代有关视神经炎的临床研究,将视神经炎(目系暴盲)常见伴随症状、体征(包括急性视力下降、视物遮挡、眼痛、头痛、寒热、情绪、肢体麻木、出汗情况、食纳情况、睡眠情况、二便情况等)以及舌质、舌苔、脉象等组成中医证候调查表,并进行前期小样本量研究[6],最终结合专家意见修正制定 《视神经炎激素治疗前后证候观察表》。
临床医师根据要求将患者的基本情况、临床诊断、专科检查、病史、激素使用情况、四诊信息等准确如实地登录到证候观察表中,观察时间:治疗前,治疗后28 d(前后3 d内有效)。待研究结束后,由课题组专门人员进行统计学分析,尽可能减少测量性偏倚和选择性偏倚。
1.4 观察内容及评价标准
观察内容:视神经炎患者糖皮质激素治疗前及治疗后28 d的症状、体征及舌脉的频次、频率及证候变化。
中医辨证标准:参照国家中医药管理局制定的《中医病证诊断疗效标准》[7]、《中医眼科学》[8]以及《视神经疾病中西医结合诊治》[4]的“暴盲”“目系暴盲”、视神经炎等有关内容。
1.5 统计学方法
本试验采用EpiData 3.1(中文版)软件进行数据录入(双人平行录入),并使用SPSS 20.0统计分析软件进行统计学分析,数据采用描述性分析、K-均值聚类分析方法(K-Means Cluster Analysis)进行统计分析。使用患者激素治疗前后四诊信息为变量分别对患者聚类分析,将四诊信息的原始数据进行转换处理后,采用K-均值聚类法统计各个聚类的病例数以及各聚类中证候的频数,列举聚为三类、四类、五类并将出现频率≥30%的表征依次列举。
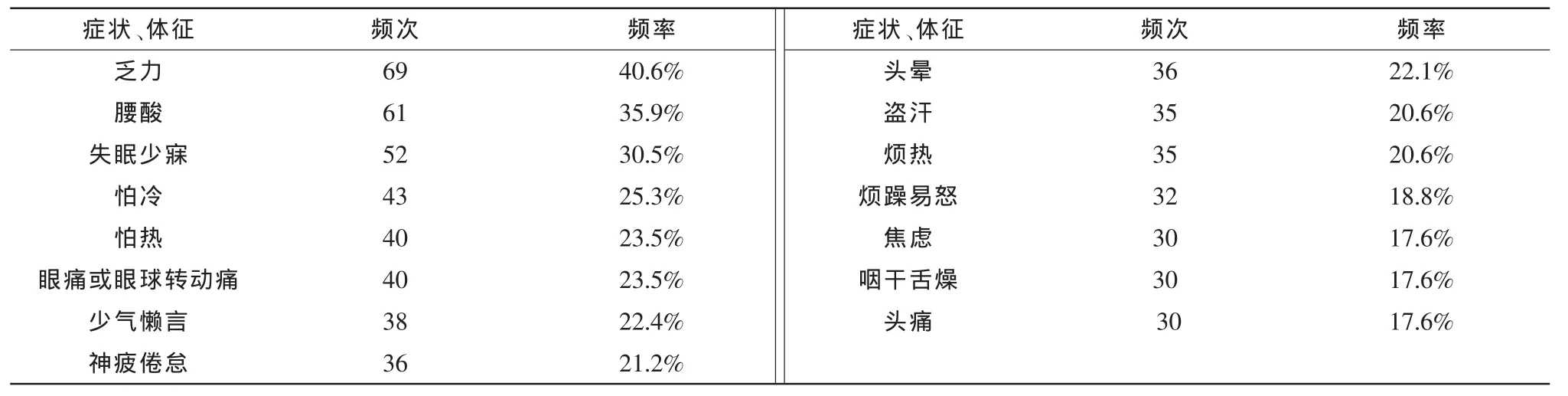
表1 激素治疗前中医症状、体征分布情况

表2 激素治疗后中医症状、体征分布情况
2 结果
2.1 一般资料
本研究实际有效视神经炎病例170例 (275只眼),其中男性77例,女性93例,平均年龄(35.77±14.25)岁。其中视神经脊髓炎相关性视神经炎(NMO-ON)37例 (62只眼)(其中水通道蛋白 4(AQP4)阳性34例(57只眼),髓鞘少突胶质细胞糖蛋白(MOG)阳性3例(5只眼)),多发性硬化相关性视神经炎(MS-ON)17例(29只眼),其他特发性脱髓鞘型视神经炎74例(116只眼),自身免疫性视神经炎(AON)12例(20只眼),感染性及感染相关性视神经炎9例(15只眼),其他视神经炎21例(33只眼)。
2.2 激素治疗前后四诊频次频率分布
激素治疗后患者症状、体征明显增多,其中,失眠少寐、烦躁易怒、口干、怕热的患者比例明显升高,此外,激素治疗前少见的口干、多梦、口苦、颧红等症状、体征,而在激素治疗后出现频率较高,均有大于四分之一的患者出现该症状(表1、表2)。
激素治疗后舌质红、苔薄黄、苔少的患者有一定比例增加。而苔薄白这一正常苔象减少了近三分之一(表3)。而脉沉细、脉细、脉沉这三个脉象的患者均有一定比例的下降,而其余脉象的患者均有增加,以脉细数患者增加的最为明显(表4)。
2.3 激素治疗前证候聚类分析
2.3.1 聚为三类 第一类(83例):舌淡红、苔薄白;第二类(32例):舌淡、乏力、面白唇淡、苔薄白、怕冷、脉沉细、神疲倦怠、少气懒言、腰酸、多梦、大便溏稀、夜尿;第三类(55 例):舌红、腰酸、怕热、口干、失眠少寐、咽干舌燥、焦虑、乏力、盗汗、烦热、苔少、烦躁易怒、头晕、男子遗精或女子月经量少、多梦。

表3 激素治疗前后舌质、舌苔频率分布变化

表4 激素治疗前后脉象频率分布变化
2.3.2 聚为四类 第一类(30例):腰酸、苔少、舌红、乏力、男子遗精或女子月经量少、咽干舌燥、头晕、神疲倦怠、失眠少寐、盗汗、口干、舌木、脉细、苔薄黄、耳聋;第二类(69例):舌淡红、乏力、苔薄白、脉沉细、少气懒言、舌淡;第三类(34例):苔薄白、舌淡、怕冷、脉沉细、腰酸、头晕、乏力、面白唇淡、神疲倦怠、胁满胀痛、胸闷。第四类(37例):烦躁易怒、怕热、舌红、失眠少寐、烦热、焦虑、脉细数、咽干舌燥、盗汗、苔黄、口干、苔薄黄、颧红、胁满胀痛、多梦。
2.3.3 聚为五类 第一类(61例):乏力、舌淡红、少气懒言、脉沉细、苔白、苔薄白;第二类(30例):怕冷、苔薄白、面白唇淡、多梦、腰酸、乏力、舌淡红、脉沉细、胸闷、健忘、头晕;第三类(33例):舌红、怕热、烦躁易怒、烦热、失眠少寐、盗汗、咽干舌燥、焦虑、口干、多梦、苔黄、颧红、苔薄黄、脉细数;第四类(25例):腰酸、苔少、男子遗精或女子月经量少、脉细、口干、舌红、失眠少寐、咽干舌燥、神疲倦怠、头晕;第五类(21 例):舌淡、脉沉细、苔薄白、善太息、多梦、腰酸、胸闷、耳鸣。
2.3.4 聚类分析 从聚类的结果看,聚为三类时,第一类组内四诊信息过少,流失大量表征,无法判定分类。而聚为五类时第五类和第二类症状重合率高达63.5%,两类差异较小可合并,结合临床情况及及不同聚类数的合理性,聚四类每组证侯相对较为稳定,四诊信息重合率较低(表5)。

表5 激素治疗前证候聚类分析
2.4 激素治疗后证候聚类分析
2.4.1 聚为三类 第一类(104例):口干、多梦、失眠少寐、舌红、焦虑、烦躁易怒、颧红、舌淡红、盗汗、烦热、咽干舌燥、脉细数、脉弦、怕热;第二类(39例):少气懒言、乏力、怕冷、多梦、神疲倦怠、失眠少寐、手足麻木、健忘、面白唇淡、口干、眼干、脉沉细、苔薄白、舌淡;第三类(27例):神疲倦怠、腰酸、失眠少寐、耳鸣、男子遗精或女子月经量少、喜太息、舌红、胁满胀痛、脉细、面白唇淡、苔少、苔薄白。
2.4.2 聚为四类 第一类(65例):口干、焦虑、多梦、烦躁易怒、失眠少寐、舌红、烦热、怕热、盗汗、颧红、脉细数、舌淡红、浮肿、咽干舌燥、心悸;第二类(27 例):舌红、颧红、口苦、胸闷、神疲倦怠、失眠少寐、苔少、大便干结、脉弦细、乏力、多梦、手足麻木、咽干舌燥、口干、腰酸、焦虑、尿赤、面色萎黄、脉弦、苔薄白;第三类(35例):失眠少寐、烦躁易怒、颧红、神疲倦怠、舌淡、乏力、苔薄白、面白唇淡、健忘、多梦、怕冷、心悸、脉沉细、耳聋、喜太息、腰酸、口苦、咽干舌燥、口干、头痛、胁满胀痛、眼干、少气懒言、焦虑、男子遗精或女子月经量少、胸闷、脉细数;第四类(43例):手足麻木、脉弦、怕冷、舌淡红、烦躁易怒、多梦、自汗、舌淡胖、乏力、苔薄黄、口干、胸闷、少气懒言、苔黄。
2.4.3 聚为五类 第一类(27例):失眠少寐、多梦、自汗、烦躁易怒、怕冷、乏力、胸闷、手足麻木、苔黄、少气懒言、舌淡胖、脉弦、神疲倦怠、舌淡红、苔白、健忘;第二类(34 例):颧红、腰酸、舌红、失眠少寐、口干、苔少、多梦、脉弦、大便干结、胸闷、焦虑、咽干舌燥、盗汗、心悸、易怒烦躁、舌淡红、乏力;第三类(38例):口干、舌淡红、易怒烦躁、手足麻木、苔薄黄、口苦、头痛、浮肿、失眠少寐、多梦、脉弦、舌木、多食易饥、盗汗;第四类(30例):失眠少寐、易怒烦躁、神疲倦怠、舌淡、乏力、颧红、面白唇淡、苔薄白、多梦、健忘、怕冷、心悸、脉沉细、腰酸、喜太息、耳聋、口苦、口干、男子遗精或女子月经量少、眼干、五心烦热、胁满胀痛、头痛、少气懒言、咽干舌燥;第五类(41例):烦热、舌红、失眠少寐、口干、烦热、怕热、苔白腻、颧红、脉细数、胸痛、多梦、多食易饥、盗汗。
2.4.4 聚类分析 从聚类的结果看,聚为四类时,第一类有53.3%体征与第三类相同,差异较小可合并;第三类超过30%的症状、体征及舌脉等多达27项。聚为五类时,第一类有56.3%体征与第四类相同,两类差异较小可合并;第二类58.8%体征与第四类相同,两类差异较小可合并;第四类超过30%的症状、体征及舌脉等多达25项。根据聚类分析的合理性并结合临床情况分析,聚为三类时各类间症状、体征及舌脉等重合率较低,出现的四诊信息数量比较合理(表6)。
2.5激素治疗前后各证型聚类例数对比
经聚类分析可见视神经炎患者激素治疗前后证型变化明显,各证型视神经炎经激素治疗后患者均有较大比例转化为阴虚火旺证,且激素治疗后所有患者均有一定程度的阴虚表现(表7)。

表6激素治疗后证候聚类分析

表7 激素治疗前后各证型聚类例数对比
3 讨论
行业内专家共识[3]已明确指出糖皮质激素是大部分视神经炎的首选治疗手段,与此同时大量长期或反复使用激素治疗所产生的副作用已引起更多眼科医师的关注和担心。早在90年代就有学者尝试用中医药理论来分析归纳激素的性味归经,指出糖皮质激素其味甘、其性大热,归经属心、肝、胆、脾、肾经,可大补元气、醒神开窍、温阳固脱,并可纳气平喘、疏利肝胆等,故应为“纯阳温热”之品[9]。韦企平[10]通过大量的临床实践发现,随着激素在视神经炎的普遍应用,其大热温阳之性对于本病的中医证型产生了较大的影响,故临床应在中西医结合治疗本病的过程中关注证型变化,并在遣方用药中随证化裁方药。
近年来,多元统计分析已广泛应用于中医证候学的研究[11]。四诊信息作为证型划分的最原始单元,为证型的确定提供依据,不同的证候舌脉在相似患者中往往会同时出现,这也是临床辨证分型的基本思维。而不同的医生通过临床辨证对证型分类,虽有一定的标准,但实际操作起来确是“仁者见仁、智者见智”。所以本研究采用聚类分析法,以四诊信息为自变量,通过对其内在的、非线性、不连续的信息加以客观提取,把其中关联系数较高的信息划归一类,最终形成证型分类。结果显示受试者在激素治疗前证型可聚为四类,包括肝肾阴虚证、气血两虚证、脾肾阳虚兼有肝郁证以及肝经实热兼有热盛伤阴证。而患者接受激素连续治疗28 d后证型可聚为三类,包括阴虚火旺证、气血两虚兼有阴虚证以及肾虚肝郁证。可明显看出由于激素大剂量且较长时间使用,可导致视神经炎患者的中医证型发生显著改变。激素治疗后的三个证型均有阴虚之表现,其中阴虚火旺证的患者占到了近三分之二。当大剂量的激素作用于人体后,早期多出现阳气亢盛,继则耗损阴精,阴精不能内敛而至肾阴亏损,阴虚火旺之证。可见糖皮质激素作为阳热味甘之品,有中医 “壮火食气”之意,使用过程中疗效显现的同时患者易“热盛而阴虚”。尤其是大剂量较长期使用更易 “推波助澜”,助阳伤阴,所谓“阳盛则阴病”,肾中之阴精暗耗,以致肾阴亏损,阴不制阳,虚火内生,故不难理解在视神经炎患者大量激素使用的过程中阴虚火旺证候渐现,本研究结果与临床实际所见基本相符。
《素问·四气调神大论》曰:“是故圣人不治已病治未病,不治已乱治未乱,此之谓也。夫病已成而后药之,乱已成而后治之,譬犹渴而穿井,斗而铸锥,不亦晚乎”。故在激素治疗视神经炎的过程中,外源性阳刚之品作用于人体,阳初显盛而阴虚火旺渐现时,应及时投用滋阴降火药。现代眼科名老中医庄曾渊用朱丹溪“相火论”学说解释激素不良反应并加以临床应用和验证。认为大剂量激素应用的不良反应属相火妄动,应滋阴降火。长期激素治疗可使下丘脑-垂体-肾上腺轴系统反馈抑制,激素分泌不足导致激素依赖,宜温补肾阳,无论滋阴、补阳都应注意阴阳互根,用药兼顾阴中求阳,阳中求阴,以达到阴阳平衡,有助病情稳定和恢复[12]。而韦企平在大量的临床实践中总结经验,针对激素使用早期视神经炎患者易出现的阴虚火旺证,以滋阴清热、壮水制火为法,用增液地黄汤为基本方治疗[10]。临床研究证实可以不同程度减轻激素治疗本病的副作用,改善患者的症状、体征,提高患者的生活质量。尤其是对病程长或病情反复,需要重复激素治疗的病例,中药参与治疗有更积极的临床价值。
不足与展望:(1)由于本研究纳入患者主要来自外省市,且大多数是疑难病例或复发病例,临床特点是病程长,并经过以激素治疗为主的多种药物治疗,且在既往药物效应下其中医证型已有不同变化。因此,我们的临床研究结果可能存在一定的选择偏倚。(2)本研究虽进行病因分类,但由于病例数限制,不同病因的视神经炎中医证型是否存在差异未能进一步研究。(3)研究周期仅1个月,而临床也发现随着激素的减量及病程的延长,激素的纯阳药效渐减,亦会阴损及阳,阳虚更显,证型也随之变化。故今后应进行更长周期及大样本的多中心研究,以便更客观评价该病激素治疗和序贯减量过程的中医证候变化规律,及时调整适宜新证型的中医方药,从而达到增效减毒,促进视功能改善,减少视神经炎复发的目的。

