NIPPV模式通气联合PS替代疗法治疗早产儿呼吸窘迫综合征的疗效及支气管肺部发育的影响
康乐
(驻马店市中心医院,河南 驻马店 463000)
早产儿呼吸窘迫综合征(RDS)是因缺乏肺泡表面活性物质(pulmonary srufactant,PS)导致肺泡进行性萎陷,肺顺应性下降,进而引发呼吸困难、呻吟、发绀、吸气三凹征[1]。多在早产儿出生后12 h内发病,若未及时入院治疗,患儿可能在3天内死亡,且病亡率和患儿体质量密切相关[2]。目前,PS替代疗法和辅助机械通气是临床最直接、最有效的治愈手段,经鼻间歇正压通气(nasal intermittent positiv pressure ventilation,NIPPV)是一种能显著改善肺泡扩张能力、增加患儿气体交换的无创通气模式,同时其并发症相较于传统气管插管要少的多[3-4]。我院应用NIPPV模式通气联合PS替代疗法治疗早产儿呼吸窘迫综合征,发现疗效显著,现报道如下。
1 资料与方法
1.1 一般资料
选择2015年5月—2017年5月我院收治的150例RDS早产儿为研究对象,纳入标准:符合新生儿呼吸窘迫综合征诊断标准[5];胎龄28~32周;均于出生后12 h内入我院治疗,均存在呼吸困难、呻吟、吸气三凹征等RDS临床症状;胸部X线显示呼吸窘迫综合征典型表现;入院后需行辅助通气治疗;家长均签署参于研究治疗同意书。排除标准:伴有严重先天性呼吸道畸形或先天性心脏病、肺炎等疾病患儿;患其他引起呼吸窘迫疾病的患儿;对研究用药或NIPPV有禁忌症的患儿。将150例RDS患儿按随机数字表法分为联合组和PS组,各75例。两组性别、X线分级等一般资料比较,差异无统计学意义(P>0.05),具有可比性。见表1。
1.2 方法
所有患儿入院确诊RDS后立即行气管插管后,气管内滴入温至37℃的猪肺磷脂注射液(意大利 Chiesi Farmaceutici S.p.A,注册证号:H20080429,规格:1.5 mL∶0.12 g)200 mg/kg,若患儿24 h内未见好转则按100 mg/kg的剂量再给予1次,同时常规给予静脉营养、抗感染、保暖、无创吸氧、吸痰等治疗。联合组在上述治疗基础上,当患儿出现呼吸困难、并呈进行性加重、伴鼻翼扇动、嘴唇发绀、三凹征及呻吟等症状给予呼吸机NIPPV模式通气治疗,参数设置为呼吸频率(RR)30次/min,吸气峰压(PIP)10~16 cmH2O,呼气末正压(PEEP)4~6 cmH2O左右,吸入氧浓度(FiO2)0.4~0.6,呼吸机参数应根据患儿病情适当调整。两组患儿均实时监测各项生命指征,给药后6 h内切忌气管内吸痰,在24 h后行胸部X线片检查,两组患儿若无创呼吸治疗无好转时均给予气管插管有创供氧治疗。
表1 两组一般资料比较
1.3 观察指标
①血氧指标和酸碱平衡:比较治疗前和治疗1、6、12、24 h后两组动脉血氧分压(PaO2)、动脉二氧化碳分压(PaCO2)、动脉血氧饱和度(SaO2)和pH。②临床疗效评价标准[6]:患儿不良呼吸状况均消失、无呻吟、皮肤无青紫、血气指标明显改善、SaO2高于85%、无酸碱失衡、X线检查结果显示双肺正常则治疗成功,若患儿呼吸、皮肤等不适症状均无好转则治疗失败;③比较两组无创通气治疗失败后行气管插管通气治疗率、平均住院时间及呼吸机平均使用时间;④支气管肺部发育情况:比较两组支气管肺发育不良(BPD)的发生率及病情程度,患儿不用氧疗为轻度BPD,用氧浓度低于0.30为中度BPD,用氧浓度超过0.30或需要NIPPV通气则为重度BPD;⑤并发症:观察并记录两组出现气漏、肺出血、鼻部损伤、腹胀等并发症情况。
1.4 数据分析
应用SPSS 19.0统计学软件分析数据,计量资料以“±s”表示,采用t检验,两组不同时间点比较,采用重复测量方差分析;计数资料以百分数(%)表示,采用χ2检验,P<0.05表示差异具有统计学意义。
2 结果
2.1 两组血氧指标和酸碱平衡比较
治疗前,两组血氧指标和酸碱平衡比较,差异均无统计学意义(P>0.05);治疗1、6、12、24 h后,PaO2、SaO2和pH均呈升高趋势,PaCO2均呈下降趋势,且联合组上述指标变化幅度均大于PS组,差异有统计学意义(P<0.05)。见表2。

表2 两组血氧指标和酸碱平衡比较
2.2 两组临床疗效比较
联合组治疗成功率为97.33%,显著高于PS组的88.00%,差异有统计学意义(P<0.05)。见表3。
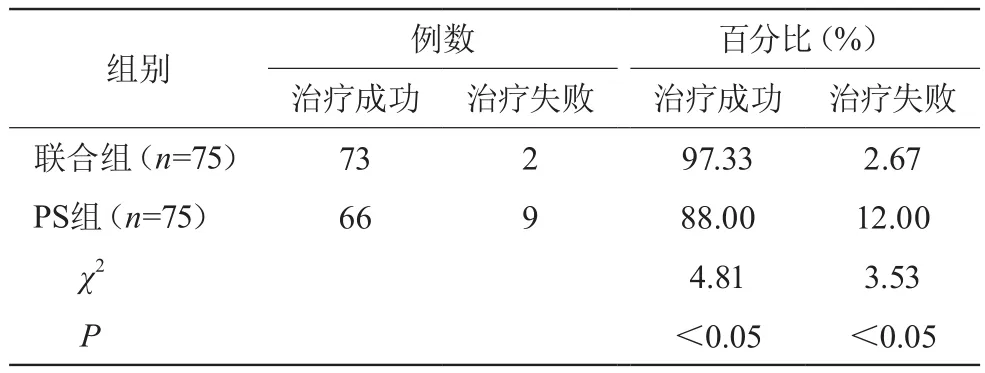
表3 两组临床疗效比较
2.3 两组无创通气治疗失败后行气管插管通气治疗率、平均住院时间及平均呼吸机使用时间比较
联合组无创通气治疗失败后行气管插管通气治疗率低于PS组,平均住院时间和平均呼吸机使用时间均短于PS组,差异有统计学意义(P<0.05)。见表4。

表4 两组无创通气治疗失败后行气管插管通气治疗率、平均住院时间及平均呼吸机使用时间比较
2.4 两组BPD发生率及轻重程度比较
联合组BPD发生率为2.66%,低于PS组的10.67%,差异有统计学意义(P<0.05)。见表5。
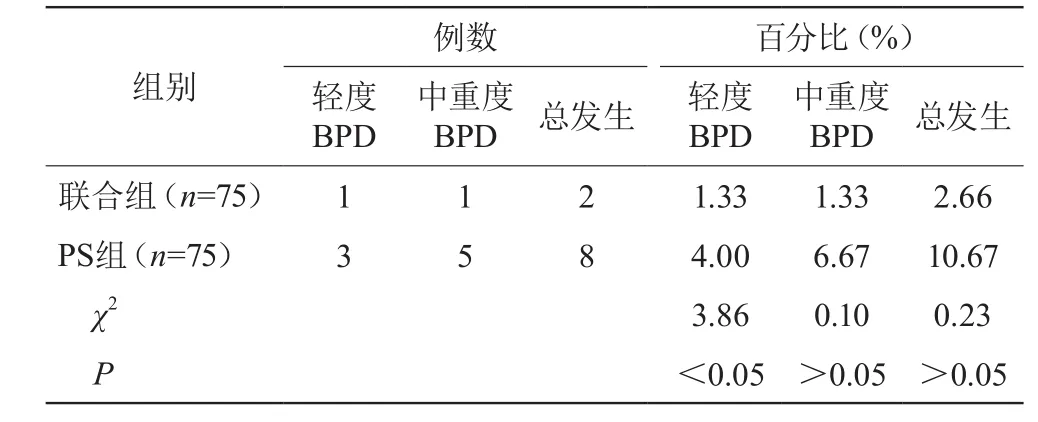
表5 两组BPD发生率及轻重程度比较
2.5 两组并发症发生情况比较
两组均无鼻损伤,联合组并发症总发生率为5.33%,低于PS组的16.00%,差异有统计学意义(P<0.05)。见表6。
3 讨论
早产儿呼吸窘迫综合征是由于早产儿胎龄小,机体各项生理功能尤其是肺部发育不成熟,导致缺乏PS,引起呼气时肺泡萎缩,气体交换异常而诱发的呼吸窘迫症状[7]。国外研究表明,该病发病率与胎儿胎龄和出生体质量密切相关,胎龄越小或体质量越轻,患病几率越大,胎龄小于36周、体质量低于2 kg的早产儿患病率远高于胎龄超过36周、体质量超过2 kg的足月产儿[8]。PS的主要作用为维持肺泡结构的稳定,与呼吸窘迫综合征患儿的通气和氧合功能密切相关[9]。
PS替代疗法可直接弥补患儿PS的不足,猪肺磷脂注射液(固尔苏)能增加肺泡的顺应性,改善肺部病变和氧合功能,减轻缺氧状态,实现较好的人-机交互作用,显著提高治疗效果,降低并发症发生率和缩短住院时间。本研究结果显示,PS组治疗效果较好,治疗成功率为88.00%[10]。NIPPV模式氧疗是一种通过无创通气模式,经鼻间给患儿输送氧气,间歇性升高喉部压力,从而提升呼吸道压力,进而使咽喉部间歇性膨胀易达到激发呼吸的作用,增加肺泡充盈,改善肺泡气体交换功能和氧运过程,提高PaO2,纠正机体因缺氧而出现的不良影响[11]。本研究应用NIPPV模式通气联合PS替代疗法治疗早产儿呼吸窘迫综合征,结果显示,联合组治疗成功率显著高于PS组,说明联合治疗方案的疗效更佳。
血氧指标和酸碱平衡是反映呼吸情况的金指标,PaO2是动脉中氧分子溶解于血浆中所产生的张力,与吸入气体中氧分压、机体呼吸功能和细胞中氧分子使用程度有关,是判断机体SaO2、氧合水平和缺氧程度的重要指标[12]。PaCO2是动脉中二氧化碳分子溶解于血液中所产生的压力,其大小与呼吸作用息息相关,能反映血液中pH值和肺泡通气状况[13]。SaO2是反映血红蛋白氧合能力及氧分子运送能力的指标,能有效评价肺功能和组织缺氧程度[14]。本研究结果显示,治疗后联合组PaO2、SaO2、pH和PaCO2改善幅度均大于PS组,说明NIPPV通气模式联合PS替代疗法能有效改善患儿肺功能、缺氧状态及血液酸碱平衡,提高治疗成功率。BPD是呼吸窘迫综合征患儿常见的肺部并发症,其轻重程度严重影响肺部呼吸功能,是造成患儿死亡的重要危险因素。本研究中联合组BPD发生率及严重程度均低于PS组,说明NIPPV通气模式联合PS能提高疗效[15]。联合组总并发症发生率明显低于PS组,无创通气治疗失败后行气管插管通气治疗率低于PS组,平均住院时间和平均呼吸机使用时间均短于PS组,说明联合应用可有效降低呼吸窘迫综合征患儿并发症的发生率,缩短呼吸机使用时间和住院时间。本研究虽监测的指标较多,但不够细致,后期应予以改进。
综上所述,NIPPV模式通气联合PS替代疗法治疗早产儿呼吸窘迫综合征的疗效显著,可明显提高无创呼吸治疗成功率,改善患儿肺功能、缺氧状态及血液酸碱平衡,降低BPD和其他并发症发生率,缩短患儿住院时间。

