关节镜下带血供关节囊移植重建髋臼盂唇疗效的初步研究
欧阳侃 王大平熊建义 陆伟 朱伟民 钟名金 许鉴
(深圳市第二人民医院运动医学科,广东深圳518035)
髋臼盂唇在维持髋关节稳定性及保护关节软骨方面起着重要作用[1]。盂唇的修复及保护越来越受到临床医师的关注;有些学者[2]甚至认为,髋关节镜手术疗效和术中盂唇是否得到保留直接相关。尸体研究[3]表明,髋臼盂唇起“液体封闭效应”,盂唇通过液体封闭,防止髋关节中央间室滑液的丢失,从而保护关节软骨,减少髋关节发生骨关节炎的风险。由于盂唇的这种生物力学性能,盂唇损伤无论是否合并髋撞击,临床上均建议修复盂唇而不是部分切除;当盂唇严重的发育不良或复杂裂伤、明显退变,无法直接修复盂唇时,则建议移植合适的组织来重建盂唇,目前临床常用的有自体髂胫束等[4-6]。本文介绍关节镜下局部关节囊移植重建发育不良或退变的髋臼盂唇的手术技术并评估其临床疗效。
1 资料与方法
1.1 临床资料
2014年1月至2016年1月,对21例患者进行关节镜下关节囊移植重建髋臼盂唇,其中男9例,女12例,平均年龄(46.7±5.7)岁。入选标准:术中发现盂唇发育不良(宽度<5 mm)、无法缝合修复的复杂撕裂、盂唇明显退变。排除标准:术前CE角<25°或有关节不稳表现,术中需行关节囊加强缝合的患者。所有患者由同一名医师手术,患者均为各种原因引起的腹股沟区疼痛,伴或不伴机械症状,经6个月以上保守治疗无效,包括运动改变、非甾体抗炎药口服、物理治疗等;所有患者均有痛性活动受限,前方撞击试验阳性(屈曲、内收、内旋激发疼痛);术前影像检查包括X线平片(骨盆正位和蛙氏位)、髋关节三维CT、单侧髋关节MRI扫描。
如果影像学及术中均发现钳夹型撞击,则行髋臼沿磨削;钳夹型撞击的诊断标准包括交叉征阳性、髋臼后倾相关的坐骨棘征阳性、CE角>40°等。X线平片上α角>55°则为凸轮撞击,存在凸轮撞击的患者则进行头颈交界区骨赘磨削;对不存在骨性撞击的患者,则在髋臼沿进行新鲜化后缝合盂唇。
采用改良Harris髋关节评分(modified Harris hip score,mHHS)、髋关节功能评分(hip outcome score,HOS)、日常生活髋关节功能评分(hip outcome scoreactivities of daily living,HOS-ADL)对手术前后髋关节功能进行评估。
1.2 手术方法
平卧于骨科牵引床上,气管插管全身麻醉,置硅胶会阴柱,足部置于牵引足套内;良好的肌松弛,透视引导下前外侧入路进入中央间室,然后关节镜监视下建立中前方入路[7],在两个入路间作关节囊切开,70°镜作全面的诊断性关节镜探查,确定盂唇病理状态,同时探查软骨损伤程度,尤其是软骨盂唇结合部。如果盂唇明显地发育不良(宽度<5 mm,图1)、复杂撕裂、退变明显,则采用局部自体关节囊移植重建修复盂唇复合体的解剖结构。
确定行盂唇重建术后,从前外侧入路观察,中前方入路进入射频,于盂唇边缘上方约5~10 mm处切开关节囊,所需关节囊组织的多少取决于原生盂唇组织的多少,目的是原生盂唇加上切取的关节囊组织缝合在一起后直径约5~7 mm,放松牵引时能起到液体封闭作用,如果盂唇严重磨损或退变,原生盂唇组织需完全清除,则需要更多的关节囊组织(图2);然后进入剥离棒,从关节囊侧向髋臼关节面方向,将关节囊组织从髋臼上小心剥离下来,保留关节囊血供(图3)。
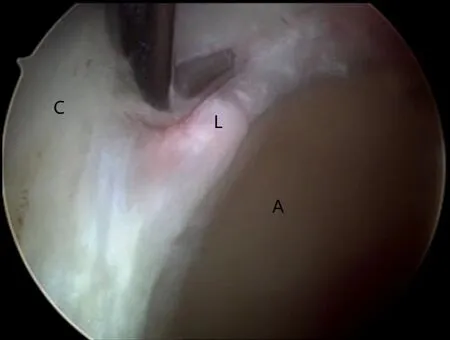
图1盂唇发育不良
如果存在钳夹型撞击,磨削过度包容的髋臼沿;不存在骨性撞击的患者,则在髋臼沿进行适当新鲜化;髋臼沿准备好后,从中前方入路置入2.3 mm生物可吸收锚钉将关节囊组织和残留盂唇组织间断缝合在髋臼沿上,一般大约每间隔1 cm置入1枚锚钉,这样盂唇固定合适,也避免关节囊血管被捆扎(图4)。
放松牵引,直视下观察外周间室,术中见髋关节活动时重建盂唇紧贴股骨头滑动,确定盂唇重建足够起到液体封闭作用(图5)。活动髋关节,看是否存在股骨颈和盂唇碰撞引起撞击,如果存在凸轮撞击,则进行头颈交界区骨赘磨削。
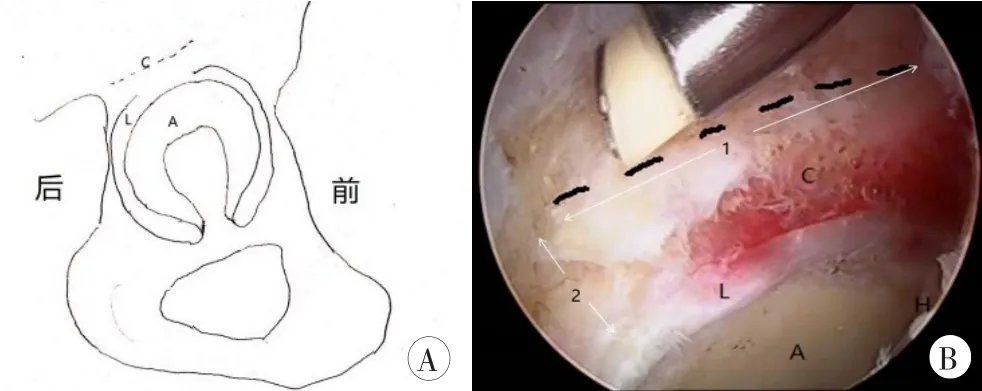
图2关节囊切取范围示意图
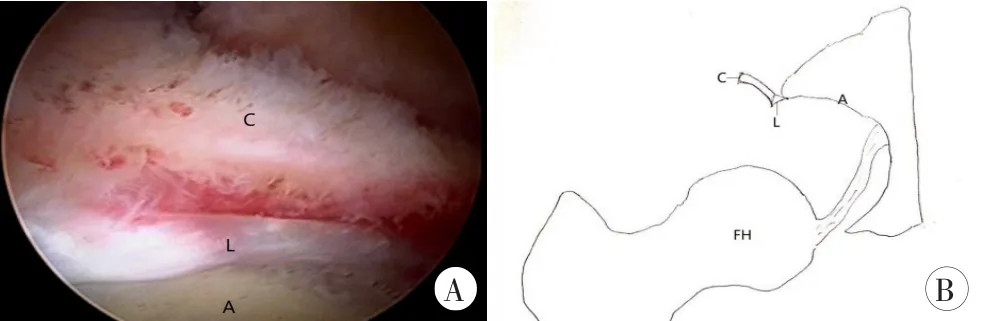
图3选取适当宽度关节囊,从关节囊侧向髋臼关节面方向剥离,保留关节囊血供

图4关节囊移植加强重建盂唇后
1.3 术后康复
术后患者即可扶双拐在能忍受的范围内平足步态负重,这种步态有利于保持骨盆水平,防止由于疼痛而倾斜骨盆,增加重建盂唇的压力;按计划进行被动关节活动度及肌力练习。6周后去拐,进行轻阻力的固定自行车或椭圆机练习,3个月后允许有反冲力的游泳,4个月后可打高尔夫球,6个月后可在能忍受范围内恢复对抗性训练。
1.4 随访及评价指标
随访6~23个月,平均(14.5±2.3)个月;常规术后随访包括住院期间日常查房,术后6周、3个月、6个月、1年门诊复查;术后半年复查MRI评估重建盂唇愈合情况;采用髋关节X线及临床体格检查评估患者髋关节骨关节炎的发病情况;采用mHHS、HOS、HOS-ADL评分评估术前、术后6周、3个月、6个月、1年及末次随访髋关节功能,统计时选取术前和末次随访评分。通过门诊或邮件采集数据,所有患者均进行标准临床评估包括高年资医师的详细临床检查。
1.5 统计学方法
采用SPSS 19.0软件进行统计分析。数据以均数±标准差表示,手术前后功能评分比较采用配对样本t检验,不同性别患者功能评分比较采用独立样本t检验。以P<0.05为差异有统计学意义。

图5关节囊移植加强重建盂唇后,放松牵引,见盂唇液体封闭作用恢复良好
2 结果
2.1 一般资料
盂唇发育不良(宽度<5 mm)7例,复杂撕裂9例,明显退变5例,均位于前外侧;凸轮撞击伴盂唇损伤5例,钳夹型撞击伴盂唇损伤3例,混合撞击伴盂唇损伤11例,单纯盂唇损伤2例;14例患者伴不同程度髋臼软骨损伤(66.7%),其中女9例,男5例;5例患者为OuterbridgeⅠ型,9例为OuterbridgeⅡ型,所有软骨损伤均位于髋臼边缘、盂唇软骨交界处,清理不稳定软骨后没有进行特殊处理。
2.2 手术前后髋关节功能比较
手术前后mHHS、HOS、HOS-ADL比较,差异有统计学意义(P<0.001);不同性别mHHS、HOS、HOSADL评分无统计学差异(表1)。
2.3 并发症
本研究患者未发生严重并发症,如神经损伤、感染、压疮;截止末次随访,无患者需要修正手术或者更进一步手术;术后半年复查MRI示,所有患者重建盂唇愈合良好,未见锚钉脱落及重建盂唇撕脱情况(图6)。
3 讨论
盂唇对于维持髋关节正常的结构和功能有重要的作用[8];盂唇撕裂会导致髋关节疼痛,是目前髋关节镜最常见的手术指征;目前临床对盂唇损伤的研究非常广泛,多数研究[9]认为,盂唇的切除会显著地导致髋臼压力及负荷增加,从而使髋关节早期发生骨关节炎。目前对盂唇损伤的治疗“金标准”是修复[10]。然而,对于无法修复的盂唇损伤,则需进行盂唇重建,基本原理是重建缺失或不足的盂唇,能恢复髋关节的稳定性同时恢复盂唇的液体封闭效应,从而有良好的临床效果[11]。
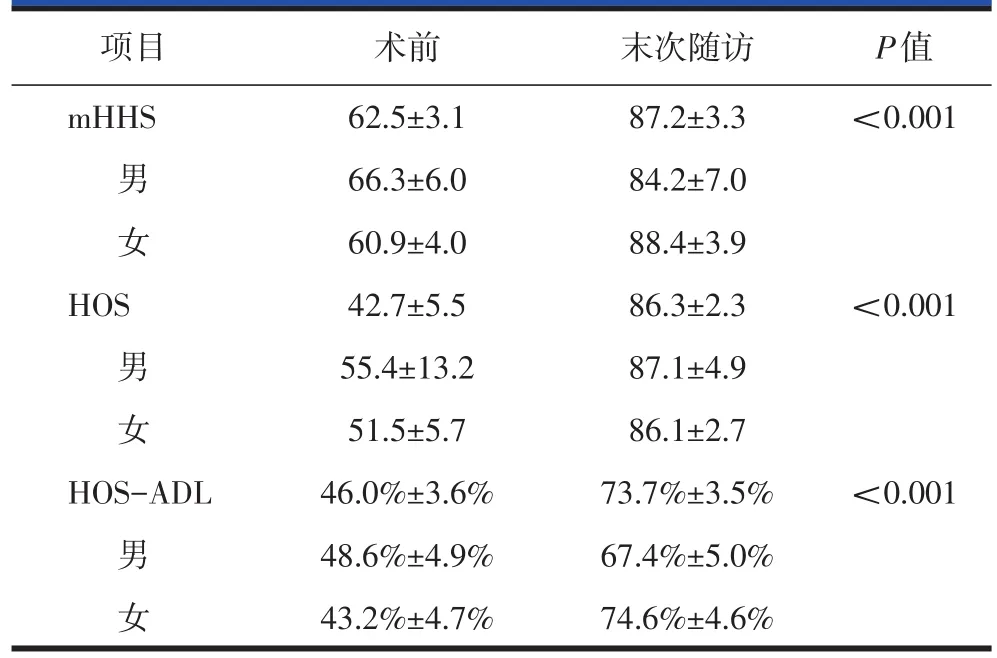
表1髋关节手术前后功能评分比较(x±s)

图6患者,女,56岁,盂唇发育不良,术前及术后6个月MRI
本研究患者临床满意度高,mHHS评分从术前的(62.5±3.1)分改善到末次随访时(87.2±3.3)分,和文献报道的结果相似[12-14]。本研究患者随访结束时临床及X线检查示无髋关节骨关节炎表现,无患者需要再次手术,和文献报道的结果相似[15]。
切开盂唇重建术由Sierra等[16]首次报道,而Philippon等[12]首次报道的镜下重建技术;盂唇重建可采用自体或异体组织重建,文献[17-19]报道盂唇重建移植物包括半腱肌腱、髂胫束、腘绳肌腱和同种异体盂唇等;虽然采用异体移植物手术时间较短,更容易预计移植物的大小,没有供区并发症,康复快,但比自体移植花费更多,同时也有传播疾病的风险。尽管目前检查、加工及灭菌技术的提高降低了异体移植传播疾病的风险,但仍然不能完全避免[20];自体髂胫束等移植存在发生供区并发症的可能、难以获取适当的移植物长度及恰当的位置以完全修复盂唇恢复盂唇封闭效应等缺点。
文献报道自体或异体组织重建盂唇早期效果均优良,然而,关节镜下转移及固定移植物技术要求高,移植组织要经过血管化及重塑过程;局部带血供关节囊移植重建髋臼盂唇技术尽可能地减少了供区并发症的发生,采用了局部带血供的组织移植,移植物重塑更快,手术操作相对传统盂唇移植更简单。本技术的缺陷在于,髋关节囊的作用尚不十分清楚,可能对髋关节的稳定性起作用,对此,我们并未进行生物力学测试来确定关节囊切除是否会影响髋关节稳定性。在本研究中,我们排除了CE角<25°的存在交界性髋关节发育不良的一部分病例,所以本研究的优良效果是初步的,尚需进一步扩大样本量的研究及相关的生物力学研究。
综上,对于盂唇发育不良、复杂撕裂、明显退变,建议行盂唇重建术,以恢复盂唇复合体的完整性;采用局部关节囊重建盂唇,在不增加手术复杂程度的同时保障了供体组织的血供,且不增加移植部位的并发症。

