剖宫产术后再次妊娠孕妇采用阴道分娩方式的可行性及对母婴结局的影响
池宏东 李晓霞
广东省珠海市妇幼保健院产科,广东珠海 519000
近年来,随着医疗技术的不断完善以及剖宫产手术指征的不断放宽,行剖宫产产妇人数逐年上升。加之我国二胎政策放开,剖宫产术后妊娠产妇较多。剖宫产术后子宫切口处容易形成瘢痕,而瘢痕子宫再次妊娠是容易发生子宫破裂、产后出血异常、胎盘前置等风险,对母婴健康很生命安全产生严重威胁[1]。而如果再次进行剖宫产术可能加剧对机体的损伤,引发多种不良事件[2]。随着人们健康意识的提高以及医疗水平的提升,一些孕妇要求使用阴道分娩方式,本文旨在探讨剖宫产术后再次妊娠孕妇采用阴道分娩方式的可行性及对母婴结局的影响。现报道如下。
1 资料与方法
1.1 一般资料
经医院医学伦理委员会批准选取2016 年1月~2018 年9 月在我院分娩的无剖宫产史50 例孕妇作为对照组,择同期在我院分娩的剖宫产术后再次妊娠50 例孕妇作为研究组,对照组患者50 例,年龄25 ~37 岁,平均(31.5±4.4)岁;孕周37 ~42周,平均(38.91±1.58)周;体质量55 ~80kg,平均(66.76±5.97)kg;产次1 ~3 次,平均(1.42±0.43)次。研究组50 例,年龄24 ~39 岁,平均(30.3±4.4)岁;孕周38 ~41 周,平均(39.01±1.52)周;体质量54 ~78kg,平均(65.25±5.52)kg;产次1 ~3 次,平均(1.31±0.21)次。两组间一般资料比较,差异无统计学意义(P >0.05)。具有可比性。对照组纳入标准:(1)单胎孕妇;(2)无妊娠、内科合并症;(3)无凝血功能障碍、活动性腹腔内出血及传染病;(4)孕妇无前次剖宫产指征且此次无剖宫产绝对指征;(5)孕足月头位单胎;(6)经本院伦理委员会批准;(7)孕妇及家属均知情并签署知情同意书。研究组纳入标准:(1)患者只有一次剖宫产史,且距离上次剖宫产时间超过2 年;(2)上次剖宫产为子宫下段横切口剖宫产术;(3)无凝血功能障碍、活动性腹腔内出血及传染病;(4)产前曾行超声检查子宫下段无瘢痕缺陷子宫下段无压痛;(5)无妊娠、内科合并症;(6)孕足月头位单胎;(7)经本院伦理委员会批准;(8)孕妇及家属均知情并签署知情同意书。排除标准:(1)存在呼吸系统、血液系统、消化系统、内分泌系统等疾病;(2)合并严重肾、心脏以及肝等重要脏器功能疾病;(3)产出畸形新生儿、死胎;(4)存在精神疾病。
1.2 方法
两组孕妇进行阴道分娩。阴道分娩条件:(1)此次妊娠和上次手术间隔2 年以上,且无剖宫产指征;(2)通过影像学检查未发现头盆不对称等异常情况,胎儿状态良好,大小无异常;(3)超声检查提升子宫恢复状况与胎盘附着位置均理想,子宫下段具有较好的延续性,切口处回声均匀;(4)上次剖宫后无严重的妊娠并发症及合并症;(5)孕妇签署知情同意书;(6)医院具备较好的医疗监护设备以及随时输血、手术、麻醉和抢救的条件[3]。
1.3 疗效判断标准及观察指标
统计两组产程时间、出血量、住院时间、新生儿体质量。新生儿出生1min、5min 时进行Apgar评分[4],分值范围0 ~10 分,分值越高表明新生儿状态越好,分值≤7 分表明新生儿出现窒息。新生儿出生3d 时进行神经行为功能评分[5],分值范围0 ~40 分,分值越高表明新生儿神经功能越好,总分值<35 分表明新生儿神经行为不正常。统计两组产妇产后并发症(产褥期感染、尿潴留、大出血)及新生儿并发症(窒息、肺炎、颅内出血)发生情况。
1.4 统计学方法
采用SPSS19.0 软件进行数据统计分析,计数资料以率表示,组间采用χ2检验。计量资料以()表示,采用t 检验。P <0.05 为差异有统计学意义。
2 结果
2.1 两组患者产程时间比较
两组第一产程时间、第二产程时间、第三产程比较,差异无统计学意义(P >0.05)。见表1。
表1 两组患者产程时间比较(,min)
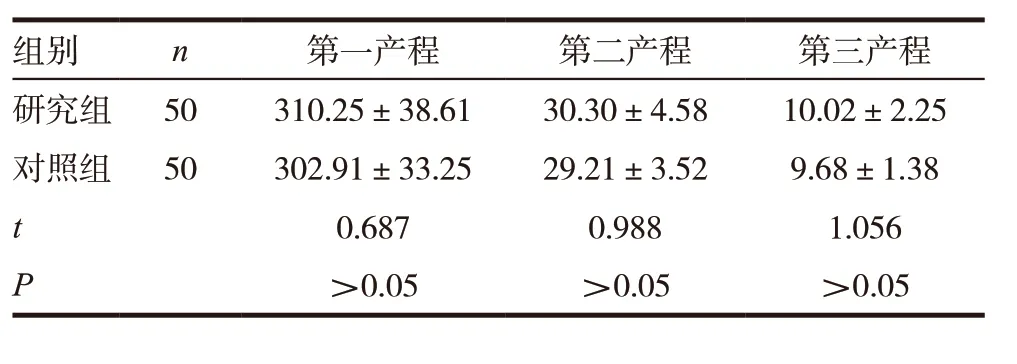
表1 两组患者产程时间比较(,min)
组别 n 第一产程 第二产程 第三产程研究组 50 310.25±38.61 30.30±4.58 10.02±2.25对照组 50 302.91±33.25 29.21±3.52 9.68±1.38 t 0.687 0.988 1.056 P >0.05 >0.05 >0.05
2.2 两组患者临床指标比较
两组患者出血量、住院时间、新生儿体质量比较,差异无统计学意义(P >0.05)。见表2。
表2 两组患者临床指标比较
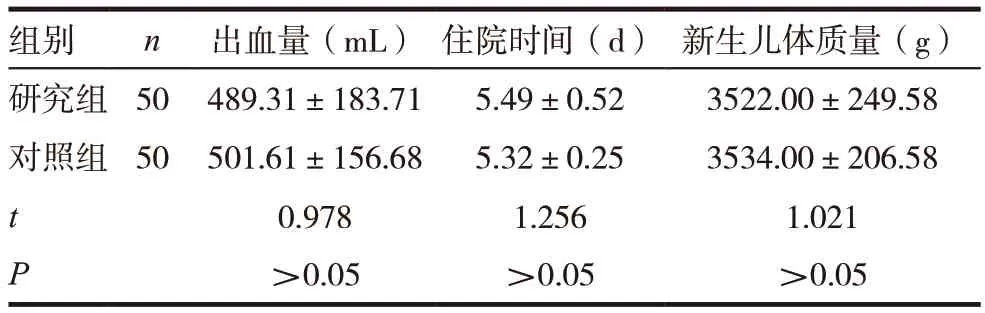
表2 两组患者临床指标比较
组别 n 出血量(mL) 住院时间(d) 新生儿体质量(g)研究组 50 489.31±183.71 5.49±0.52 3522.00±249.58对照组 50 501.61±156.68 5.32±0.25 3534.00±206.58 t 0.978 1.256 1.021 P >0.05 >0.05 >0.05
2.3 两组新生儿Apgar评分比较
两组新生儿1min、5min 时Apgar 评分比较,差异无统计学意义(P >0.05)。见表3。
表3 两组新生儿Apgar评分比较(,分)

表3 两组新生儿Apgar评分比较(,分)
组别 n 出生后 1 min 出生后 5 min研究组 50 7.83±1.72 9.58±0.61对照组 50 7.62±1.35 9.56±0.25 t 0.987 0.658 P >0.05 >0.05
2.4 两组新生儿神经行为功能评分比较
两组新生儿神经行为功能评分,差异无统计学意义(P >0.05)。见表4。
2.5 两组产妇产后并发症比较
研究组产妇产后并发症发生率与对照组比较,差异无统计学意义(P >0.05)。见表5。
2.6 两组新生儿并发症比较
研究组新生儿并发症发生率与对照组比较,差异无统计学意义(P >0.05)。见表6。
3 讨论
随着现代社会的发展,医疗水平的提高,剖宫产安全系数的进一步提高以及和一些社会因素的干预,在一定程度上促进了剖宫产率的大幅度提高。 随着中国实施第二胎政策,剖宫产再次妊娠的孕妇人数不断增加。剖宫产再次妊娠孕妇如进行剖宫产手术具有较高的危险性,患者可能出现盆腔粘连、产后出血、切口粘连、胎盘置入等情况,增加产妇及新生儿死亡率[6]。因此需要降低剖宫产再次妊娠孕妇再次剖宫产率。
表4 两组新生儿神经行为功能评分比较(,分)
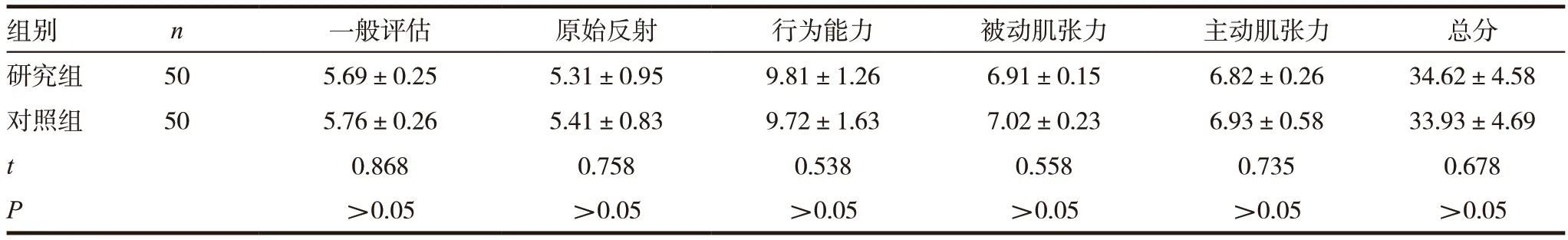
表4 两组新生儿神经行为功能评分比较(,分)
组别 n 一般评估 原始反射 行为能力 被动肌张力 主动肌张力 总分研究组 50 5.69±0.25 5.31±0.95 9.81±1.26 6.91±0.15 6.82±0.26 34.62±4.58对照组 50 5.76±0.26 5.41±0.83 9.72±1.63 7.02±0.23 6.93±0.58 33.93±4.69 t 0.868 0.758 0.538 0.558 0.735 0.678 P >0.05 >0.05 >0.05 >0.05 >0.05 >0.05
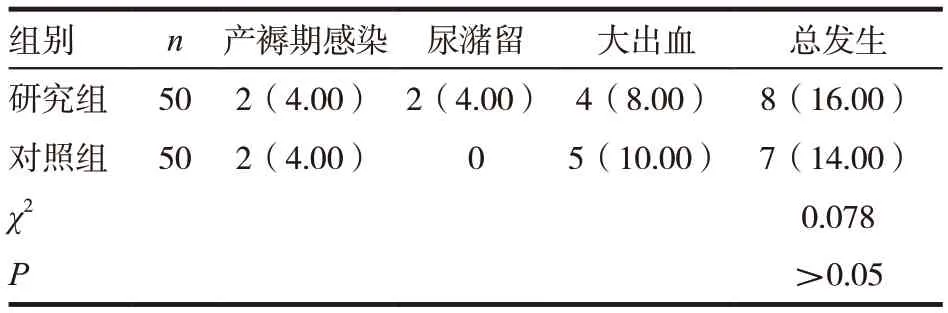
表5 两组产妇产后并发症比较[n(%)]
表6 两组新生儿并发症比较[n(%)]
但剖宫产再次妊娠孕妇是否可以阴道分娩已成为妇产科需要面对的重要问题。有研究报道,剖宫产术后再次妊娠孕妇采用阴道分娩可有效防止子宫再次受到创伤,病情产道挤压可帮助新生儿排出肺内分泌液,减少湿肺、呼吸窘迫等并发症,产妇及新生儿健康及安全得到有效的保护[7]。但有研究表明,剖宫产术后再次妊娠孕妇采用阴道分娩会增加子宫切除和子宫破裂风险,令产妇在受到分娩宫缩痛后再次转剖宫产术分娩,加剧产妇痛苦[8]。因此,如何科学地选择分娩方式对孕妇和新生儿的健康具有重要意义。
本次研究中,研究组剖宫产术后再次妊娠孕妇尝试采用阴道分娩,结果研究组产程时间、出血量、住院时间、新生儿体质量、新生儿1min、5min 时Apgar 评分、新生儿神经行为功能评分、产妇产后并发症发生率、新生儿并发症发生率与对照组比较差异无统计学意义。结果可见,剖宫产术后再次妊娠孕妇采用阴道分娩方式是切实可行的,对母婴结局无明显影响。但临床中剖宫产术后再次妊娠孕妇采用阴道分娩方式需要严格按照子宫阴道试产的原则和指征[9],分娩前需详细询问产妇既往手术情况,重视对产妇阴道的系统性检查,准确评估产妇软产道与骨产道情况[10],并通过超声检查全面掌握胎盘、胎儿、瘢痕的愈合脐带等实际情况,以便更好的进行分娩[11]。分娩过程中要谨慎使用缩宫素[12],严密监测产妇宫缩频度、强度等情况,如果产程或活跃期过长,需要再次评估产妇情况并进行阴道检查[13]。在分娩过程中为避免出现子宫破裂现象需要采取有效的助产措施加速第二产程[14]。整个过程中需关注胎心变化、产妇尿液颜色、子宫形态、羊水性状变化及子宫下段是否存在疼痛等状况[15],如存在异常情况应立即停止阴道分娩。分娩结束后系统性的检测产妇宫腔、宫颈、阴道等情况,如果存在异常情况应及时给予处理[16-17]。
综上所述,剖宫产术后再次妊娠孕妇采用阴道分娩方式是切实可行的,对母婴结局无明显影响,可降低再次剖宫产率。

