溶脂辅助腋窝淋巴结清扫术临床应用分析
陈文晓,袁超杰,吴卫文,罗海岸
广东医科大学附属台山医院(台山市人民医院)普外科,台山 529200
乳腺癌外科治疗一直没有停止朝着 “缩小”和“精准”手术方向发展,不但要治愈疾病而且要实现生理和心理的康复[1]。腋窝淋巴结清扫术是阻断乳腺癌转移的最主要手段,传统手术术式存在切口及术野过大,术中出血过多,易致肩关节活动功能障碍,术后恢复慢,损伤肋间臂神经并发症较多等问题,一直困扰临床医师。溶脂辅助腋窝淋巴结清扫术,使腋窝经溶脂后形成网状人工腔隙,神经、血管得到充分显露和保护,减少手术分离,缩小手术切口及术野,术后恢复快,减轻肩关节功能受损。现将32例溶脂辅助腋窝淋巴结清扫术病例资料与同期的传统腋窝淋巴结清扫术对比,探讨其临床应用价值,现报告如下。
1 资料和方法
1.1 病例资料
2015年1月—2019年2月台山市人民医院收治的75例乳腺癌改良根治术患者,按随机双盲法及患者知情同意入组。其中观察组为溶脂辅助腋窝淋巴结清扫术32例,当中溶脂辅助开放式腋窝淋巴结清扫术24例,乳腔镜腋窝淋巴结清扫术(mastoscopic axillary lymph node dissection,MALND)6例,年龄38~71岁,平均(53.3±9.6)岁;术前TNM分期Ⅱa期 13例,Ⅱb期 12例,Ⅲa期4例,Ⅲb期3例。对照组为传统术式腋窝淋巴结清扫术43例,年龄40~71岁,平均(54.7±9.6)岁,术前TNM分期I期2例,Ⅱa期 16例,Ⅱb期 10例,Ⅲa期11例,Ⅲb期4例。两组病例术前病理明确浸润性乳腺癌,并排除远处转移及心肺脑等重要器官功能衰竭无法耐受手术。根据乳腺疾病腔镜手术技术操作指南(2016版)中规定的禁忌证和绝对适应证确定手术指征。腔镜下腋窝淋巴结清扫术的禁忌证为:(1)有术侧腋窝手术史;(2)在腋窝淋巴结的分级中,临床检查、彩超检查和 MRI 检查指标均>N2;(3)腋下血管或神经有明显粘连及发生淋巴结肿大;(4)发生腋窝淋巴结融合、固定;(5)乳腺肿物未超过胸大肌外侧缘。绝对适应证是临床触诊或腋窝淋巴结彩超检查的结果为阴性或肿大的腋窝淋巴结直径不大于1 cm。进入MALND组患者均知情同意。
1.2 手术方法
观察组中,(1)开放术式:取仰卧位后全麻,腋窝分层多点注射脂肪肿胀液(生理盐水 250 mL+蒸馏水250 mL+肾上腺素1 mg+2%利多卡因20 mL),15~20 min,于腋前线缘平乳头平面处切开皮肤1.0 cm,钝性分离腋窝脂肪囊,置人侧孔吸引器负压吸引溶化脂肪后形成空腔。在该切口向内侧作乳腺切除切口,通过该切口完成腋窝淋巴结清扫。(2)MALND术式:取仰卧位后全麻,腋窝分层多点注射脂肪肿胀液(生理盐水 250 mL+蒸馏水250 mL+肾上腺素1 mg+2%利多卡因20 mL),15~20 min,于背阔肌前缘平乳头下1~2横指平面处切开皮肤1.0 cm,钝性分离腋窝脂肪囊,置入侧孔吸引器负压吸引溶化脂肪后形成空腔,置入Trocar,注入 CO2建立气腹,压力控制在 7~8 mmHg(1 mmHg=0.133 kPa),乳腔镜进入气腔直视引导,腋窝上部胸大肌外缘和背阔肌前缘置入5 mm 、10 mm trocar、分离钳及超声刀、剪刀进入人工气腔分离纤维分隔,切除淋巴结,保护神经及血管。术毕将吸脂及分离的淋巴结送病理检查。
对照组:全麻后沿乳腺切除的切口外延伸至腋窝部,切开皮肤、皮下组织至腋窝,于胸小肌外上缘后方切开喙锁筋膜,显露到腋静脉后,切开腋静脉鞘,结扎、切断腋静脉分支,于腋静脉下方、背阔肌内侧继续分离腋部淋巴结脂肪组织。
1.3 观察指标
两组病例手术切口长度(腋窝切口)、腋窝清扫术中出血量、清扫淋巴结数、术后引流时间、术后1个月患侧肩关节外展最大角度、肋间臂神经损伤例数等指标。
1.4 统计学分析
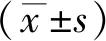
2 结果
两组患者年龄无明显差别(P>0.05),与对照组相比,观察组的平均切口长度短、术中出血量小、术后引流时间短及肋间臂神经损伤发生率低。术后1个月患侧肩关节外展的最大角度大,差异有统计学意义(P<0.01),清扫淋巴结数量与对照组差异无统计学意义(P>0.05),见表1。
表1 两组患者临床指标情况
3 讨论
目前传统开放乳腺癌改良根治术,在血管、淋巴管开放下先切除乳房或肿瘤,术中挤压、牵扯肿瘤,增加肿瘤转移机会;手术切口长,瘢痕较大,且腋窝淋巴结清扫术后容易出现上肢水肿、麻木、疼痛等并发症[2-4],对患者产生巨大的生理、心理负担。通过优先程序的小切口溶脂去除脂肪后为腋窝淋巴结清扫术创造条件,阻断术中操作导致转移的可能性;充分暴露神经、血管组织,减少损伤及出血,提供安全保障[5];节约腋窝切口,大大缩短整个手术切口长度;溶脂避免电刀分离,保护皮瓣[6];因此,在临床应用上有重要的意义。但在推广过程中对溶脂导致腋窝淋巴结的病理形态改变后可能出现局部复发率增加的担忧不少。不少研究结果表明:吸脂方法不会破坏淋巴结结构[7];保留胸前神经和肋间臂神经也不会增加肿瘤复发的概率[8];及无增加切口转移的发生率[9]及肿瘤血行转移风险[10]。说明溶脂手术不会增加乳腺癌的复发率[11],其安全性得到肯定。本组的数据显示,淋巴结清扫数目比较显示无差别(P>0.05),而观察组手术切口、术中出血量、术后引流时间及肋间臂神经损伤并发症发生率均较对照组小(少),具有明显的统计学意义(P<0.05)。以上数据与国内的文献报道一致。盛宇伟等[12]的研究提示溶脂辅助术式与传统术式对比举肩障碍等并发症发生率亦无明显差异。但本研究结果显示溶脂术式患者术后1个月患侧肩关节的最大外展角度更大(P<0.05),提示该术式对肩关节的功能影响减少。以上证明溶脂辅助术式具备心理、生理的微创等方面优势。经溶脂注入CO2后建立腋窝人工气腔为进一步行MALND提供解剖基础,小孔进入腋窝腔进行更大的操作范围的操作,进一步缩短手术切口,实现微创,术后恢复更快,患侧肩关节上肢功能受影响更小;腔镜作用下将腋窝的神经、血管、淋巴管放大8~10 倍,在镜下明显看到淋巴结、腋静脉、胸背神经及血管、肋间臂神经及淋巴管等,更好地显露神经、血管予以保护[13],减少并发症。我科在开展MALND中未出现肋间臂神经的损伤,出血量更少、手术切口更小,达到了微创、功能和美观三重效果。
纵观目前关于腋窝溶脂的文献报道很多,但对溶脂吸脂的手术细节却鲜有论及,溶脂的范围、效果、方法等方面未有明确标准或规范。笔者结合临床体会及经验,于本文略作探讨。
溶脂的效果直接影响腋窝淋巴结清扫术疗效:溶脂的效果不充分,脂肪组织清除不彻底,直接影响神经血管充分暴露,需要依靠超声刀进行大量的分离操作,与传统开放术式无两样,徒增风险;溶脂的范围过大,高压吸脂容易损伤胸壁和腋窝的重要神经、血管,特别血管损伤出血后导致视野模糊影响淋巴结清扫,增加手术风险。笔者认为一个满意的溶脂效果必须同时满足以下两个条件:(1) 充分暴露重要的神经、血管;(2) 无重要的神经、血管损伤。为此,溶脂合理的范围为:胸廓外侧、肩胛下血管前,腋静脉以下(图1)。

图1 溶脂的范围:胸廓外侧、肩胛下血管前,腋静脉以下解剖区域
Fig.1 The range of liposuction: anatomical area below axillary vein on the lateral side of the chest and in front of the subscapular vessels
在此空间,充分的溶脂后可以形成保留血管、神经、淋巴组织的类似“盘丝洞”的人工气腔(图2)。

图2 溶脂的效果:保留血管、神经、淋巴组织的人工气腔
Fig.2 Effect of liposuction: formation of artificial gas cavities preserving blood vessels,nerves, and lymphoid tissues
溶脂的过程又是完全盲视下操作,以体表界线为标志及手触感辅助定位,有助对溶脂的范围、程度掌控,以保证溶脂的效果以及减少血管神经的损伤。笔者在开展腋窝溶脂时,探索发现利用胸大肌锁骨下2~3横指与肱骨转子下缘连线、腋后线、背阔肌前缘后方1~2横指,三条解剖线对应的体表界线组成范围引导操作,溶脂效果良好。同时,良好的溶脂效果为MALND可行性、安全性提供重要保证。MALND术前溶脂入路(溶脂后作为腔镜观察trocar)位置选择背阔肌前缘平乳头上1~2横指平面,可以缩短进入溶脂空间路径,靠后的入路也为分离解剖胸小肌后方第二水平和第三水平淋巴结时提供更好的视野。更好地发挥微创的优势。临床中,应注意溶脂吸脂过程中破坏腋窝组织的整块性,部分的淋巴结在溶脂中已被吸掉,可能影响病理结果的准确性。为解决此问题,笔者在术中严密掌握溶脂的范围及步骤,实行吸脂标本的分步过滤收集,细化确认不同组别淋巴结标记分类,保证病理分期的准确。

