皮下脂膜炎样T 细胞淋巴瘤18F-FDG PET/CT 影像分析并文献复习(附4 例报道)
周见远 邹思娟 张国鹏 沈艳霞 朱小华
华中科技大学同济医学院附属同济医院核医学科,武汉 430030
皮下脂膜炎样T 细胞淋巴瘤(subcutaneous panniculitis-like T cell lymphoma,SPTCL)于1991年由Gonzalez 等[1]最早报道,该病的发病率低,约占外周T 细胞淋巴瘤的0.5%~0.9%[2]。SPTCL 可以发生于各个年龄段,男女均可发病,主要累及皮下脂肪组织。除了常规影像学检查方法如超声、CT、MRI 等,18F-FDG PET/CT在SPTCL 的诊疗过程中也发挥着重要作用。但目前有关SPTCL 的18FFDG PET/CT 影像及研究报道非常有限,笔者分析本院收治的SPTCL 患者,并回顾文献报道,分析SPTCL 的18F-FDG PET/CT 影像学特点,探讨其在SPTCL 中的应用价值。
1 资料与方法
1.1 病例资料
SPTCL 患者4 例,其中,男性2 例,女性2 例;年龄19~69 岁。主要症状:发热、盗汗、皮下结节、体重下降等。皮下结节2.0~4.0 cm,大小不等。
病例1:男性,24 岁。因“发现左侧前上胸壁肿块半月余”入院。体格检查:左前上胸壁肿块,大小约2 cm×3 cm,无压痛。实验室检查:WBC 3.83×109个/L[正常参考值:(3.50~9.50)×109个/L,下同]、谷丙转氨酶124 U/L(4~33 U/L)、谷草转氨酶159 U/L(4~32 U/L)、γ-谷氨酰转肽酶302 U/L(10~71 U/L)、神经元特异性烯醇化酶23.14 μg/L(0.05~16.30 μg/L)。行胸壁肿块活检,术后病检结果示:镜下见脂肪组织,可见多量炎性细胞及泡沫细胞等,加做免疫组化诊断为SPTCL。
病例2:女性,19 岁。因“全身多处皮下结节2 周,发热1 周”入院。体格检查:多处皮下结节,较大者直径约2 cm,以胸前、左前臂、背部为甚。实验室检查:WBC 2.08×109个/L、中性粒细胞1.13×109个/L([1.80~6.30)×109个/L]、淋巴细胞 0.77×109个/L( [1.10~3.20) ×109个/L]、 RBC 3.73×1012个/L([3.80~5.10)×1012个/L]、血红蛋白109.0 g/L(115.0~150.0 g/L)、血小板190.0×109个/L([125.0~350.0)×109个/L]、谷丙转氨酶125 U/L、谷草转氨酶116 U/L、γ-谷氨酰转肽酶95 U/L、乳酸脱氢酶(lactate dethydrogenase,LDH) 585 U/L(135~214 U/L)。行病灶病理活检,并加做免疫组织化学检测,病理结果为SPTCL。
病例3:女性,26 岁。因“全身散在皮下结节1月余”入院。体格检查:全身散在皮下结节,直径约3~4 cm,色红,质较硬,活动度可,浅表淋巴结无肿大。实验室检查:WBC 1.24×109个/L、中性粒细胞0.39×109个/L、RBC 3.77×1012个/L、血红蛋白104.0 g/L、谷丙转氨酶68 U/L、谷草转氨酶16 U/L、白蛋白28.3 g/L(20~35 g/L)、LDH 262 U/L。皮下结节病理会诊意见:原发性皮肤T 细胞淋巴瘤。免疫表型符合SPTCL。
病例4:男性,69 岁。因“发现皮下肿块4年,间断发热2年”入院。体格检查:体温40.3℃,脉搏120 次/min。左下眼睑结节,直径2~3 cm,活动度尚可,质软,无触痛,全身皮肤及巩膜未见黄染,浅表淋巴结无肿大。实验室检查:WBC 4.91×109个/L、淋巴细胞0.13×109个/L、单核细胞0.03×109个/L([0.10~0.60)×109/L]、嗜 酸 粒 细胞0.00×109个/L([0.00~0.06)×109/L]、RBC 3.81×1012个/L、血红蛋白115.0 g/L、血小板32.0×109个/L、谷丙转氨酶352 U/L、谷草转氨酶293 U/L、白蛋白23.4 g/L。行左下肢肿块活检,病检结果为SPTCL。
1.2 影像学检查
患者空腹6 h 以上,血糖≤11.1 mmol/L。静脉注射3.7 MBq/kg18F-FDG(由日本住友HM-10HC回旋加速器及18F-FDG 合成模块制备,放射化学纯度>95%),注射显像剂无外渗,静息60 min 后行全身PET/CT 断层显像(美国GE 公司Discovery Elite 690 型),扫描范围自颅底至股骨中段,扫描速度90 s/床位。CT 扫描参数:管电压120 kV,管电流120 mA。PET 图像行衰减校正及迭代法重建。所有患者或其家属均于检查前签署了知情同意书。
1.3 图像分析
两位有5年以上工作经验的核医学主治医师利用美国GE 公司Advantage Workstation 进行18F-FDG PET/CT 图像处理。排除18F-FDG 生理性摄取,确定异常放射性摄取增高区(高于周围或对侧正常组织),观察18F-FDG PET/CT 所示病灶大小、形态及分布范围。测量所有病灶的CT 值,并沿所有病灶边缘勾画ROI,由计算机自动得出SUVmax,记录其中18F-FDG 代谢最高病灶的SUVmax。
1.4 免疫组化检测
活检组织经10%中性甲醛固定,采用常规石蜡包埋切片,行苏木精-伊红染色及免疫组织化学标记,免疫组织化学标记采用Envision两步法。
2 结果
2.1 18F-FDG PET/CT 显像结果
病灶形态不规则,密度增高,病灶CT 值范围分别为:病例1(-81.74~-13.9 HU)、病例2(-43.95~-2.62 HU)、病例3(-31.36~3.96 HU)、病例4(-20.3~10.2 HU),相应部位18F-FDG 摄取增高。
病变累及范围广泛,皮下脂肪组织受累部位广泛,面颈(2 例:病例3、4)、躯干(4 例)、四肢(4 例)、腹膜和盆腔脂肪组织(2 例:病例1、2)均可受累。半定量分析结果:皮下脂肪病灶SUVmax为3.5~14.6。
病例1:双侧上肢及躯干皮下、右侧乳腺、心包脂肪垫、腹膜(网膜、肠系膜)、腹膜后及盆腔脂肪组织、左侧腋窝及双侧腹股沟内多发片状、絮状或团片状稍高密度影(CT 值稍高于脂肪密度)并代谢增高,大者位于左前上胸壁皮下,大小约2.6 cm×2.3 cm,放射性摄取增高,SUVmax=14.6。拟诊为SPTCL(图1)。
病例2:双侧上肢及躯干皮下(包括双侧乳腺周围及腹股沟区域)、腹膜(网膜、肠系膜)及盆腔脂肪组织内多发絮状或片状稍高密度影(CT 值稍高于脂肪密度),放射性摄取增高,SUVmax=8.8。拟诊为SPTCL(图2)。

图1 皮下脂膜炎样T 细胞淋巴瘤患者(男性,24 岁)的18F-FDG PET/CT 显像图 图中,A:MIP 图示双侧上肢及躯干、左侧腋窝及双侧腹股沟区多发病灶18F-FDG 摄取增高;B~D:左前胸壁皮下脂肪组织内稍高密度影,代谢明显增高;E~G:腹腔内脂肪组织不规则稍高密度影,相应病灶18F-FDG 摄取增高。FDG:氟脱氧葡萄糖;PET/CT:正电子发射断层显像计算机体层摄影术;MIP:最大密度投影。Fig.1 18F-FDG PET/CT imaging of subcutaneous panniculitis-like T cell lymphoma

图2 皮下脂膜炎样T 细胞淋巴瘤患者(女性,19 岁)的18F-FDG PET/CT 显像图 图中,A:MIP 图示双侧上肢、胸部、腹部及双侧腹股沟区多发代谢增高病灶;B~D:双侧乳腺见絮状及片状稍高密度影,相应18F-FDG 摄取增高,左侧腋窝淋巴结增多,代谢增高;E~G:腰背部皮下脂肪组织稍高密度影,代谢增高;H:MIP 图示经过化疗后,原病灶范围明显缩小或消失,代谢明显减低或消失,治疗后活性明显受抑或灭活。FDG:氟脱氧葡萄糖;PET/CT:正电子发射断层显像计算机体层摄影术;MIP:最大密度投影。Fig.2 18F-FDG PET/CT imaging of subcutaneous panniculitis-like T cell lymphoma
病例3:多处淋巴结(右侧颈部V 区、右侧锁骨上下、双侧腋窝)增多并肿大,代谢显著增高;多处皮下(右侧鼻翼旁、左侧颊部、双侧上臂、双侧乳腺、双侧胸腹壁、双侧腰背部、双侧臀部及大腿内外侧、双侧下肢、双侧足踝)软组织影,代谢不均匀性增高,SUVmax=8.6。上述结果符合SPTCL征象。
病例4:左侧球后软组织肿胀,代谢增高;腹膜后、右侧盆腔、双侧腹股沟多发淋巴结代谢增高,部分肿大;左侧下颌角、左侧腰背部、左侧臀部、双侧大腿皮下多发结节,代谢轻度增高,SUVmax=3.5。上述结果结合临床拟诊为SPTCL。
2.2 病理检查及免疫组化结果
活检组织镜下表现为脂肪组织周围多量异型淋巴细胞浸润(病例1 见图3)。
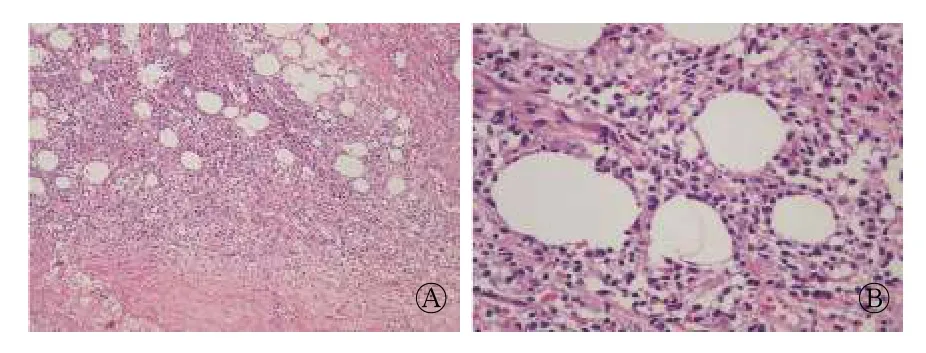
图3 皮下脂膜炎样T 细胞淋巴瘤患者(男性,24 岁)胸壁肿块活检病理图(苏木精-伊红染色,A:×100;B:×400) 图中,镜下脂肪组织增生,其内可见多量的炎症细胞和泡沫样细胞聚集,局灶性区域可见组织坏死。Fig.3 Biopsy pathology of the chest wall mass in patients with subcutaneous panniculitis-like T cell lymphoma
病例1:CD3(+)、CD5(+)、CD7(+)、TIA-1(T 细胞内抗原1)(+)、GrB(颗粒酶B)(+)、CD8(+)、CD4(-)、CD20(-)、CD56(-);病例2:CD3(+)、CD5(+)、CD7(+)、TIA-1(T 细胞内抗原1)(+)、GrB(颗粒酶B)(+)、CD8(+)、CD4(-)、CD20(-)、CD56(-);病例3:CD3(+)、CD7(+)、CD8(+)、CD56(-);病例4:CD2(+)、CD43(+)、CD3(+)、CD7(+)、CD8(+)、CD4(-)、CD5(-)、CD20(-)。
3 讨论
SPTCL 是一种细胞毒性T 细胞淋巴瘤。2005年以前根据SPTCL 的临床病理、免疫表型、T 细胞受体等分为2 类:一类是来源于α/βT 细胞受体的T 细胞淋巴瘤;另一类是来源于γ/δT 细胞受体的T 细胞淋巴瘤。由于二者的免疫表型及预后有着明显差异,2005年的世界卫生组织/欧洲癌症研究和治疗组织分类将SPTCL限定为α/βT 细胞受体阳性的CD8 细胞毒性T 细胞淋巴瘤[3]。
复习文献报道病例[4-17]及本院诊治的4 例病例(表1),结果发现SPTCL 患者男女均有受累,年龄分布范围较广(14~69 岁)。SPTCL 的主要临床症状为发热、寒战、盗汗、皮下结节或红斑、体重下降等。少数SPTCL 患者可出现皮肤溃疡[18],部分伴随局限性或广泛性水肿等[19-20]。SPTCL 皮下结节或红斑主要出现在躯干和四肢,面颈部少见,包括乳腺部位的皮下脂肪组织,淋巴结受累少见[5]。另外,少数SPTCL 可侵犯骨髓、肺等组织,且相关报道罕见[21-22]。在实验室检查方面,本研究的SPTCL 患者出现血细胞减少、肝功能异常。13 例患者LDH不同程度升高[6,8-9,11-16]。Hutchings 和Specht[23]发现LDH 与非霍奇金淋巴瘤的分期早晚、有无骨髓侵犯存在相关性,提示LDH 与肿瘤恶性程度有关。本研究也得出与之类似的推论:LDH 与SPTCL 的恶性程度可能存在一定的联系。
此外,回顾文献报道[4-17]以及本院病例,结果发现12.5%(3/24)患者出现了明确的嗜血细胞综合征(hemophagocytic syndrome,HPS)。 HPS 是SPTCL患者可能发生的最严重的并发症。Willemze 等[18]报道SPTCL 合并HPS 者占17%,而γ/δT 细胞淋巴瘤合并HPS 者占50%,且合并HPS 者的5年生存率约为46%,明显低于未合并HPS 者(91%)。因此,合并HPS 往往提示病情进展和较差预后的可能。
在免疫组化方面,所有SPTCL 患者均表现为CD8(+)、CD56(-)(本研究中病例4 未检测CD56)。Willemze 等[18]研究结果发现,SPTCL 患者的主要表型为CD8(+)、CD56(-),而γ/δT 细胞淋巴瘤则表现为CD8(-)、CD56(+/-),因此,CD8、CD56对于SPTCL 与γ/δT 细胞淋巴瘤的鉴别诊断具有重要价值。
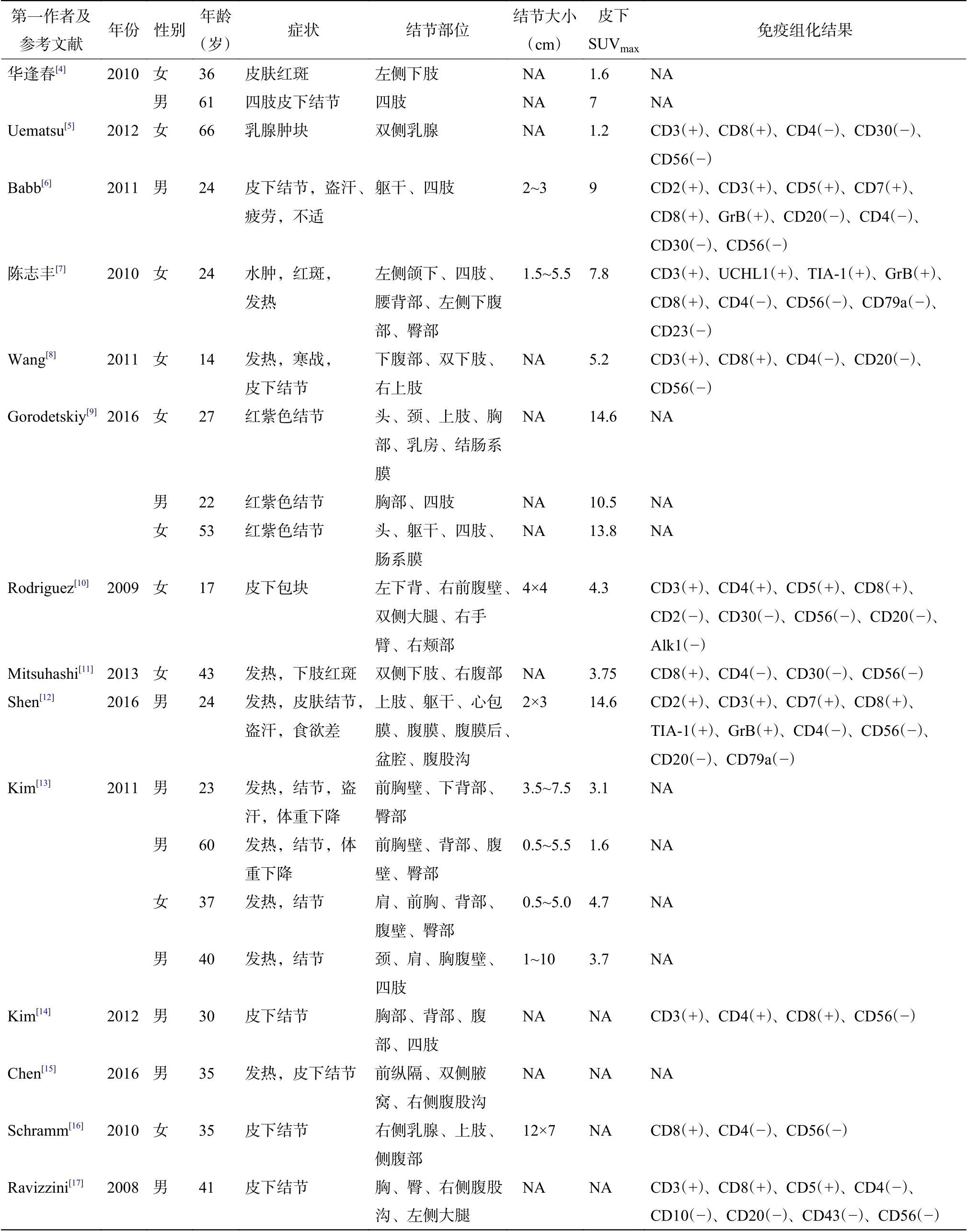
表1 回顾14 篇文献报道的SPTCL 患者的临床、病理及影像学特征Table 1 Clinical,pathological and imaging characteristics of SPTCL reported in 14 literatures
在18F-FDG PET/CT 影像学表现方面,总结本院和文献报道[4-17]的共24 例SPTCL 患者的18F-FDG PET/CT 显像特征:SPTCL 病灶往往表现为18F-FDG的高摄取及CT 值略高于脂肪组织的不规则稍高密度影;病灶大小不等(0.5~12.0 cm),主要分布于皮下脂肪组织,以四肢(19/24)和躯干(19/24)等部位居多,面颈(6/24)少见,亦可出现腹腔内脂肪组织侵犯(腹膜、腹膜后、肠系膜等脂肪组织),淋巴结受累,其相应病灶18F-FDG 摄取增高;18F-FDG摄取程度存在差异(SUVmax:1.2~14.6)。其中,Kim 等[13]、华逢春等[4](其中1 例)、Uematsu 和Kasami[5]、Wang 等[8]报道病例的18F-FDG PET/CT SUVmax(1.2~5.2)与其他病例[6-7,9-12,14-17]的SUVmax(5.69~14.6)存在显著的差别,其病灶局限于皮下组织,病灶数量及范围较小,且均未见明确腹腔或盆腔病灶,无淋巴结侵犯证据,未合并HPS。同时,Uematsu 和Kasami[5]也认为SUVmax偏低与病灶范围小及PET 有限的空间分辨率有关。因此,推测SUVmax的表现可能与疾病的发展进程有关。
18F-FDG PET/CT 能直观显示病灶形态及18F-FDG摄取程度的变化,评估治疗效果及预后。本研究的病例2、3 经过治疗后,发现原病灶范围明显缩小或消失,代谢明显减低或消失,治疗后活性明显受抑或灭活(图2)。同样,Mitsuhashi等[11]和Kim 等[14]研究的SPTCL 患者接受CHOP(环磷酰胺+多柔比星+长春新碱+泼尼松)方案治疗后,PET/CT 表现为病灶代谢完全缓解,未见明显18F-FDG 摄取,显示了PET/CT 的疗效评估优势。
综上所述,SPTCL 病变分布广泛,皮下脂肪组织病变部位以四肢、躯干居多,面颈少见,腹腔、盆腔内脂肪组织亦可受累,淋巴结受累较少,病灶代谢增高,18F-FDG 摄取差异较大。18F-FDG PET/ CT 全身显像有利于整体评估SPTCL 患者病情,在疗效监测方面发挥着重要的作用。

