经椎间孔入路经皮内窥镜下椎间盘切除术治疗旁中央型腰椎椎间盘突出症
巩 陈,张 涛,胡 伟,刘向阳,吴建明,吕碧涛
1.亳州市人民医院脊柱外科,亳州 236800
2.海军军医大学附属长征医院骨科,上海 200003
随着人们生活及工作方式的改变,腰椎椎间盘突出症(LDH)的发生率逐年增加,并趋于年轻化。LDH治疗有非手术治疗及如椎板开窗椎间盘切除术、显微内窥镜下椎间盘切除术、经椎间孔入路经皮内窥镜下椎间盘切除术(PETD)、后路椎板切除植骨内固定术等手术治疗。有研究表明,非手术与手术治疗1年后效果相当,但手术治疗症状缓解快,痛苦少[1]。传统椎板开窗椎间盘切除术是治疗LDH的金标准,需在全身麻醉下进行,且术中需去除部分椎板、黄韧带和剥离椎旁肌肉,创伤较大。PETD治疗LDH始于20世纪晚期,近年在全世界得到广泛应用,目前已用于治疗多种类型LDH[2-3]。PETD治疗LDH有多种技术,其中BEIS(broad easy immediate surgery)技术由白一冰[4]最早提出,其镜下视野广阔,可行硬膜囊腹侧减压,适合治疗旁中央型LDH,且减压彻底,疗效确切。本研究比较了BEIS技术和传统椎板开窗椎间盘切除术治疗旁中央型LDH的临床疗效,现报告如下。
1 资料和方法
1.1 一般资料
纳入标准:①单节段旁中央型LDH,单侧症状,症状与影像学上显示突出间隙相对应;②突出椎间盘无骨化及钙化;③突出椎间盘向上不超过上位椎弓根下缘,向下不超过下位椎弓根中线;④经正规非手术治疗6个月无效(包括休息、药物、康复理疗等),有马尾综合征者(药物止痛无效且患者无法忍受疼痛可6个月内手术)。排除标准:①发育性椎管狭窄;②腰椎不稳和滑脱;③复发性突出;④高髂嵴(双侧髂骨最高点连线高于L4下终板);⑤感染、肿瘤;⑥不能耐受手术。
2015年1月—2017年1月,按照上述标准,纳入在亳州市人民医院脊柱外科接受治疗患者78例。A组(40例)采用BEIS技术行PETD治疗,男17例、女23例;年龄19 ~ 59岁,平均43.1岁;突出节段:L4/L528例,L5/S112例;突出类型:突出17例,脱出19例,游离4例。B组(38例)采用传统椎板开窗椎间盘切除术治疗,男18例、女20例;年龄20 ~ 60岁,平均42.8岁;突出节段:L4/L526例,L5/S112例;突出类型:突出18例,脱出17例,游离3例。2组患者性别、年龄、突出节段及突出类型等基线资料差异均无统计学意义,具有可比性。
1.2 治疗方法
所有患者结合术前影像学检查结果及临床表现确定手术节段。手术均由同一医师主刀完成。
A组患者取俯卧位,确认皮肤进针点。以L4/L5节段为例,C形臂X线机前后位透视定位L5椎体上缘中点(A点,图1a),侧位透视定位患侧L5上关节突BEIS点(图1b),2点在皮肤表面连线标记为α线(图1a白色虚线),另外后背皮肤所在平面与身体侧面皮肤所在平面相交于β线,α线与β线交点即为进针点(此点不受患者胖瘦、年龄及高矮的影响),进针点与BEIS点连线即为进针路径(图1c)。消毒铺巾,利多卡因15 mL+生理盐水25 mL局部麻醉,18号针进行深部麻醉,要求此针与水平面呈角25°~ 45°(α,图1c)。麻醉关键点是皮肤、腰背筋膜及关节突,避免将药物注入椎管内,根据透视确定针尖位置。麻醉成功后,皮肤切开6 ~ 8 mm,沿着18号针插入导丝,去除18号针,沿导丝逐级插入扩张管,最后只保留最大扩张管,插入2.5 mm克氏针,透视确定前后位上克氏针尖端位于BEIS点指向下位椎体上缘中点、侧位上从BEIS点指向下位椎体后上角,用锤子固定克氏针。手动环钻沿克氏针钻入,行关节突成形,磨去上关节突腹外侧,避免损伤关节面及关节囊,当感到脱空时拔出环钻及克氏针,环钻内有取出骨质。沿扩张管插入工作管道,透视确定工作管道位置。安装内窥镜并冲洗,镜下可见黄韧带,去除部分黄韧带,寻找下位神经根、硬膜和突出髓核,患者咳嗽时可见硬膜波动,射频消融止血,彻底去除突出髓核,可旋转工作管道探查神经根其他部位,然后去除椎间盘内发生退行性变的髓核。镜下见神经根膨胀,水压变动时神经根波动明显,且患者腿部不适明显缓解,取出的髓核量与MRI上突出量相当,说明减压彻底。最后拔出工作管道及内窥镜,采用皮内可吸收线缝合伤口,摘除髓核送病理检查。手术结束,患者直腿抬高试验结果为阴性。

图1 进针路径示意图Fig. 1 Location sketch of puncture path
术后予甘露醇150 mL静脉滴注,每日2次。床上练习抬腿,每天200次,逐渐增加。术后即可戴腰围行走,术后1个月复查腰椎MRI,观察减压情况。出院时伤口换药,以后无需换药。佩戴腰围1个月,3个月内避免剧烈活动,定期门诊复查及电话随访。
B组患者全身麻醉后取俯卧位,做后正中纵行切口,长约5 cm,依次切开显露突出节段椎板间隙,去除部分上下椎板、部分下关节突内侧及黄韧带,必要时去除部分棘突根部,显露硬膜囊及受压神经根,分离粘连组织,彻底止血,将硬膜及神经根拉向内侧(若为腋下型突出,则将神经根拉向外侧),显露突出髓核。若神经根张力较大、分离困难,可先行椎间盘内减压,再显露突出髓核。用尖刀适当切开后纵韧带及纤维环,用髓核钳摘除突出的髓核及椎间盘内松动髓核,探查神经根周围是否有残留髓核,确定神经根减压彻底后,止血,留置引流管1根,缝合切口。
术后除应用与A组相同的药物外,加用头孢唑林钠1.0 g(加入100 mL生理盐水中静脉滴注)1 d(过敏者改用注射用克林霉素磷酸酯),口服塞来昔布胶囊。记录伤口引流量,24 h引流量< 50 mL时拔除引流管。床上练习抬腿,每天200次,逐渐增加。术后第3天戴腰围行走,伤口每3 d换药1次。佩戴腰围1个月,3个月内避免剧烈活动,定期门诊复查及电话随访。
1.3 观察指标
记录2组的切口长度、术中出血量、手术时间及住院时间,术后6、12个月采用日本骨科学会(JOA)评分[5]、疼痛视觉模拟量表(VAS)评分[6]、Oswestry功能障碍指数(ODI)[7]评价疗效。
1.4 统计学处理
应用SPSS 19.0软件对数据行统计学分析。计数资料以例数和百分比表示,组间比较采用Mann-Whitney U检验;计量资料以±s表示,组内比较采用重复测量数据的方差分析,组间比较采用独立样本t检验;以P < 0.05为差异有统计学意义。
2 结 果
2组手术时间差异无统计学意义(P > 0.05,表1);A组在切口长度、出血量及住院时间上均优于B组,差异均有统计学意义(P < 0.05,表1)。A组所有患者术后伤口均愈合良好,无感染发生;1例患者术中出现颈部疼痛、四肢麻木等癫发作前表现,立即停止手术,观察30 min症状消失后继续手术;1例术后第3天出现症状复发,症状基本同术前,经非手术治疗1周症状明显缓解,2个月后症状消失;1例术后1个月出现有症状的假性囊肿,予以非手术治疗,术后3个月症状基本消失。B组2例患者伤口愈合不良(1例为椎管内感染,经全身麻醉下清创治疗后伤口愈合;1例为脂肪层感染,经多次换药愈合);1例术后第5天出现症状复发,疼痛较术前剧烈,非手术治疗2周症状明显缓解,3个月后症状消失。

表1 观察指标Tab. 1 Observation index
所有患者随访12 ~ 22个月,平均14.5个月。2组患者术后ODI、VAS评分及JOA评分与术前相比均明显改善,差异均有统计学意义(P < 0.05,表1)。2组JOA评分改善率差异无统计学意义(P > 0.05)。术后随访过程中2组各有1例复发,再次采用BEIS技术治疗后症状消失。A组典型病例影像学资料见图2。
3 讨 论
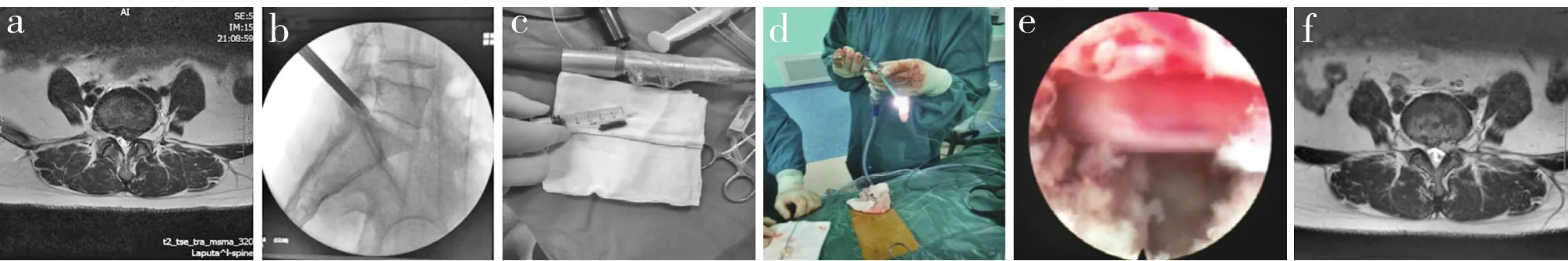
图2 A组典型病例影像学资料Fig. 2 Radiologic data of a typical case in group A
BEIS技术优点:①穿刺通道设计合理,前后位上从BEIS点指向下位椎体上缘中点,侧位上从BEIS点指向下位椎体后上角,此穿刺点比经椎间孔入路内窥镜系统(TESSYS)穿刺点位置略偏高,穿刺方向偏向背侧,更容易达到椎间盘后方旁中央区,可行硬膜囊腹侧及神经根全通道减压;②可直接行椎管内减压,取出椎管内突出髓核,直接减压硬膜囊及神经根;还可行椎间盘内减压,去除椎间盘内发生退行性变及松动的髓核,及纤维环、后纵韧带和黄韧带成形,减少术后复发;③PETD出行神经根损伤发生率为1.0% ~ 8.9%[8],多发生在穿刺时,BEIS技术行关节突成形,扩大了椎间孔,避免挤压出行神经根,避免穿刺时损伤出行神经根;④通过调整主镜方向使镜下视野更加开阔,可以清楚显露椎间盘后方旁中央区及椎管内神经根全长,适用于治疗包括旁中央型在内的多种LDH,神经根减压范围广,可同时对走行神经根和出行神经根一起减压,减少突出髓核残留;⑤适用于治疗椎间孔和侧隐窝狭窄;⑥适用于L5/S1节段手术,因为此处容易受髂嵴、关节突和L5横突阻挡,尤其是髂嵴高度超过L5椎弓根中线但不超过L4下终板的患者,BEIS技术可行关节突成形[9];⑦如果有镜下磨钻,还可治疗旁中央型LDH伴钙化及椎管狭窄。本研究结果显示2组患者术后ODI、VAS评分及JOA评分与术前相比均明显改善,且疗效相当,与既往文献报道的TESSYS技术疗效也相当[10-11]。
传统的椎板开窗椎间盘切除术对椎旁肌肉剥离较大,骨性组织破坏较多,术后可导致腰椎不稳、硬膜瘢痕粘连,给二次手术带来较大困难。PETD的出现使这些问题得到了解决,本研究结果显示,采用BEIS技术行PETD皮肤切口小、出血量少、住院时间短,感染率低,且采用局部麻醉,患者术后痛苦少,不良反应少,花费低,这与Cong等[12]研究结果相似。近期一项关于脊柱手术患者术前焦虑方面的研究发现,26%患者的焦虑来自于全身麻醉[13],对于这些患者来说,采用局部麻醉的PETD也许是很好的选择。对于基础疾病较多、不能耐受全身麻醉的患者,也可考虑局部麻醉下行PETD。当然局部麻醉也有缺点,有时麻醉效果不好,术中疼痛非常剧烈,患者无法忍受甚至终止手术。本研究认为局部麻醉重点部位是腰背筋膜和关节突关节,这2处应充分麻醉以减轻疼痛,另外BEIS技术行关节突成形可避免挤压出行神经根引起的疼痛,对疼痛敏感的患者,术中可静脉给予止痛药缓解疼痛。
有文献报道,PETD的并发症发生率低于椎板间开窗椎间盘切除术[14-15],本研究中2组并发症发生率无明显差异。Choi等[16]报道术后癫的发生率约0.02%,可能与冲洗水压高及手术时间长有关,该研究中4例发生术后癫的患者手术时间均> 70 min,另外高龄是术后癫的危险因素。Sairyo等[17]报道术后癫的发生可能与冲洗水压高引起颅内压增高有关。本研究中采用BEIS技术行PETD的患者1例术中出现颈部疼痛、四肢麻木等癫发作前表现,立即停止手术,观察30 min待症状消失后继续手术,未造成明显不良影响。术中癫发作前患者一般主诉颈部剧烈疼痛且僵硬,随后出现癫发作,甚至可能死亡,因此术中患者颈部疼痛或僵硬时,应当立即停止手术至少30 min,避免癫发作。
本研究中,2组患者各有1例术后出现症状反复,MRI未见髓核残留,神经根有水肿但无压迫,这种情况为术后“反跳”[18],是由于手术刺激神经根导致神经根水肿引起,一般于术后3 ~ 7 d出现,多数4周内逐渐恢复,也有长达3个月才恢复的。本研究组的经验是术中尽量不要刺激神经根,如射频消融不要在神经根表面操作;髓核钳抓取髓核时,若患者出现腿痛或腿麻时应停止操作,可换个部位抓取或少量多次抓取,或有效松解神经根粘连后再抓取;若感觉神经根刺激较重,手术结束时在术区注射布地奈德可明显降低术后“反跳”发生率。
术后复发指术后6个月后影像学上见同一节段同侧和/或对侧神经根受压,同时有相应的临床表现,传统椎板开窗椎间盘切除术复发率为5% ~ 11%[19],PETD复发率为3.1% ~ 6.6%[20]。本研究中2组各有1例复发,经再次行PETD治疗痊愈。本研究认为,复发原因有术中损伤纤维环、椎间盘内发生退行性变的髓核摘除不彻底、骨屑残留、术中损伤终板和神经根粘连。另外,纤维环破口较大、存在终板炎、肥胖、巨大髓核突出、髓核脱出到后纵韧带后方、术后不适当活动和术前椎间隙狭窄会增加复发概率。为减少复发,术中应轻柔操作,尽量减少对纤维环和终板的损伤,术中摘除突出髓核后,应将椎间盘内松动的髓核一并去除。术后下床一定要佩戴腰围,3个月内避免久坐、弯腰负重及腰部扭转。
综上所述,2种术式治疗旁中央型LDH效果相当,与传统椎板开窗椎间盘切除术相比,采用BEIS技术行PETD手术切口小、出血量少、住院时间短,伤口感染发生率低,可早期下床活动,仅需要局部麻醉即可完成手术,值得临床推广应用。

