胆囊切除术后残留胆总管结石的临床特点及腹腔镜治疗
熊良昆 马 鹏 汪茂鸣 刘 浩 余开焕
胆囊切除术是治疗胆囊结石的标准治疗方式,取尽结石的同时也切除了病变胆囊,避免术后结石复发[1,2]。随着外科技术的发展和腹腔镜胆囊切除术的广泛开展,胆囊切除术后胆管损伤、胆瘘的发生率呈下降趋势,但是术后残留胆总管结石的发生率却在不断升高[3,4]。胆囊切除术后若胆总管内残留结石,可能继发急性胆管炎、胆源性胰腺炎等,处理也较为棘手。本研究回顾性分析2015年1月~2017年12月收治的14例胆囊切除术后残留胆总管结石患者的临床资料,总结该类患者的临床特点和腹腔镜治疗的经验,现报道如下。
资料与方法
1.一般资料:选取2015年1月~2017年12月武汉大学人民医院东院肝胆外科收治的14例胆囊切除术后残留胆总管结石患者。纳入标准:既往行胆囊切除术;术后2年内经影像学检查及术中所见证实为胆总管结石,即残留胆总管结石;再次手术为腹腔镜手术;病例资料完整[5]。排除标准:合并胆胰系统肿瘤;合并严重内科疾病;有精神疾病、药物成瘾、吸毒史等依从性差者。其中男性5例,女性9例;患者年龄38~72岁,中位年龄48岁;3例为残留胆囊合并残留胆总管结石,余11例为单纯残留胆总管结石。所有患者术前均签署治疗方案选择及手术风险知情同意书。
2.手术方法:所有患者均采用全身麻醉-气管插管,头高足低,左侧倾斜15°左右,4孔法操作。第1个穿刺孔选择原则上应距离原手术切口3cm以上,一般位于脐下或脐下偏左,气腹针或开放法建立气腹。常规探查腹腔,根据腹腔粘连情况于左上或左中下腹灵活置入第2个Trocar,分离右上腹腹壁下粘连后再选定其余两个辅助操作孔。用超声刀或电凝钩沿肝缘自上而下,由周边向胆囊床及肝门部分离粘连,注意保护胃、十二指肠及结肠,显露肝十二指肠韧带。若术前影像学检查提示有残余胆囊,则于肝十二指肠韧带左侧游离出残余胆囊,距胆总管3~5mm处用Hem-o-lok夹闭胆囊颈管。暂不切除残余胆囊,助手向头侧牵拉残余胆囊暴露胆总管,待胆总管探查完毕后再行切除残余胆囊。用5号注射器针头穿刺胆管流出胆汁证实胆总管后,纵行切开胆总管前壁约1cm,置入胆道镜联合网篮取石,结石较大时联合液电碎石。若胆总管直径≥8mm且胆总管下段通畅、结石取尽者,用4-0可吸收线间断缝合胆总管前壁,否则行T管引流。温氏孔留置腹腔引流管一根,术后3~5天左右视引流情况拔除腹腔引流管。
3.观察指标:(1)临床特点:既往史、首发症状、实验室检查、影像学检查。实验室检查主要包括谷丙转氨酶(alanine transaminase, ALT)、谷草转氨酶(aspartate transaminase, AST)、总胆红素(total bilirubin, TBil)、直接胆红素(direct bilirubin, DBil)、血和尿淀粉酶及脂肪酶等。(2)手术情况:术中探查情况、手术时间、手术出血量、手术方式、术中副损伤情况。(3)术后恢复情况:术后住院时间、术后并发症。术后并发症主要包括胆漏、肠梗阻、腹腔大出血、腹腔感染等。

结 果
1.临床特点:(1)临床表现:首次出现症状与初次手术间隔时间为1~22个月,中位间隔时间为11个月。14例患者中9例以右上腹疼痛伴恶心、呕吐、发热为主要症状,5例以梗阻性黄疸为主要表现,且有2例患者并发急性胰腺炎。(2)既往手术史:14例患者中8例为择期腹腔镜手术,4例为急诊腹腔镜手术,2例为急诊开腹手术。(3)实验室检查:12例次ALT、AST升高,5例次TBil、DBil升高,2例次血、尿淀粉酶及脂肪酶升高。(4)影像学检查:14例患者均行MRCP检查证实胆总管结石。胆囊切除术后残留胆囊合并残留胆总管结石典型病例的MRI、MRCP及术中探查结果,详见图1。
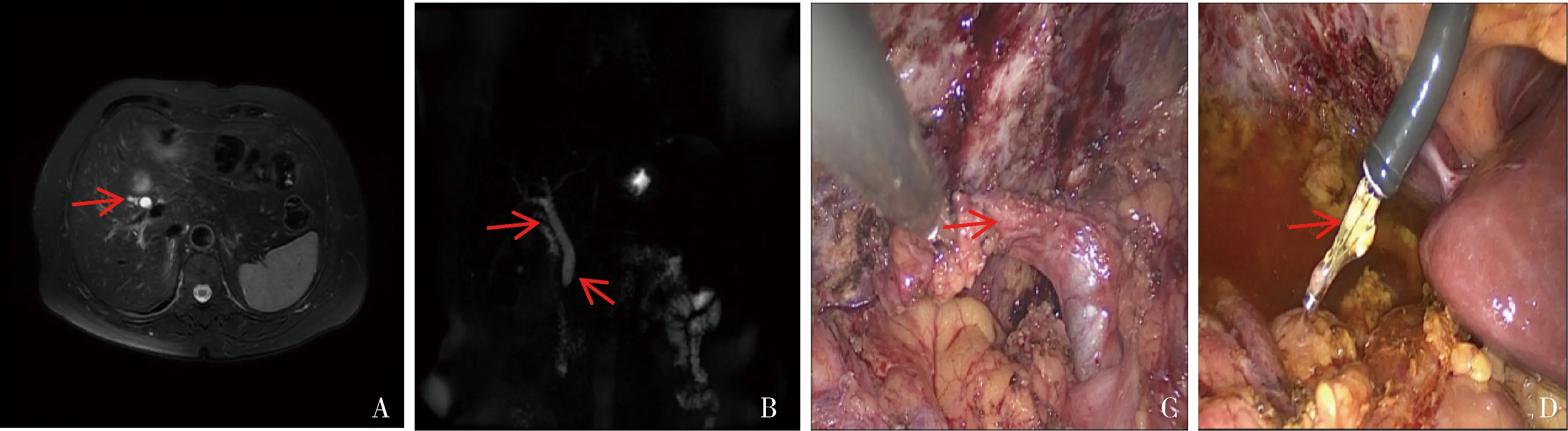
图1 典型病例相关资料
2.手术及术后恢复情况:14例患者均行腹腔镜手术治疗。其中3例残留胆囊合并残留胆总管结石行腹腔镜下残余胆囊切除+胆总管探查取石(laparoscopic common bile duct exploration,LCBDE)+T管引流术;余11例残留胆总管结石患者中6例行LCBDE +1期缝合术,5例行LCBDE +T管引流术。
所有患者手术操作顺利,无中转开腹病例。手术时间75~164min,中位手术时间90min;手术出血量15~154ml,中位出血量48ml;术后住院时间5~14天,中位住院时间7天。术后均无严重并发症发生。
讨 论
残留胆总管结石是胆囊切除术后常见的并发症之一,其发生率可高达0.7%[6]。术前胆总管结石的漏诊和术中操作不当导致胆囊颈管内小结石挤入胆总管是胆总管结石残留的两大主要原因[7,8]。部分患者术后残留胆囊内结石亦可排入胆总管,因此种情况与术前胆总管结石的漏诊无法鉴别,故也属于术后残留胆总管结石的范畴[9]。残留胆总管结石的诊断主要依靠患者的临床表现和影像学检查。对于胆囊术后症状未缓解,或再次出现术前类似症状的患者,均应考虑是否存在胆总管结石残留。本组14例患者中9例患者的症状与胆囊炎发作类似,另外5例则以梗阻性黄疸为主要表现。同时,当患者出现急性胰腺炎时也应考虑是否是由残余胆总管结石引起的胆源性胰腺炎。MRCP检查可以清晰的显示胆管结构,精确了解胆管有无变异、残余胆囊与胆总管的汇合部位等有效信息,是目前应用较多的胆系无创检查,其诊断胆总管结石的敏感度和特异性可高达95%和90%[10]。本组患者经MRCP检查均得到确诊。但是MRCP可能会漏诊部分微小结石患者,对于高度疑似病例,可选择行内镜超声检查进一步明确诊断[11,12]。
对于残留胆总管结石的治疗,临床上曾一度推崇使用经内镜逆行性胰胆管造影联合十二指肠乳头括约肌切开术(endoscopic sphincterotomy,EST),但EST破坏了Oddi′s括约肌的正常生理功能,术后易出现反流性胆管炎、胰腺炎、胆总管结石复发等并发症[13],甚至需行再次手术处理相应的并发症[14]。随着腹腔镜技术的发展与成熟,既往多次腹部手术史的患者同样可以受益于腹腔镜手术,包括再次胆道手术患者[15~17]。Zhou等[18]分析了11例胆囊切除术后残余胆囊结石和胆总管结石的患者,其中4例行开腹残余胆囊切除和胆总管探查,余7例行腹腔镜手术,腹腔镜组的手术时间、术中出血量、住院时间及术后30天内并发症发生率均显著低于开腹组,微创优势明显。本研究14例患者中位手术时间仅90min,出血量也较少,均在腹腔镜下成功完成手术,无病例中转开腹,这也佐证了腹腔镜手术治疗残留胆总管结石的安全性和有效性。
由于初次胆囊切除术会造成肝脏脏面和胆囊床周围不同程度的粘连,导致腹腔镜手术操作难度加大,风险较高。因此,手术应由有经验且腹腔镜操作熟练的高年资医生主刀。术前,术者应仔细询问病史,了解初次胆囊切除的手术方式、术前病情的严重程度及术后恢复情况,有助于预估术中腹腔粘连情况。通常,初次手术为开腹手术、合并有急性胆囊炎和胰腺炎、术后有胆漏或腹腔出血等并发症发生的患者腹腔粘连一般较重,手术难度及术后副损伤的概率也会增加。
术中操作难点主要在于穿刺孔的选择、肝脏脏面的显露和胆总管的确认。首先,穿刺孔的正确选择是安全建立气腹的前提,也更有利于进行腹腔操作。一般第1个穿刺孔需距离原手术切口3cm以上[19]。若初次手术为开腹右肋缘下切口,第1个穿刺孔选择脐下,穿刺针建立气腹;若初次手术为开腹右侧经腹直肌切口或腹腔镜切口,第1个穿刺孔选择脐下,开放法建立气腹。再根据右上腹粘连情况,灵活于左上腹或左中下腹选择主操作孔,粘连分离后再完成另外两个辅助操作孔的穿刺。其次,肝脏脏面的显露是术中操作最精细的部分。通常,肝脏脏面原手术区中胆囊床的粘连最为致密,其他区域的粘连则较为疏松。分离粘连时可沿着肝缘或肝圆韧带贴着肝脏包膜按照“由上到下,从外周向中心”的原则进行游离,注意胃肠道的保护。助手应注意充分对抗牵拉暴露出解剖间隙,术者结合锐、钝性分离方法游离直至显露肝十二指肠韧带。最后,胆总管的确认是手术最关键的部分。腹腔粘连可以导致胆总管辨识困难,术中应尽量寻找周围的解剖标志,如残余胆囊,温氏孔,搏动的肝动脉,初次手术的缝线和夹子等,有时可直接触及胆总管内的结石。根据这些解剖标志,穿刺肝十二指肠韧带若由胆汁流出则可确认胆总管。临床上用的胆道穿刺针较粗,笔者一般选用5号注射器针头穿刺,穿刺针眼较小,便于反复穿刺;若误穿肝动脉或门静脉,也易压迫止血。值得注意的是,对于腹腔严重粘连,腹腔镜操作困难,难以显露胆总管者,或术中操作出现副损伤,如损伤大血管、胆道、胃肠道等,且腹腔镜下难以修复者,应及时中转开腹。
综上所述,患者胆囊切除术后原症状不缓解或再次出现类似症状时,甚至发热、黄疸并发急性胰腺炎时均应考虑胆总管结石残留可能。对于残留胆总管结石的治疗,LCBDE是安全有效的,但术者应熟练腹腔镜操作和技巧,术中精细操作,避免副损伤。

