超低出生体重儿早发型脓毒症的临床特点
戴海燕 梁亚峰 李昌崇 钱 燕 王 楸 黄丽密
随着围生医学技术进步及社会生活水平的提高,超低出生体重儿的出生率及抢救率随之明显升高。医院感染不容忽视,是超低出生体重儿死亡的重要原因,以脓毒症多见,这与其本身各器官发育极不成熟、免疫功能低下等有关[1,2]。现总结近10余年收住笔者医院的78例超低出生体重儿早发型脓毒症的临床特点,进行国内首次报道,以提高超低出生体重儿的诊疗水平。
对象与方法
1.病例选择:回顾性分析2006年1月~2017年12月在笔者医院出生的超低出生体重儿145例,去除住院时<48h即放弃或死亡16例(10.3%),共有129例纳入研究。其中早发型脓毒症共78例,占60.5%,确诊22例,临床诊断56例。非早发型脓毒症组中拟似脓毒症即有感染中毒临床表现,而无病原学依据且符合新生儿脓毒症非特异性检查标准≤1项者有25例。将全部病例分为前6年组和后6年组,通过比较两组超低出生体重儿早发型脓毒症之间的基本特征,了解患儿基本特征关于该疾病的发展趋势。将全部病例分为早发型脓毒症组和非早发型脓毒症组,通过比较患儿及母亲的临床特征,了解该疾病的危险因素。
早发型脓毒症纳入标准:(1)符合中华医学会儿科分会新生儿学组于2003年讨论制订的新生儿脓毒症诊断标准[3]。具有感染中毒临床表现的前提下符合①为确诊,符合②为临床诊断:①血培养或无菌体腔内培养出致病菌,或者如果血培养出条件致病菌,则必须与另次(份)血、或无菌体腔内、或导管头培养出同种细菌;②符合新生儿脓毒症非特异性检查标准≥2项或者血标本病原菌抗原或DNA检测阳性。(2)生后72h内出现脓毒症的临床表现[4,5]。(3)临床资料记录保存完整。排除标准:①资料记录或保存不完整者;②中途要求转院、放弃治疗者;③虽血培养、无菌体腔内或导管头培养阳性但无感染中毒症状者;④有严重心脏、肾脏、呼吸和消化系统疾病,先天免疫功能缺陷患儿。

结 果
1.一般资料和发生率:早发型脓毒症患儿中男性37例,女性41例;胎龄23+1~30+3周(27.4±2.1周);体重550~999g(858.8±104.1g);双胎妊娠41例,三胎妊娠2例,均为人工辅助生育妊娠。剖宫产24例,阴道分娩54例。近6年早发型脓毒症的发生率比前6年显著升高(44.2% vs 68.6%,P<0.01)。男性、26~28周胎龄、出生体重751~1000g患儿近6年比前6年早发型脓毒症的发生率上升,差异有统计学意义(P均<0.05)。2006~2011年组和2012~2017年组的患儿基本特征详见表1。胎膜早破、产前使用抗生素、产前使用激素、性别、胎龄、出生体重、宫内生长受限与早发型脓毒症发病无显著关系详见表2。
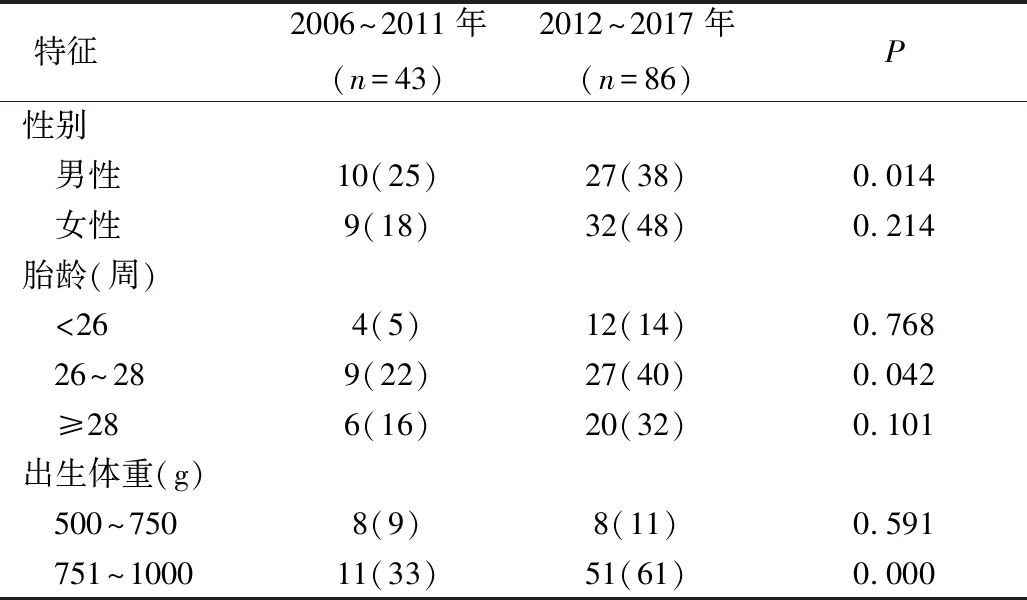
表1 2006~2011年组和2012~2017年组的超低出生体重儿基本特征 (早发型脓毒症数/总数)
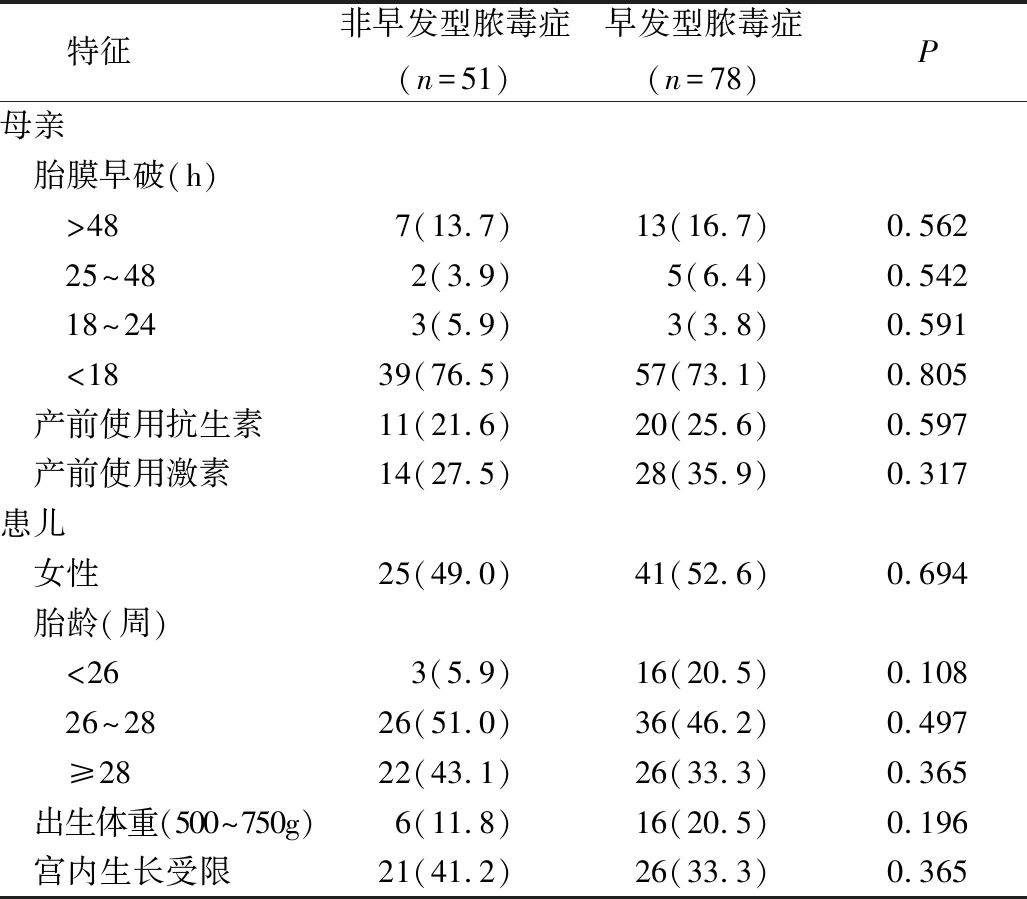
表2 超低出生体重儿及母亲的临床特征以及早发型脓毒症的高危因素[n(%)]
2.母亲围生期情况:胎膜早破23例,宫颈环扎术后15例,妊娠期高血压8例,重度子痫前期11例,妊娠期糖尿病4例,Hellp综合征3例,宫腔感染3例,球拍状胎盘或胎盘粘连3例,甲状腺功能亢进症2例,左肾积水1例。不明原因产程发作20例。产前使用糖皮质激素促胎儿成熟28例。
3.临床表现:早发型脓毒症组中反应低下48例(61.5%),腹胀40例(51.3%),体温异常30例(38.5%),病理性黄疸27例(34.6%),呼吸暂停23例 (29.5%),硬肿8例(10.3%)。非早发型脓毒症组中反应低下14例(27.5%),腹胀22例(43.1%),体温异常6例(11.8%),病理性黄疸6例(11.8%),呼吸暂停4例 (7.8%),硬肿1例(2.0%)。早发型脓毒症患儿反应低下、体温异常、病理型黄疸、呼吸暂停发生率显著高于非早发型脓毒症患儿(P均<0.01),而腹胀、硬肿发生率两者差异无统计学意义。
4.实验室检查:早发型脓毒症患儿中第1天血白细胞计数>20.0×109/L有11.5%(9/78),<7.0×109/L有34.6%(27/78);血CRP>8mg/L有54.3%(25/46);血气分析pH值>7.45或<7.25有30.7%(23/75)。非早发型脓毒症患儿中第1天血白细胞计数>20.0×109/L有5.9%(3/51),<7.0×109/L有13.7%(7/51);血CRP>8mg/L有37.5%(3/8);血气分析pH值>7.45或<7.25有12.5%(6/48)。早发型脓毒症患儿第1天血白细胞计数<7.0×109/L,血气分析pH值>7.45或<7.25发生率显著升高(P均<0.05),而第1天血白细胞计数>20.0×109/L,血CRP>8mg/L发生率两者比较差异无统计学意义。病原菌检测阳性率为28.2%(22/78),其中血培养检出率20.5%(16/78),共检出24株病原菌,以革兰阴性菌为主,占66.7%(16/24),大肠杆菌5株,阴沟肠杆菌复合菌2株,肺炎克雷伯菌1株,解甘露醇罗尔斯顿菌3株,非发酵菌属2株,不动杆菌属2株,溃疡棒杆菌1株。革兰阳性菌中凝固酶阴性葡萄球菌5株,粪肠球菌3株。所有早发型脓毒症患儿均行腰穿做脑脊液常规、生化、培养,有1例化脓性脑膜炎,所检出病原菌为大肠杆菌。
5.抗生素使用:早发性脓毒症患儿使用的抗生素主要是头孢哌酮/舒巴坦、碳青霉烯类和万古霉素。42例单独使用头孢哌酮/舒巴坦或亚胺培南/西司他丁。使用频率最高的是碳青霉烯类54例(69.2%),其次头孢哌酮/舒巴坦52例(66.7%),万古霉素22例(28.2%),其中碳氢酶稀类包括亚胺培南/西司他丁25例和美罗培南29例。
6.预后:早发型脓毒症患儿治愈或好转44例(56.4%),因预后不良自动出院或死亡34例 (43.6%)。
讨 论
早发型脓毒症临床表现不典型,感染进展迅速,尤其超低出生体重儿静脉营养时间长、创伤性操作常见,感染风险极大,而其发育极度未成熟,免疫功能极低,故而早发型脓毒症是超低出生体重儿的致命性疾病。目前对新生儿脓毒症研究较多,而对超低出生体重儿这一特殊群体脓毒症研究不多。2005年我国大数据统计得出新生儿脓毒症发生率为5%[6]。林丽等[7]报道超低出生体重儿脓毒症发生率为45.3%。本研究显示超低出生体重儿早发型脓毒症发生率为60.5%,呈上升趋势,预后不良占43.6%,其中男性、26~28周胎龄、出生体重751~1000g患儿在近6年比前6年发生率显著上升。有研究者认为大多数早产与宫内感染有关[8]。早发型脓毒症的发病机制主要是母亲直肠阴道菌群在子宫和胎儿定植延生,引发炎症和感染[9,10]。绒毛膜羊膜炎、羊水感染、胎儿炎性反应是导致低胎龄儿的危险因素[11,12]。而早产和胎膜早破增加了早发型脓毒症的风险[13,14]。本研究显示胎龄与早发型脓毒症的发生率无显著关系,需考虑与胎龄<26周患儿例数偏少有关,另外胎膜早破与早发型脓毒症的发生率无显著关系,考虑超低出生体重儿这一特殊群体宫内感染发生较早,与绒毛膜羊膜炎相关性大。
超低出生体重儿早发型脓毒症的临床表现并不典型,血培养检出率低。Lim等[15]指出呼吸暂停是极低出生体重儿脓毒症最常见的临床表现,其次是反应低下。而本研究发现,超低出生体重儿早发型脓毒症常见的临床表现反应低下、腹胀,且反应低下、体温异常、病理型黄疸、呼吸暂停发生率显著高于非早发型脓毒症患儿。本研究显示第1天血白细胞计数下降比升高对诊断早发型脓毒症更有意义,血CRP在二者之间比较差异无统计学意义,而胎龄>35周新生儿早发型脓毒症的CRP差异有统计学意义[16]。血气分析未被纳入新生儿脓毒症诊断标准的非特异性检查项目,但pH值>7.45或<7.25对超低出生体重儿早发型脓毒症有诊断意义。血培养阳性率为20.5%,以革兰阴性菌为主,占66.7%。最常见病原菌为大肠杆菌和凝固酶阴性葡萄球菌,这与Klinger等的研究相似[17,18]。而Mularoni等[19]研究显示极低出生体重儿早发型脓毒症最常见的病原菌为革兰阳性菌,占53.9%,主要为凝固酶阴性葡萄球菌。所以临床上治疗超低出生体重儿早发型脓毒症的抗生素主要是头孢哌酮/舒巴坦、碳青霉烯类和万古霉素。
综上所述,超低出生体重儿早发型脓毒症发生率高,应采取各种积极的措施来降低发生率,提高治愈率。

