脾良性肿瘤CT表现及鉴别诊断
, ,, ,
(四川省医学科学院 四川省人民医院放射科,四川 成都 610072)
脾肿瘤相对少见[1],其中大部分为良性肿瘤。脾良性肿瘤均为血管性肿瘤,如血管瘤、淋巴管瘤、血管淋巴管瘤等,起源于脾红髓中的血管成分;大部分患者无临床症状,多为偶然发现,也有部分患者以腹痛、腹胀为主要症状就诊。目前,诊断脾良性肿瘤主要以影像学为主,但各种肿瘤的影像学表现缺乏特异性,鉴别诊断较困难。血管瘤、淋巴管瘤、血管淋巴管瘤及错构瘤是最常见的4种脾良性肿瘤。本研究回顾性分析上述4种脾良性肿瘤的CT表现,以提高临床对脾良性肿瘤的诊断及鉴别诊断能力。
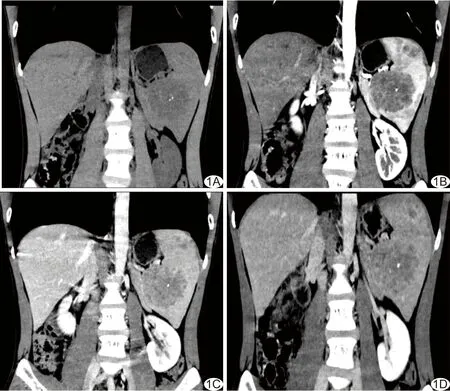
图1 患者男,29岁,脾血管瘤冠状位CT表现 A.平扫示脾脏中下份类圆形稍低密度肿块,其内可见钙化点; B.动脉期肿块轻度强化; C.静脉期肿块进一步呈渐进性强化; D.延迟期肿块进一步强化
1 资料与方法
1.1 一般资料 回顾性分析2012年1月—2017年12月于我院接受诊治的41例脾良性肿瘤患者的临床及CT资料,男10例,女31例,年龄20~74岁,平均(47.5±13.9)岁;体检发现19例,左上腹痛或腹胀不适13例,脾功能亢进1例,因其他疾病查体发现8例;均接受脾切除术,术后经病理学检查明确诊断为血管瘤18例,错构瘤1例,淋巴管瘤3例,血管淋巴管瘤19例。
1.2 仪器与方法 采用Siemens Somatom Perspective 64层螺旋CT扫描仪。41例患者均接受CT平扫及增强扫描,30例接受延迟期扫描。扫描参数:管电压130 kV,管电流采用自动毫安秒技术,准直0.6~1.2 mm,扫描层厚8 mm,重建层厚1 mm,层间距8 mm,螺距0.8~1.2。增强扫描采用非离子型碘对比剂威视派克(270 mgI/ml),剂量1.5 ml/kg体质量,流率2.5~3.0 ml/s,分别于注射后25~30 s、50~60 s及2~3 min行动脉期、静脉期及延迟期增强扫描。
1.3 图像分析 由2名高年资影像科医师对CT图像进行分析,意见不同时经协商达成一致。观察肿瘤数目、部位、大小、形态、边界、密度及增强后肿瘤的强化特征。
2 结果
2.1 脾血管瘤 18例中,单发病灶11例(位于脾脏上份5例、中上份1例、中下份2例、下份3例),多发病灶7例;5例伴脾肿大。CT平扫示脾脏内圆形等或稍低密度实性肿块影,伴点状钙化1例(图1A),囊变3例、坏死及分隔各1例;病灶最大径0.5~14.0 cm,平均(4.52±3.15)cm。增强后表现为3种强化方式:①13例(13/18,72.22%)表现为动脉期轻度周边强化(图1B),静脉期进一步渐进性强化(图1C),延迟期呈进一步强化(图1D);②3例(3/18,16.67%)表现为动脉期无明显强化,静脉期周边轻度强化;③2例(2/18,11.11%)表现为动脉期与静脉期强化程度基本相同,均为周边轻中度强化。
2.2 脾错构瘤 CT平扫示单发类圆形低密度肿块,病灶最大径1.4 cm;增强CT示动脉期呈周边轻度强化,静脉期进一步中度强化,延迟期呈等密度改变。
2.3 脾淋巴管瘤 3例中,单发病灶2例(位于脾脏中份1例、中下份1例),多发病灶1例。CT平扫示囊性低密度病灶(图2A),病灶最大径1.9~3.9 cm,平均(2.93±0.85)cm;增强CT未见强化(图2B~2D)。
2.4 脾血管淋巴管瘤 19例中,单发病灶4例(位于脾脏上份2例、中份1例、中上份1例),多发病灶15例。CT平扫示实性病灶9例,囊性病灶6例,囊实性病灶2例,实性、囊性混合病灶2例,伴钙化5例(环状钙化1例、点状钙化4例,图3A)、分隔5例;病灶最大径1.0~15.0 cm,平均(4.25±3.38)cm。增强后囊性病灶动、静脉期均无强化;实性病灶动、静脉期均呈周边轻度强化;囊实性病灶中实性成分轻度强化,囊性成分无强化,但其内分隔可轻度强化(图3B、3C);实性、囊性混合病灶中,囊性病灶无强化,实性病灶轻度强化。
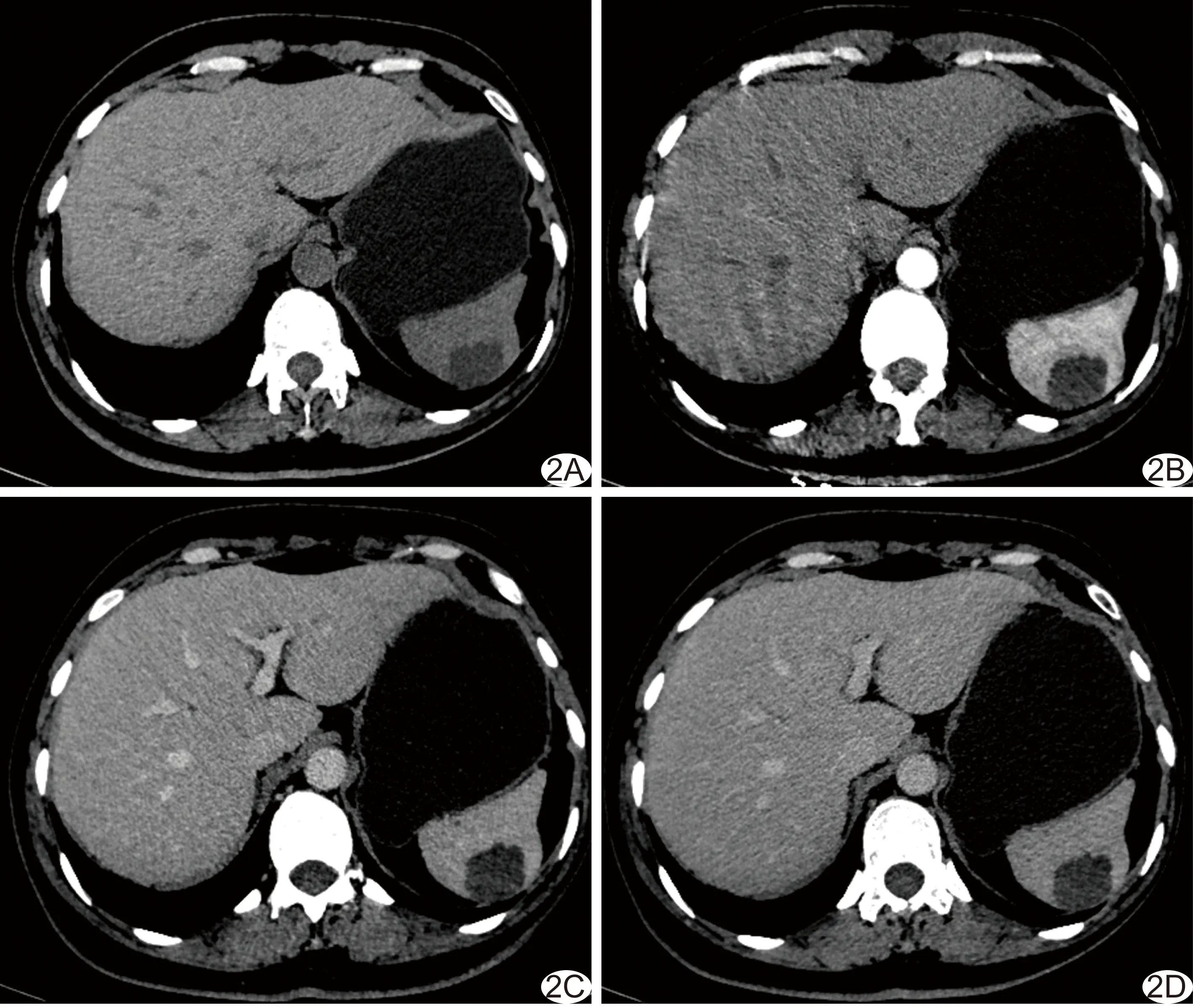
图2 患者女,43岁,脾淋巴管瘤,轴位CT表现 A.平扫示脾脏上份低密度肿块; B~D.动脉期(B)、静脉期(C)及延迟期(C)肿块均未见强化
3 讨论
3.1 4种脾良性肿瘤的临床及CT表现 脾血管瘤是最常见的脾良性原发性血管性肿瘤,多数患者病灶较小,无临床症状而被偶然发现。脾血管瘤生长缓慢,随着肿瘤体积增大(可扪及左上腹肿块),可导致脾肿大及其他并发症,如自发性脾破裂、脾功能亢进,甚至发生恶变。脾血管瘤为先天性病变,瘤体由血窦构成,可为实性或囊性,可伴血栓形成、梗死、纤维变性、坏死、囊变及钙化,故CT显示肿块密度不均,可伴中央瘢痕及不同形式钙化。CT平扫脾血管瘤通常呈等低密度,增强后可出现多种强化方式,多数表现为动脉期周边强化,静脉期呈渐进性向心性强化,延迟期持续强化,但动脉期几乎不出现周边结节样强化,而呈环形强化[2];其他强化形式包括早期明显强化且持续强化,或周围强化、中心始终不强化。本组18例脾血管瘤患者中,10例无任何临床症状,为体检发现病灶,仅5例出现脾肿大,病灶内钙化、坏死、分隔及囊变均较少见;增强CT表现为3种强化方式,但以动脉期轻度周边强化、静脉期进一步强化表现为主,呈渐进性强化,少数病例强化方式不典型。
脾错构瘤是由多种红髓成分构成的脾良性肿瘤,在尸体检查中的发现率约0.024%~0.130%[3],可发生于任何年龄。多数患者无症状而偶然发现病灶,病灶较大者可扪及肿块,可见脾肿大或脾破裂,亦可见血小板减少和贫血。脾错构瘤通常为边界清晰的实性结节样病灶,可伴囊变、坏死和小钙化,可单发或多发,病灶直径多为0.3~20.0 cm[4]。病理学检查对鉴别脾血管瘤和脾错构瘤的难度较大,鉴别诊断主要依靠免疫组织化学检查,内皮细胞CD8(+)是诊断脾错构瘤的特异性指标。脾错构瘤CT平扫示低密度;增强后呈等密度,可仅表现为脾局部轮廓改变,亦可表现为迅速轻度不均匀强化;延迟期呈等密度、伴或不伴中央不强化[5-6]。单纯影像学检查很难鉴别脾错构瘤与脾血管瘤。本组1例脾错构瘤为体检发现,表现为脾内单发结节,增强CT示动脉期周边轻度强化,静脉期进一步强化,延迟期呈等密度改变。
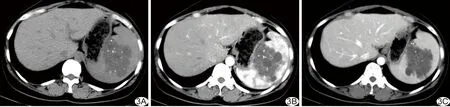
图3 患者女,46岁,脾血管淋巴管瘤,轴位CT表现 A.平扫示脾脏中上份分叶状稍低密度肿块,其内可见钙化、囊变及分隔; B.增强动脉期病灶内分隔及实性成分轻度强化; C.静脉期病灶内分隔及实性成分进一步强化
脾淋巴管瘤是少见的脾良性肿瘤,多见于儿童,发生于成人者相对较少,可发展为累及多器官、多系统的淋巴管瘤病。大部分脾淋巴管瘤患者无症状,偶然发现,肿瘤体积较大者压迫邻近组织出现相应症状,如左上腹痛、腹胀、恶心等。病理学检查可见脾淋巴管瘤囊腔内含有蛋白成分的囊液而非血液。CT示脾脏体积正常或增大,病灶大小不一,可单发或多发,典型表现为脾包膜下薄壁,见边界清晰的低密度肿块,囊壁可有环形钙化,增强后无强化[2]。本组3例脾淋巴管瘤,2例为体检发现,1例出现左上腹痛,均无脾肿大,2例单发、1例多发,CT均为囊性病灶,未见囊壁钙化,增强后无强化。
脾血管淋巴管瘤是少见的脾良性肿瘤,以淋巴管间隙扩张、红细胞渗出、含铁血黄素沉积及纤维化为特征,多发生于儿童,无明显性别差异[7]。脾血管淋巴管瘤可长期缓慢生长,也可突然进行性生长[8];临床主要表现为上腹部疼痛、不适,也可见出血、感染、穿孔、扭转或破裂等[9]。脾血管淋巴管瘤由扩张的血管、淋巴管间正常间质组织和血管结构构成[10]。其CT表现多样,可为囊性、实性、囊实性或混合性;含血管成分多者常表现为实性,增强后呈轻度强化,与脾血管瘤类似;含淋巴管成分多者常表现为囊性,无明显强化,与脾淋巴管瘤类似;含血管及淋巴管成分相当者,可表现为囊实性或混合性病灶,并兼有两种强化表现。本组19例脾血管淋巴管瘤,12例患者无明显症状,为偶然发现;10例患者出现脾肿大,15例为多发病灶,并伴钙化及分隔,病灶呈实性、囊性、囊实性及混合性多种表现。
3.2 鉴别诊断 脾是全身最大的淋巴器官,血供丰富。脾恶性肿瘤相对少见,其偶发占位病变多为良性肿瘤,CT检查有助于脾良性肿瘤的诊断及鉴别诊断。脾血管瘤均为实性病灶且伴强化,脾淋巴管瘤均为囊性不强化病灶,可资鉴别;脾血管淋巴管瘤病灶则可为实性、囊性、囊实性或混合性,但以实性较多见。脾血管瘤多为单发,而脾血管淋巴管瘤则常见多发病灶。增强CT示大部分脾血管瘤呈渐进性强化,少部分强化方式不典型;脾淋巴管瘤均无强化;脾血管淋巴管瘤中,实性病灶或病灶中的实性成分为轻度强化,囊性病灶或病灶中的囊性成分无强化。因此,发现脾良性肿瘤时,如为单发囊性不强化病灶,应首先考虑脾淋巴管瘤;如为单发实性肿瘤,有典型渐进性强化方式,则应首先考虑脾血管瘤。
总之,脾错构瘤较为罕见,但应进行鉴别诊断;如强化方式无特征性,建议首先考虑脾血管瘤,其次为脾血管淋巴管瘤;如为多发囊性病灶且不伴强化,建议首先考虑脾血管淋巴管瘤,其次为脾淋巴管瘤;如为多发实性病灶,则以脾血管淋巴管瘤多见,其次为脾血管瘤;如为囊实性病灶或囊性、实性病灶混合存在,无论单发或多发,均应首先考虑脾血管淋巴管瘤,其次为脾血管瘤。
本研究主要不足为脾淋巴管瘤及脾错构瘤样本量较小,对此2类肿瘤的临床及CT等影像学表现需进一步观察。

