游离角化龈移植在下颌后牙单颗及连续种植区的应用*
黄江勇, 李婵秀, 钟梅, 陈志英, 罗涛, 郭吕华△
1广州医科大学附属口腔医院修复科、广州口腔病研究所、口腔医学重点实验室(广东广州 510140); 2中山大学附属第三医院口腔科(广东广州 510630)
临床中大量患者由于长时间缺牙、活动义齿、牙周炎,导致缺牙区附着龈变窄甚至丧失,而足够宽度的角化龈对种植体周围软硬组织健康和长期成活率以及美观性有着十分重要的作用[1]。在犬口内植体研究发现,植体周围的结合上皮长约2 mm,植体周围骨嵴顶到龈缘平均距离(3.65±0.44)mm,当植体周围需要角化龈≤2 mm时,植体植入后6个月会出现牙槽骨吸收[2]。角化龈缺失,被附黏膜将容易受到唇舌肌肉系带牵拉,植体周围软组织屏障和自洁作用下降,容易导致菌斑滞留,引起种植体周围软组织炎症[3]。可通根向复位瓣或游离角化龈移植可增加角化龈宽度,研究报道指出二期手术时进行游离瓣移植可增加3.35~8.95 mm宽度的附着龈,龈瓣收缩宽度为0.34~6.81 mm,在12个月后趋于稳定[4-5]。但是目前报道游离龈移植宽度一般局限在个别牙位,连续大面积缺损鲜见报道,现将本院2014年1月至2017年12月底前进行上腭游离角化龈移植,以增加后牙连续缺失种植区周围的附着龈宽度的临床研究情况报告如下。
1 资料与方法
1.1 一般资料 在广州医科大学口腔医院接受种植的患者,挑选40~65岁年龄的下颌单颗或多颗后牙缺失患者,种植体植入后颊侧角化龈宽度<2 mm,共计20例。种植区域或硬腭区有黏膜病者及全身状况不适合手术者,吸烟人群排除在外。共植入36枚种植体,第1组下颌单颗后牙缺失8例(8枚);第2组连续缺失下颌多颗后牙(34~37或44~47缺失)12例(28枚)。两组行一期种植术后2个月行游离瓣移植术,术后2个月行二期种植术,戴牙当天和6个月后再次复诊测量指标。
1.2 手术方法
1.2.1 受植床预备用 15C 刀片在受植床牙槽嵴顶处作一平行于牙槽嵴顶纵向的半厚瓣切口,向下做半厚瓣的锐分离,仅保留骨膜及其上方一薄层结缔组织,厚1.0~1.5 mm,冠根向的宽度>6 mm,用缝线将半厚瓣用水平褥式的缝合方法固定在受植床上。
1.2.2 供瓣区准备 供瓣区选择上颌硬腭区的前磨牙至第一磨牙腭侧游离龈下2~10 mm范围的角化龈。排除供术区炎症或增生,用牙周探诊检测其厚度。用消毒纸卡标记受区范围,供区范围参考消毒纸卡大小,用刀片在四周作切口标记,范围为与龈缘平行的长方形。长度和宽度略小于受植床。深度为取到黏膜下层,保留骨膜及其上方结缔组织至少1 mm 厚,切取厚度大约 1.5 mm。取瓣后用,创口覆盖碘仿纱条及腭护板固定,术后10 d去除。
1.2.3 游离角化龈瓣的固定 取下游离瓣后,用刀片刮除龈瓣下脂肪组织,然后立刻植入到预备好的受植床,用 4 个0的缝线先将游离瓣的近中牙龈端的两个角缝合固定在对应的骨膜上,再将游离瓣的四周边缘与骨膜及四周牙龈缝合,八字交叉缝合压实在受植床骨膜上,缝合固定后,用生理盐水湿润的纱布轻压黏膜瓣10 min,排除下方淤积的血液,使游离瓣紧贴在受植床上。
1.2.4 术后护理及二期手术 术后用0.12%氯己定漱口2周,阿莫西林500 mg/次,3次/d,口服1周;布洛芬500 mg必要时口服。术后10 d拆线。游离瓣移植术后2~3个月行二期手术,沿牙槽嵴顶切开牙龈,暴露植体,安放愈合帽,1个月后取模。
1.3 指标测量 测量戴牙当天和戴牙6个月后植体颊侧龈缘到膜龈联合距离。测量6个月后探诊深度(probing depth, PD)和出血指数(bleeding of probingaround the implants,BOP)。
2 结果
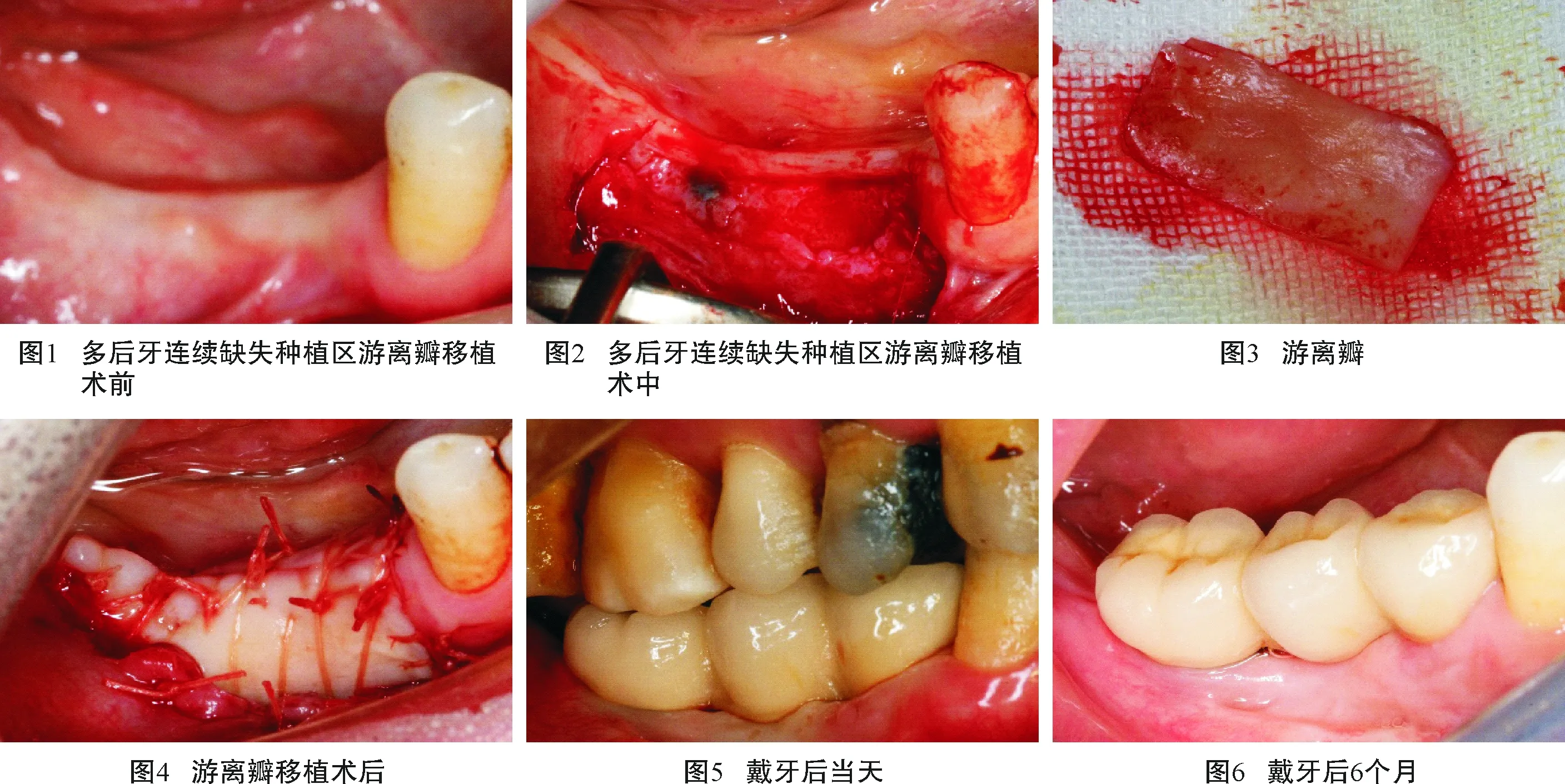
全部移植的游离角化龈均成活,全部植体36颗未见松动脱落。第1组颊侧角化龈宽度和6个月后比戴牙后当天下降,第2组颊侧角化龈宽度6个月后比戴牙当天下降;第1组收缩率较第2组颊侧角化龈小,差异有统计学意义(P<0.05)。6个月后第1组PD、探诊BOP与第2组比较,差异无统计学意义(P>0.05),见表1,后牙连续缺失区游离瓣移植代表性病例见图1~6。

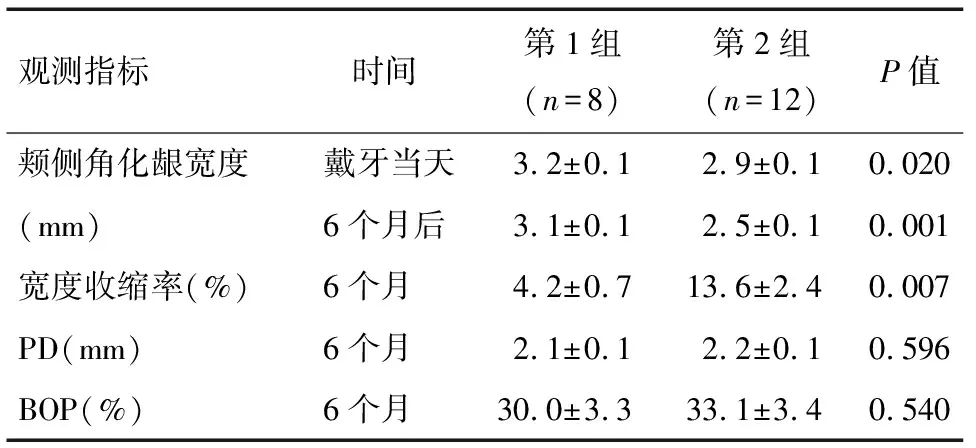
观测指标时间第1组(n=8)第2组(n=12)P值颊侧角化龈宽度戴牙当天3.2±0.12.9±0.10.020(mm)6个月后3.1±0.12.5±0.10.001宽度收缩率(%)6个月4.2±0.713.6±2.40.007PD(mm)6个月2.1±0.12.2±0.10.596BOP(%)6个月30.0±3.333.1±3.40.540
3 讨论
充足的角化黏膜带的存在被认为是维持牙龈健康的必要条件,是防止牙周和种植体周围炎的重要屏障。具有建立和维持生物学宽度、防止牙龈萎缩、美观、维持自洁的作用。当植体周围附着龈<2 mm将明显增加植体周围菌斑堆积、探诊出血等情况[6]。种植体周围结缔组织宽度不足2 mm时,通常表示植体已位于前庭沟位置,此时植体周围容易堆积食物残渣,若缺乏一定高度的附着龈包围,此时植体较难维持自洁,容易诱发种植体周围炎[7]。在二期手术时,通过根向复位瓣和游离角化龈联合增加植体周围角化龈宽度可达3.35~8.93 mm,根向复位瓣和异种胶原膜可增加角化龈宽度5.53~9.35 mm[8]。
本研究发现第1、2组术后角化龈宽度均有明显增加,并且在6个月后宽度均>2 mm,有助于维持种植体周围健康长期稳定。单颗牙缺失区,在受区前后有天然牙的存在,保留有一定量的角化龈,因而游离瓣的固定较为容易,并且取瓣范围小,而连续多牙缺失区容易出现游离龈与受区贴合不紧密,造成手术失败。有报道[9]在安放愈合帽或永修复体后,可利用愈合帽制作个性化支架或利用义齿倒凹,固定牙周塞治剂,起到按固定游离瓣,促进龈瓣血供形成,防护伤口的作用。但是存在清洁不易到位,增加愈合时间的弊端。因而本研究游离瓣移植术中对移植瓣增加八字缝合,提高游离瓣贴合度,同时维持自洁作用,从而减小失败风险。增加附着龈的经典方式包括利用游离龈瓣(free gingival graft,FGG)、结缔组织瓣(subepithelial connective tissue graft, SCTG)和各种类型带蒂瓣转移。Thoma等[10]指出根向复位瓣(apically positioned flap, APF)/前庭沟形成术(vestibuloplasty, V)结合FGG或SCTG可增加1.4~3.3 mm的角化龈宽度。软组织增量可在种植术前、二期手术时、戴牙后进行,但术前、戴牙后进行软组织移植将延迟修复时间和增加患者痛苦。本研究采用二期手术前行游离瓣移植节省整体修复时间。
本研究以修复后修复体颊侧中点距离膜龈结合处为初始颊侧角化龈宽度,而一般临床研究以修复前颊侧角化龈宽度与戴牙后复诊时对比,但是这没有考虑游离瓣缝合位置的不同及二期手术龈瓣切口的位置,所以本研究选择测量的时机为戴最终修复体后,具有稳定的测量标志点。
Roccuzzo等[11]指出下颌后牙游离端缺失行种植术后行游离瓣移植增加附着龈宽度的研究表明,10年后植体周围探诊深度在植体袖口为披附黏膜的一组为(2.77±0.70)mm,游离瓣移植组为(2.95±0.80)mm,两者相比差异无统计学意义(P>0.05),但是在龈退缩量上,前组退缩(2.08±0.71)mm,后组则只有(1.27±1.17)mm。有报道收缩率为20%~40%,前3个月时有最大的收缩率,而12个月后收缩率趋于稳定,1年后龈瓣宽度约为初始的37%,约可增加4.3 mm宽度[12],因而本研究选用移植术后2个月行种植二期手术,可获得取较稳定的修复效果。移植瓣收缩程度与受区半厚瓣分离的宽度、骨膜结缔组织床的厚度、移植瓣的厚度、缝合的稳固度、血供、颊侧系带的切除以及术者的技术水平等有关。本研究中第1、2组术后颊侧角化龈均有明显的增加,并且6个月后第1组角化龈宽度的缩窄程度较第2组小,提示角化龈与骨膜接触的面积及龈瓣下纤维结缔组织生成量有关。游离龈瓣面积越小,能越快在整个游离瓣建立血运,并且形成的纤维组织越少,因而瓣的长期收缩率会有所较少。有研究[13]指出利用猪提取的胶原基质代替自体游离龈瓣行位点保存,有助于减少瘢痕的形成。另外由于大面积游离龈瓣的移植需要增加缝合来压迫龈瓣,而缝针的周围会形成局部缺血[14],因而增加的缝针数量将限制游离瓣的血运形成,从而也增加了瓣的收缩率。
本研究中两组PD均未超过4 mm, BOP比较也未有明显差异,说用游离龈瓣移植6个月可获得植体周围健康的软组织,并且大面积游离瓣移植也可获得稳定的效果。由于后牙连续缺失区域需要进行大面积游离龈的获取,在做游离龈移植时必须注意为防止伤到腭大动脉,建议取瓣区域为上颌2~6区域,切线不超过釉牙骨质界的根尖向10 mm。对于受区,要注意避让开颏孔及颏神经,在分离半厚瓣时应防止切得过深和缝合时损伤到颏神经。
本研究结果提示,临床中游离龈瓣移植术可增加后牙连续缺失种植区颊侧角化龈宽度,但宽度收缩率较单颗牙缺失位点大。

