植体周炎再生治疗短期疗效观察
释 栋,曹 婕,戴世爱,孟焕新
(北京大学口腔医学院·口腔医院,牙周科 国家口腔疾病临床医学研究中心 口腔数字化医疗技术和材料国家工程实验室 口腔数字医学北京市重点实验室,北京 100081)
植体周炎是口腔种植治疗的常见并发症之一,可以使已经完成骨结合的植体周围发生骨吸收,并可能最终导致植体脱落[1]。再生性手术通过在骨缺损内植入骨替代材料,以期达到骨再生的目的,近年来也被应用于治疗植体周炎造成的垂直骨缺损[2]。由于种植体的材质、形态和表面特性等方面与天然牙完全不同,植体的螺纹形态和粗糙表面增加了清除其表面污染的难度,从而降低了植体周炎的再生疗效的可预期性[3]。
目前植体周炎再生手术尚无统一的操作流程和规范,为了更彻底地清除植体表面污染,获得稳定的再生效果,多数研究采用激光、钛刷等设备或器械进行术中的植体表面的机械清洁[4-5],甚至将植体粗糙表面磨光以达到去污染的目的,但所涉及到的某些器械难以在临床获取,因此很多国外研究中的植体周炎再生手术流程无法在国内常规开展,国内相关的研究也很少见。
2015年1例植体周炎再生治疗病例报告中,研究者应用传统的机械和化学清创手段去除植体表面污染,纵向观察5年后获得了有效的再生效果[6],本研究的目的是在更多临床样本中应用该治疗技术,从临床和影像学角度进一步验证植体周炎再生治疗效果的可靠性。
1 资料与方法
1.1 研究对象
选择2018年3月至2019年1月就诊于北京大学口腔医院牙周科的植体周炎患者9例,初诊年龄32~62岁,共涉及种植体10枚,其中Straumann种植体(Straumann公司,瑞士)5枚,Nobel种植体(Nobel Biocare公司,瑞典)2枚,BEGO种植体(BEGO公司,德国)2枚,Osstem种植体(Osstem Implant公司,韩国)1枚。植体周炎诊断参照2017年国际牙周病及植体周病分类会议制定的标准[1],具体纳入标准为:(1)植体周探诊深度(probing depth, PD)≥6 mm的患者,并伴有探诊出血和/或溢脓,PD定义为袋底到黏膜边缘之间的距离;(2)X线片检查可见3 mm以上垂直型边缘骨吸收的患者,符合Schwarz等定义的Ⅰ类骨缺损[7]。排除标准为:(1)植体出现松动的患者;(2)植体植入的位置、角度及深度存在明显异常,不利于手术操作者;(3)孕妇、哺乳期妇女以及患有不能耐受牙周手术的全身病患者;(4)吸烟超过10支/d的患者。本研究获得北京大学口腔医院生物医学伦理委员会批准(PKUSSIRB-201840182), 所有研究对象均签署知情同意书。
1.2 口腔检查
对所有拟纳入患者进行植体周探诊检查及根尖片检查(图1、2),确认患者符合纳入标准,用Williams刻度牙周探针分别记录每枚植体颊舌侧近中、中央和远中共计6个位点的PD和探诊出血(blee-ding on probing,BOP), 探诊后无出血或仅有点状出血定义为BOP(-), 探诊后出血呈线状或者溢满甚至溢出软组织沟定义为BOP(+)[8]。对纳入患者的全口余留天然牙进行常规牙周检查以及必要的影像学检查,明确牙周状况,所有患者均被诊断为慢性牙周炎患者,根据检查结果制定具体牙周治疗方案。
1.3 牙周及植体周非手术治疗
对纳入患者的余留天然牙进行牙周基础治疗,具体包括口腔卫生指导、洁治、刮治和根面平整,同期对植体周炎进行非手术治疗,对于部分螺丝固位修复体或有明显缺陷的粘接固位修复体,在征得患者同意后予以拆除,并更换为愈合基台。植体周非手术治疗包括植体专用超声工作尖(EMS公司,瑞士)的龈上洁治、钛刮治器(LM公司,芬兰)龈下刮治以及2%(质量分数)盐酸米诺环素软膏(Sunstar公司,日本)的局部应用。
1.4 植体周再生手术
非手术治疗后6周进行再评价,确认PD仍≥6 mm且BOP(+)后进入植体周再生手术阶段(图3),具体手术流程如下:局麻下常规消毒铺巾,植体及近远中邻牙颊舌侧行沟内切口,如骨缺损范围较大,则在邻牙颊轴角处增加纵切口,以便更好暴露术区;翻全厚瓣,钛刮治器刮除炎性肉芽组织,确认骨缺损深度超过3 mm,并有2个及以上的存留骨壁(图4);植体表面处理参照Roos-Jansåker等[9]的方法,用3%(体积分数)H2O2溶液反复擦洗3~5次,每次擦洗时间持续30 s以上(图5); 0.9%(体积分数)生理盐水冲洗术区后,骨缺损内植入牛骨来源骨颗粒(Geistlich公司,瑞士,图6),覆盖胶原膜(Geistlich公司,瑞士,图7);软组织瓣复位缝合,采用穿黏膜愈合方式(图8),术后常规医嘱,服用阿莫西林克拉维酸钾1周(457 mg,2次/d),所有纳入患者均无青霉素过敏史,术后2周拆线(图9)。再生手术由两名医师按照相同的手术流程完成。
1.5 疗效评价
术后1个月复查愈合情况(图10),术后6个月复查植体周6个位点PD和BOP(图11), 拍摄根尖片观察骨缺损愈合情况(图12)。拆除原修复体的患者在术后6个月重新修复(图13)。疗效评价的指标包括:(1)手术前后植体周6个位点中PD最深位点的PD变化,方法为记录术前PD最深的位点及深度,术后6个月再次在同一位点探查,记录术后PD,两者相减,计算差值;(2)手术前后平均PD变化,方法为分别记录术前及术后6个月植体周6个位点的平均PD,两者相减,计算差值;(3)手术前后植体周骨水平(bone level,BL)变化,植体周BL的定义为根尖片上测量的植体周骨缺损的底部与植体颈部连接平台之间的距离,术前及术后6个月分别测量植体周BL,两者相减,计算差值即为BL变化,测量的BL通过已知的植体螺纹间距或植体长度进行校准,近远中按照2个骨缺损分别计算BL变化;(4)再生治疗成功、有效及欠佳的植体数量,再生治疗成功的定义为术后6个月PD≤5 mm,BOP阴性且无溢脓,影像学检查可见1 mm及以上的BL增加,再生治疗有效的定义为术后6个月PD≤5 mm,BOP阴性且无溢脓,BL增加不足1 mm,如以上两个标准都不能达到,则定义为再生治疗欠佳。所有临床检查由两名医师完成,所有X线片测量由一名医师完成。
1.6 统计学分析
对纳入患者的植体周PD和BL进行描述性统计分析,用配对t检验对再生治疗前后临床指标的变化进行比较,统计分析采用SPSS 20.0统计分析软件,P<0.05为差异具有统计学意义。
2 结果
2.1 植体周病的患病状况
本研究共纳入9例患者,涉及10枚种植体,其中1例患者有两枚植体受累,但非相邻种植体,3枚植体拆除修复体后进行再生治疗。所有受累植体基线时最深PD范围6~10 mm,最大BL范围 3.2~8.3 mm,术中再次确认骨缺损类型符合Schwarz等[7]定义的Ⅰ类垂直型骨缺损,其中6枚植体周骨缺损为Ⅰd型骨缺损(仅残留近远中骨壁,颊舌侧开裂型骨缺损贯通), 3枚植体周骨缺损为Ⅰe型骨缺损(植体周环形骨缺损), 1枚植体周骨缺损为Ⅰc型骨缺损(颊侧开裂型骨缺损,累及植体近远中邻面及舌侧,但舌侧骨壁完整), 植体所修复牙位见表1。
2.2 植体周再生效果
所有植体术后均愈合良好,无术后感染出血等不良反应。基线时10枚植体各自最深位点PD的均值为(8.6±1.3) mm,所有60个位点PD均值为(6.2±1.4) mm,手术后6个月两项指标分别降低为(3.6±1.2) mm和(3.1±0.6) mm,差值分别为(5.0±1.5) mm和(3.0±1.5) mm,手术前后PD的差异具有统计学意义,P<0.01。
基线植体周BL为(5.4±2.0) mm,术后6个月降低为(2.4±1.6) mm,骨高度增加(3.0±1.5) mm,手术前后BL差异有统计学意义,P<0.01。
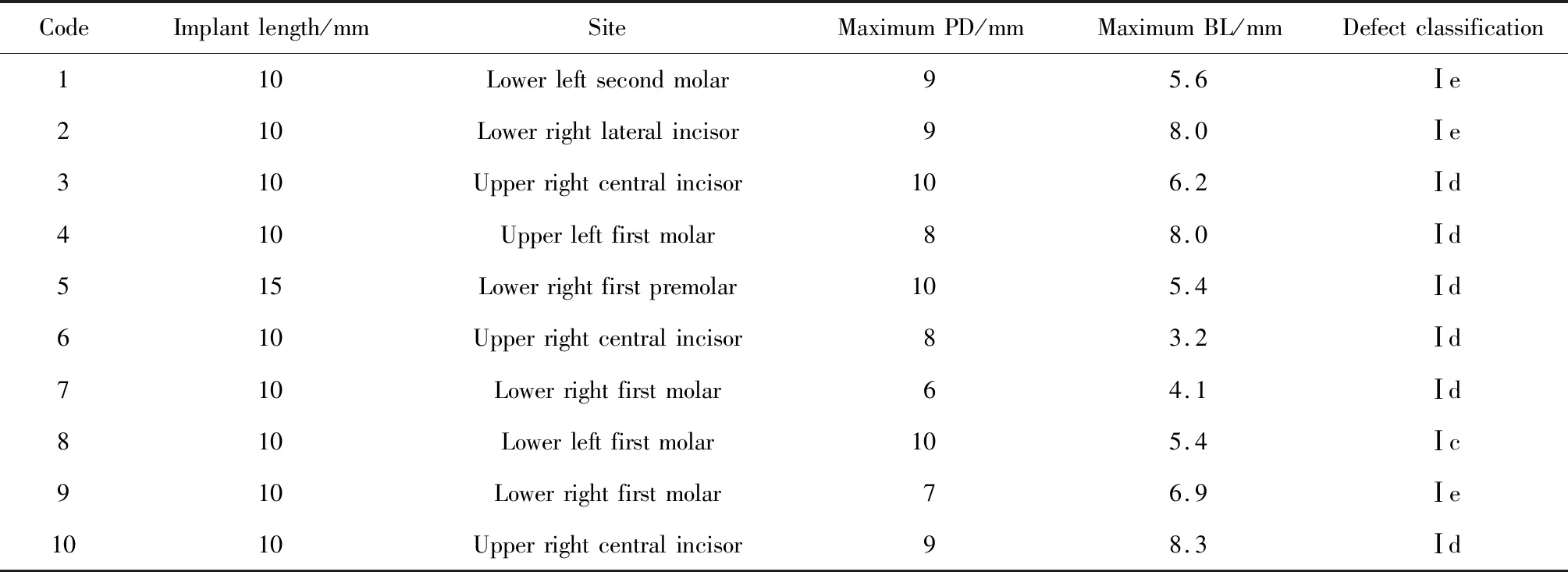
表1 纳入植体修复的牙位、基线最深探诊深度及骨水平值Table 1 Implant site distribution in the present study, maximum PD and BL value of each implant was listed
PD, probing depth; BL, bone level.
10枚植体中达到成功标准的有9枚,另有1枚植体虽然获得了1.7 mm的骨高度增加,但在术后6个月仍有6 mm PD位点,且BOP(+),符合治疗欠佳的标准。
3 讨论
植体周炎是导致种植治疗失败最常见的原因之一,1995年Hämmerle等[10]首先使用不可吸收膜对两例植体周炎进行引导性骨再生治疗,并追踪了18个月,获得了1.5~3.6 mm骨水平增加。此后更多学者进行了类似研究,不同研究所使用的再生方法和材料各不相同,临床效果也存在较大差异。最近的相关系统综述分析结果表明,多数研究报告的植体周炎再生治疗可以有效改善临床指标,预计可以获得1.99 mm边缘骨增加和2.84 mm PD降低[3],本研究再生治疗术后的效果优于以往多数研究结果,仅一例效果欠佳。
污染的植体表面在再生治疗后可以重新形成骨结合,这一点已经在动物实验中得到了证实,ALmohandes等[11]对拉布拉多犬的实验性植体周炎进行再生治疗,通过组织学观察确认了新骨结合的形成,且光滑表面种植体比粗糙表面种植体的再生效果更肯定,这也从一个侧面证实有效去除植体表面污染是获得良好再生效果的关键,以往研究所采用植体表面去污染的方法各不相同,以喷砂、钛刷、激光以及酸蚀较为常见。de Tapia等[5]研究认为在植体周炎再生手术中辅助应用钛刷可以比手工清创结合3%H2O2处理获得更显著的植体周PD减少,但是两组获得的骨高度增加差异并没有统计学意义,除此以外,尚未见到其他证据证实不同清除植体表面污染的方式会对再生效果产生影响。本研究所应用的机械清创+3%H2O2化学去污染的方式以往已经得到了一定的临床研究证实[6,9],从本研究的结果来看,这种简单方法的去污效果还是肯定的。需要强调的是,包括本研究在内的绝大多数研究在术前都进行了植体周和牙周非手术治疗,可见术前非手术治疗是获得手术成功不可忽视的必要环节。
本研究所有手术均选择非埋入愈合方式,包括拆除修复体的3枚植体,目前尚未见到有研究比较埋入与非埋入两种愈合方式对再生效果可能产生的影响。Roos-Jansåker等[9,12]在2007年曾经发表两篇关于植体周炎再生治疗的文章,其中一篇采用了非埋入愈合,而另一篇则采用了埋入愈合,获得的骨水平增加分别为1.3 mm和2.3 mm,但由于两篇文章在手术的其他细节也存在差异,所以无法进行直接比较。
植体周炎再生治疗效果还可能受到其他因素的影响,Schwarz等[13]研究发现Ⅰe型骨缺损在术后6个月的PD减少和附着获得均显著优于Ⅰb和Ⅰc型骨缺损,提示存留骨壁的数量可能影响再生治疗效果;Schwarz等[14]还曾经在植体周炎再生手术中联合应用上皮下结缔组织移植,获得显著的BOP改善和PD降低,但目前尚没有充分证据证明结合软组织增量可以促进植体周炎的再生效果。
本研究中有1例患者在术后6个月仍有6 mm探诊深度位点,且BOP(+),尽管PD有所降低,骨高度也略有增加,但仍归入疗效欠佳病例。在以往研究中,植体周炎再生治疗的成功率也并非100%。Aghazadeh等[15]将PD≤5 mm且无探诊出血作为治疗成功的标准,结果表明用小牛骨进行植体周炎再生治疗1年后的成功率为38.5%,Roccuzo等[16]采用类似的成功标准,报告大颗粒喷砂+酸蚀表面种植体的7年治疗成功率为58.3%。上述两篇文献报告再生治疗成功率会受到骨替代材料和植体表面特性的影响。由于本研究纳入病例数较少,难以对疗效影响因素进行进一步分析,这也是本研究的局限。
就本研究的结果而言,植体周炎再生治疗可以在术后短期获得临床指标的改善和影像学骨高度的增加,其长期疗效和影响因素还有待进一步研究。

