显微血管减压术后并发远隔部位出血(附6例报告)
张庆辉 冯涛 彭过 王荣耀 张强 李宇光 袁越
(1辽河油田总医神经外科,辽宁 盘锦 124010; 2东营市第二人民医院,山东 东营 257335; 3北京中日友好医院,北京 100029)
近年来,显微血管减压术(microvascular decompression, MVD)已经广泛用于治疗三叉神经痛(trigeminal neuralgia, TN)、面肌痉挛(hemifacial spasm, HFS)及舌咽神经痛(glossopharyngeal neuralgia, GN)等脑神经疾患,并逐渐扩展用于治疗致残性眩晕、难治性耳鸣、原发性高血压等其他疾患,均取得了显著成效。MVD的宗旨是最大程度的保证治疗效果,同时显著降低并发症及死亡率的发生。然而,术后出血仍然是MVD术后最严重的危及生命的并发症。大部分的术后出血主要发生在幕下,幕上远隔部位出血是一种较为罕见的并发症,由于远离手术操作部位,难以发现,一旦出血量大,病情发展快,处理不及时可造成严重的后果。现回顾性分析自2010年1月至2016年1月行MVD手术的108例患者临床资料,其中6例术后出现幕上远隔部位出血,术后血肿均消失,现对6例患者进行总结报告如下。
一、资料与方法
1. 一般资料:我院2010年至2016年108例行MVD术的患者共发生了6例MVD术后远隔部位出血,男2例,女4例;年龄45~65岁;其中面肌痉挛显微血管减压术后4例,三叉神经痛术显微血管减压术后2例。所有患者的临床资料见表1,术前所有患者均行头CT检查,术前影像和术中观察是正常的,外科手术顺利,术后麻醉恢复满意。所有患者均未行抗凝或抗血小板聚集治疗,患者术前术后凝血正常。术后无脑脊液漏,术后当天或术后第一天均行头CT检查。
2. 血肿类型:6例患者均未出现术区血肿(图1、5),均为急性硬膜下血肿(图2、6),其中三例为同侧幕上急性硬膜下血肿,另外三例为对侧幕上急性硬膜下血肿。
3. 血肿量:术后血肿量均<30 mL。
4. 术后发生血肿的时间:所有患者术后根据临床表现不同复查头颅CT示颅内非手术区远隔部位出血,症状以头痛为主,疼痛程度轻重程度不一,部分有恶心、呕吐、肌力下降等症状,复查颅脑CT发现血肿时间从4~72 h不等。
5. 治疗方法:5例行药物保守治疗,1例术后麻醉醒后即出现头痛较剧烈,及时复查颅脑CT发现少量硬膜下血肿,后期复查颅脑CT发现血肿逐渐液化并有增多趋势,并且头痛症状逐渐加重,急行颅骨钻孔引流。
二、结果
6例患者血肿均吸收良好(图4、8),术区未见明显异常(图3、7),功能恢复良好,在1个月内均痊愈出院,无其他后遗症。随访1~6年,平均随访3年,血肿没有复发,亦无其他后遗症。
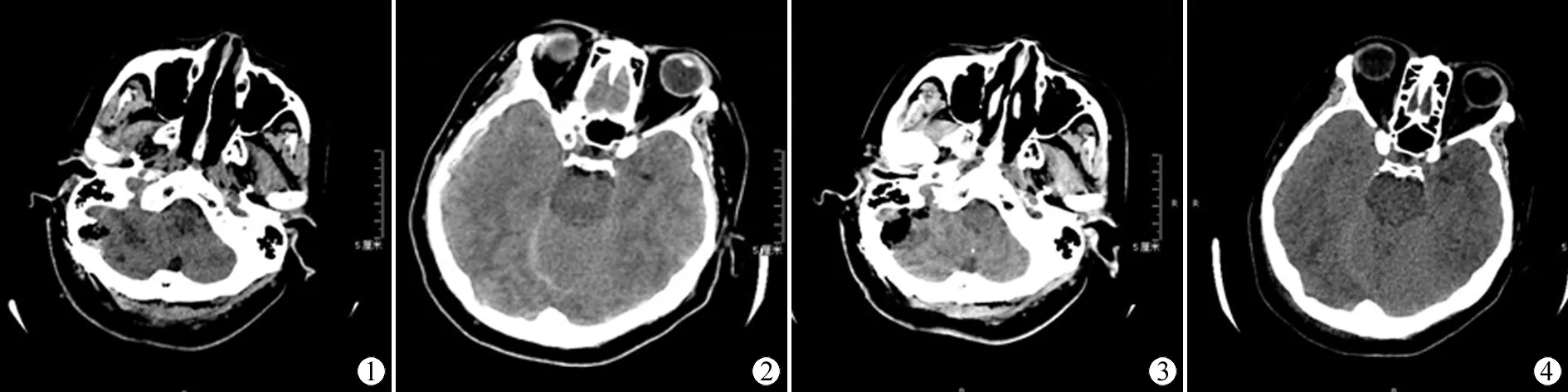
图1 右侧面肌痉挛术后
图2 同侧幕上硬膜下血肿
图3 右侧面肌痉挛术后
图4 经保守治疗后血肿吸收
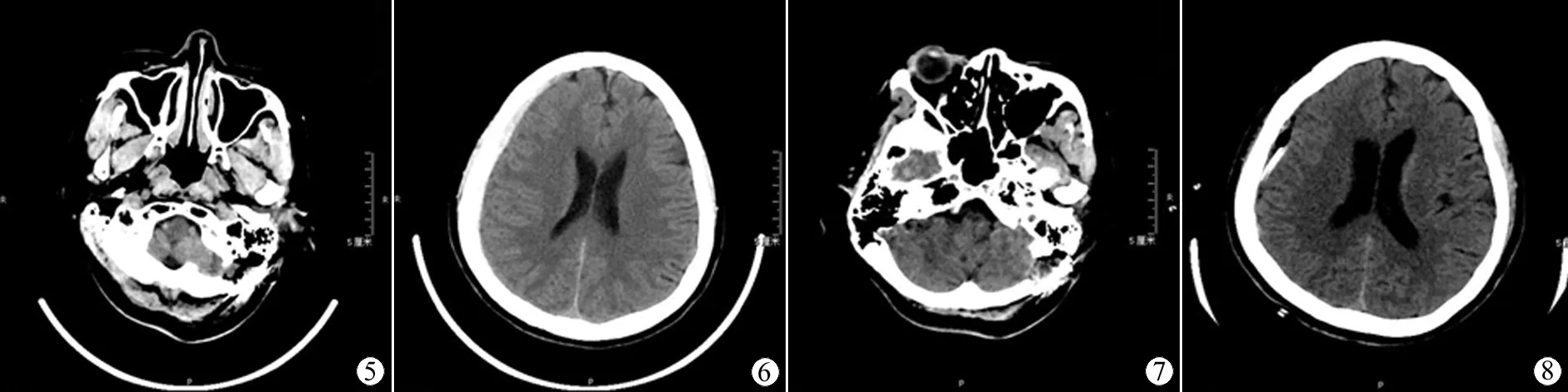
图5 左侧三叉神经痛术后
图6 右侧硬膜下血肿
图7 左侧三叉神经痛术后
图8 钻孔引流术
表1 6例患者临床资料

性别年龄疾病种类手术方式术后症状CT复查结果治疗 女56LHFSMVD 枕部头痛明显加重4 h后CT示左侧硬膜下血肿保守治疗 女60RHFSMVD 烦躁、右颞部头痛12 h后CT示右侧硬膜下血肿保守治疗 男50RTNMVD+感觉根切断 麻醉苏醒后烦躁6 h后CT示右侧硬膜下血肿保守治疗 女45LTNMVD 烦躁,手术同侧肢体肌力下降4 h后CT示右侧硬膜下血肿钻孔引流 男65RHFSMVD 术后头痛,右颞顶头痛剧烈,伴恶心、呕吐4 h后CT示右侧硬膜下血肿保守治疗 女46LHFSMVD 枕部疼痛12 h后CT示右侧硬膜下血肿保守治疗
三、讨论
开颅术后颅内血肿是指与第一次手术有直接关系发生在原手术区或远隔部位的急性血肿。它有别于外伤性迟发性颅内血肿,后者是指头部外伤后首次CT检查未发现颅内血肿或有意义的损伤,而后在复查CT发现有新的血肿形成[1]。
1. 开颅术后颅内血肿发生的时间:开颅术后再发血肿有两个明显的时间周期,第一个时间周期是术后6 h内,第二个时间周期是第二个12 h或以上,本文6 h以内出血4例,12 h以后2例。
2. 术后远隔部位出血的原因:开颅手术并发颅内血肿是神经外科手术的严重并发症之一,通常发生在手术部位,以术区出血为主。而非手术区或远隔部位颅内血肿鲜有报道,发生率 0.14% ~ 3.4%[2];关颅前发现颅压下降不满意,经过度通气、术中脱水、内减压等方法不能缓解[3-4]。
目前,开颅术中并发非手术区颅内血肿的具体机制尚未完全明确,可能与颅内压的改变、血管损伤、血管调节功能改变、血压改变及凝血异常有关[5-8]。根据已有文献报道,发生非手术区域颅内血肿的相关因素:年龄、高血压、长期饮酒、凝血障碍及脑淀粉样变;脑萎缩、颅内占位性病变体积、术前合并脑积水、颅内压增高、术中出血量及手术时间等[9-11]。
本组病例均为硬膜下血肿,分析其可能原因:①术中放出脑脊液以利暴露、打通脑脊液循环通路,术中突发脑脊液二次流出,回顾录像发现三例患者术中突然出现脑脊液短暂大量流出,部分患者伴有静脉出血;②短时间内放出大量脑脊液,致颅内压急剧下降,脑组织过度塌陷、移位,继而使位居幕上相应部位的脑皮质下塌;③硬脑膜增厚,与颅骨粘连较紧,不易分离,颅内压下降、脑组织塌陷还可撕裂硬膜与脑表面之间的桥静脉,引起硬膜下血肿;④患者取侧卧位时,头部屈曲或旋转会阻碍对侧的颈静脉回流,从而引起随后的幕上静脉出血后梗塞;⑤既往长期高血压病史,且未能有效控制,术前给予口服降压药物控制,但由于服药疗程较短或不规律,血压波动较大,术中血压控制仍不稳定。有研究报道术中出血量过多及手术时间较长会引起非术区血肿,其原因可能为手术时间延长,术中失血过多,血小板及其他凝血因消耗过多,且大量输血、输液导致血液稀释等,引起凝血功能障碍而致非手术部位血肿形成,本研究所涉及的病例均为MVD手术患者,该手术耗时均在1 h左右,时间较短短,出血量都控制在50 mL左右,因此凝血功能的因素不是本组患者远隔部位出血的原因。
3. 术后远隔部位出血的预防:对于开颅手术并发远隔部位出血的预防,主要是术前尽量保持血压在较平稳的水平,避免血压波动超过20 mmHg。术中麻醉师应密切关注血压变化,务必要稳定维持在相对较低的水平,不应超过基础血压水平。手术中尽量避免颅内压的骤然下降,释放脑脊液时应尽量缓慢、平稳。手术切开硬膜时,如遇脑脊液快速外涌,可先用脑棉片部分封堵,使脑脊液缓慢流出。术中如发现颅内压突然增高而无法解释时,在探查手术区域及其附近无出血后应想到远隔出血的可能,也可以先观察患者的瞳孔。关颅缝合硬脑膜时应密水缝合,并将37 ℃人工脑脊液或生理盐水充满蛛网膜下腔,将术野的气体排出。术后患者的意识障碍如无法用麻醉和手术创伤来解释时,应及时复查CT。建议患者术后6~12 h内常规行头颅CT检查,以了解颅内情况。
4. 术后远隔部位出血的处理:急性出血表现为头痛、偏瘫、意识障碍等,发生后应慎用脱水药物,对于颅内血肿的处理,我们体会,如果血肿量少,中线无明显移位的,可行保守治疗。而血肿量越过30 mL,或中线移位越过0.5 cm,临床症状恶化明显的,主张及早行手术清除血肿,本组病例5例为保守治疗,1例行硬膜下血肿钻孔引流术,血肿吸收效果均满意,无明显的后遗症。
5. 结论:虽然目前由于外科手术的进步MVD的严重并发症已经减少,远隔部位的出血仍然发生。过快的脑脊液释放应该避免,同时MVD后要注意脑脊液的补充。除此之外,MVD术后均应常规行头CT检查排除远隔部位出血。

