保守疗法与手术治疗妊娠期合并子宫肌瘤对妊娠结局影响的回顾性分析
雷莉 赵枫
子宫肌瘤是妇科常见良性肿瘤,多发生于生育年龄,其常见症状有子宫出血、疼痛、腹部包块、白带增多、不孕及流产等,严重影响妇女生活质量及身心健康[1-2]。妊娠合并子宫肌瘤为妊娠期较常见的合并症,近年来有逐渐上升趋势,子宫肌瘤影响母婴安全,需及早诊治[3]。目前,临床对妊娠合并子宫肌瘤患者的治疗方式主要有保守治疗及腹腔镜下子宫肌瘤剔除术治疗,但关于其对妊娠结局影响的对比研究尚少[4]。鉴于此,本研究特回顾性分析襄州区人民医院妇科给予不同治疗方式的妊娠期合并子宫肌瘤患者的临床病例资料,对比妊娠结局,旨在为临床治疗提供指导,现报道如下。
1 资料与方法
1.1 一般资料 回顾性分析2015年6月-2017年8月笔者所在医院收治的160例妊娠期合并子宫肌瘤患者的临床资料。纳入标准:均为妊娠期合并子宫肌瘤患者[5],均严格遵医嘱治疗,均保留有完整的数据资料,接受随访。排除标准:自愿要求行流产手术者,合并有其他影响孕妇安全及胎儿发育疾病者,因其他原因如摔跤、碰撞等导致流产者。其中保守治疗86例(保守组):患者无明显症状或体征;腹腔镜下子宫肌瘤剔除术治疗74例(腹腔镜组):患者既往有流产病史且压迫症状明显,并有瘤体扭转情况发生。本研究获得医院伦理学委员会批准,且患者知情同意。
1.2 方法
1.2.1 保守组 给予保守治疗:嘱患者定期产检,给予患者心理安慰,并进行健康宣教,嘱患者注意孕早期的休息,妊娠中晚期通过阴道直视及超声检查加强宫颈长度及形态的监测,密切监测子宫肌瘤变化,若子宫肌瘤出现红色变性,适当给予抗生素治疗,宫缩规律者可给予宫缩抑制剂,腹痛者适当给予止痛剂和镇静剂,并适当补液及进行保胎治疗(作息规律、补充维生素和微量元素等),嘱患者卧床休息。
1.2.2 腹腔镜组 给予腹腔镜下子宫肌瘤剔除术:完善术前相关检查,做好术前准备工作,常规麻醉消毒铺巾,建立气腹,头低臀高位,在患者脐部放置腹腔镜头,另分别于左下腹、右下腹及脐部置入3个腹腔镜穿刺器(5、5、10 mm),在肌瘤与子宫交界处注射垂体后叶素(已稀释成30%),用单极电钩在最突出之处将子宫浆肌层切开至肿瘤组织,并向外牵拉,包膜钝性分离,紧贴瘤体,然后将其切断,采用电凝止血,最后全层连续缝合(可吸收肠线),通过肌瘤旋切器取出肌瘤粉碎,创面止血并冲洗,局部涂擦防粘连剂。术后监测动态生命体征,预防感染,密切观察患者阴道流血及阵发性腹痛情况,发现异常及时处理,对有先兆流产者,给予黄体酮及安保进行保胎治疗。
1.3 观察指标 比较两组不良妊娠结局:母体包括流产或引产、早产、剖宫产;围产儿包括胎儿窘迫、新生儿窒息、新生儿死亡。比较两组最大子宫肌瘤直径<6 cm及≥6 cm患者不良妊娠结局。
1.4 统计学处理 使用SPSS 18.0软件对所得数据进行统计分析,计量资料用(±s)表示,组间比较采用t检验;计数资料以率(%)表示,比较采用χ2检验。以P<0.05为差异有统计学意义。
2 结果
2.1 两组基线资料比较 保守组年龄24~45岁,平均(36.25±4.26)岁;初产妇62例,经产妇24例;孕周:<28周39例,≥28周47例;子宫肌瘤单发37例,子宫肌瘤多发49例;最大子宫肌瘤直径:<6 cm者52例,≥6 cm者34例;子宫肌瘤类型:浆膜下肌瘤27例,黏膜下肌瘤22例,肌间壁肌瘤18例,其他19例。腹腔镜组年龄23~46岁,平均(35.76±4.58)岁;初产妇56例,经产妇18例;孕周:<28周34例,≥28周40例;子宫肌瘤单发34例,子宫肌瘤多发40例;最大子宫肌瘤直径:<6 cm者46例,≥6 cm者28例;子宫肌瘤类型:浆膜下肌瘤24例,黏膜下肌瘤19例,肌间壁肌瘤17例,其他14例。两组患者一般资料比较差异无统计学意义(P>0.05),具有可比性。
2.2 两组不良妊娠结局比较 保守组中3例双胎,74例单胎;腹腔镜组中2例双胎,71例单胎。保守组流产或引产、早产、胎儿窘迫及新生儿窒息率均高于腹腔镜组(P<0.05),两组剖宫产及新生儿死亡率比较差异均无统计学意义(P>0.05);保守组11例早产中有8例实施剖宫产,腹腔镜组2例早产均实施剖宫产,保守组母体总不良妊娠结局率29.07%(25/86),高于腹腔镜组的12.16%(9/74),比较差异有统计学意义(χ2=7.600,P=0.009);保守组10例胎儿窘迫中有3例出现新生儿窒息,11例新生儿窒息有1例抢救无效死亡,腹腔镜组1例胎儿窘迫未出现新生儿窒息,保守组围产儿总不良妊娠结局率23.75%(19/80),高于腹腔镜组的4.00%(3/75),比 较差 异 有 统 计 学 意 义(χ2=12.170,P=0.000)。见表 1。
2.3 两组最大子宫肌瘤直径<6 cm不良妊娠结局比较 最大子宫肌瘤直径<6 cm患者中保守组1例双胎,50例单胎;腹腔镜组中有2例双胎,44例单胎。两组流产或引产、早产、剖宫产、胎儿窘迫、新生儿窒息及死亡率比较,差异均无统计学意义(P>0.05);两组早产各1例均实施剖宫产,保守组、腹腔镜组母体总不良妊娠结局率分别为11.54%(6/52)、6.52%(3/46),比较差异无统计学意义(χ2=0.258,P=0.612);保守组2例胎儿窘迫中未出现新生儿窒息,1例新生儿窒息抢救无效出现死亡,保守组、腹腔镜组围产儿总不良妊娠结局率分别为5.66%(3/53)、0,比较差异无统计学意义( χ2=1.217,P=0.270)。见表 2。
2.4 两组最大子宫肌瘤直径≥6 cm不良妊娠结局比较 最大子宫肌瘤直径≥6 cm患者中保守组2例双胎,24例单胎;腹腔镜组27例均单胎。保守组流产或引产、早产、胎儿窘迫及新生儿窒息率均高于腹腔镜组(P<0.05),两组剖宫产及新生儿死亡率比较,差异均无统计学意义(P>0.05);保守组10例早产中有7例均实施剖宫产,腹腔镜组1例早产实施剖宫产,保守组母体总不良妊娠结局率55.88%(19/34),高于腹腔镜组的21.43%(6/28),比较差异有统计学意义(χ2=8.818,P=0.003);保守组8例胎儿窘迫中有5例新生儿窒息,10例新生儿窒息未出现死亡,保守组围产儿总不良妊娠结局率50.00%(14/28),高于腹腔镜组的11.11%(3/27),比较差异有统计学意义(χ2=7.998,P=0.005)。见表3。
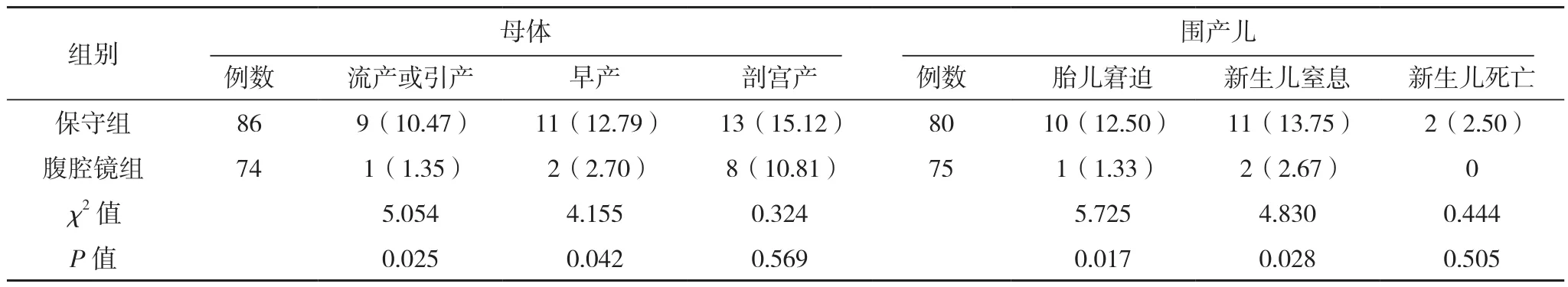
表1 两组不良妊娠结局比较 例(%)
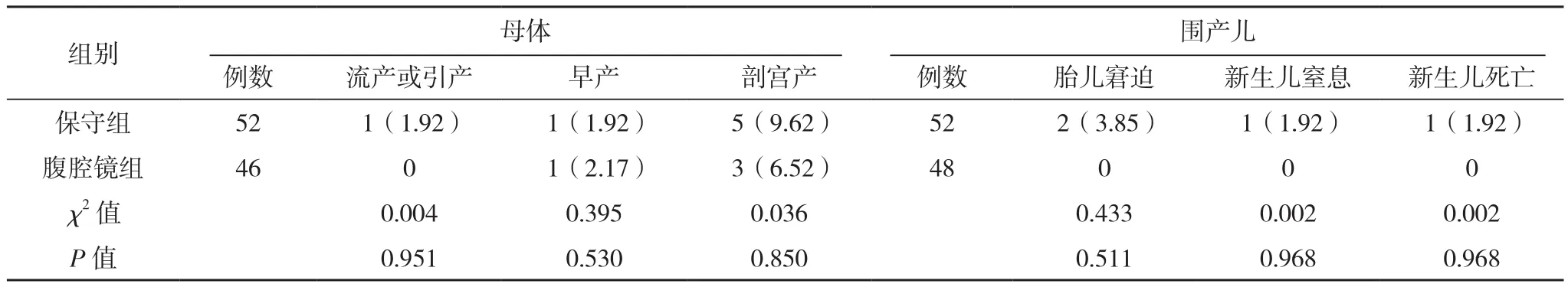
表2 两组最大子宫肌瘤直径<6 cm不良妊娠结局比较 例(%)

表3 两组最大子宫肌瘤直径≥6 cm不良妊娠结局比较 例(%)
3 讨论
子宫肌瘤是最常见的女性生殖器官良性肿瘤,呈激素依赖性,雌激素、孕激素水平增高均可刺激肌瘤增长[6]。妊娠期孕妇机体内环境呈现高激素状态,易诱导子宫肌瘤的发生。妊娠合并子宫肌瘤为高危妊娠,子宫肌瘤可导致孕妇流产、早产等,影响妊娠结局,因此,对子宫肌瘤的早期发现及治疗具有重要意义[7-9]。妊娠期合并子宫肌瘤的治疗方式有保守疗法和腹腔镜下子宫肌瘤剔除术,但在临床应用中尚有争议,本研究特对此两种治疗方式对妊娠期合并子宫肌瘤的应用效果进行对比分析,以促进临床工作者选择最佳治疗方案,改善妊娠结局。
本研究结果发现,保守组流产或引产、早产、胎儿窘迫及新生儿窒息率均高于腹腔镜组(P<0.05),两组剖宫产及新生儿死亡率比较差异均无统计学意义(P>0.05),保守组母体及围产儿总不良妊娠结局率均高于腹腔镜组(P<0.05)。提示保守疗法及腹腔镜下子宫肌瘤剔除术对妊娠期合并子宫肌瘤患者的分娩方式及新生死亡的影响无明显差异,但腹腔镜下子宫肌瘤剔除术可减少孕妇流产、早产、胎儿窘迫及新生儿窒息的发生,腹腔镜下子宫肌瘤剔除术可明显改善妊娠结局。保守疗法有卧床休息、保胎、补液、纠正水电解质紊乱及酸碱平衡失调等,并针对孕妇具体情况如宫缩、腹痛、阴道流血或子宫肌瘤红色变性等给予对症治疗,且嘱患者定期复查等[10-11]。通过上述积极保守的治疗方法,患者临床症状短期内得以缓解,妊娠可继续并到足月,但肌瘤仍存在子宫内。有研究显示,妊娠期合并子宫肌瘤孕妇的流产率明显高于正常妊娠者[12]。肌瘤可致子宫腔变性及宫内膜感染,增加流产风险,且可使子宫内压力变大,引起宫缩而导致流产、早产,并影响胎膜正常发育,易促使胎膜早破,另子宫肌瘤的存在可导致子宫扭转、胎位不正及胎盘异常,使胎儿变性、生长受限,加大发生胎儿窘迫及新生儿窒息的可能性[13-14]。腹腔镜下子宫肌瘤剔除术是在腹腔镜下对子宫肌瘤进行剔除,医务人员术前准备充分,术中动作准确、轻巧,剥除层次清晰,术后密切观察病情变化和宫内胎儿情况,做好术后护理及保胎工作,保证母体及胎儿安全,继续妊娠。有研究发现,妊娠期合并子宫肌瘤孕妇实施腹腔镜下子宫肌瘤剔除术具有较好效果[15]。腹腔镜手术创伤小、术后恢复快,对子宫刺激较小,子宫肌瘤剔除后,肌瘤对子宫的影响丧失,从而减少因子宫肌瘤而导致的流产、早产、胎儿窘迫及新生儿窒息的发生[16-17]。结合上述研究分析,与保守疗法相比,腹腔镜下子宫肌瘤剔除术可显著降低妊娠期合并子宫肌瘤患者的流产、早产及胎儿窘迫与新生儿窒息的发生率,促进妊娠结局改善。
本研究结果还发现,对于最大子宫肌瘤直径<6 cm的患者,两组流产或引产、早产、剖宫产、胎儿窘迫、新生儿窒息及死亡率比较,差异均无统计学意义(P>0.05),两组母体及围产儿总不良妊娠结局率比较,差异均无统计学意义(P>0.05);但对于最大子宫肌瘤直径≥6 cm的患者,保守组流产或引产、早产、胎儿窘迫及新生儿窒息率均高于腹腔镜组(P<0.05),保守组母体及围产儿总不良妊娠结局率均高于腹腔镜组(P<0.05)。提示对于最大子宫肌瘤直径<6 cm患者,保守疗法与腹腔镜下子宫肌瘤剔除术对妊娠期合并子宫肌瘤患者妊娠结局的影响无明显差异,但对于最大子宫肌瘤直径≥6 cm患者,腹腔镜下子宫肌瘤剔除术可显著减少妊娠期合并子宫肌瘤患者的流产或引产、早产及胎儿窘迫与新生儿窒息的发生,妊娠结局改善明显。有研究显示,最大直径<6 cm的肌瘤对早产无明显影响,而最大直径≥6 cm的肌瘤的早产发生率明显增加[18]。子宫肌瘤较小时,对母体及胎儿的影响较小,保守治疗即可取得较好成效;有研究表明,最大直径>6 cm的肌瘤可明显增加胎位异常、早产、胎儿窘迫的发生率[19]。当子宫肌瘤较大时,可使子宫肌层出现发育不良,对子宫的压迫增加,宫内压升高,易诱发子宫收缩,引起早产或流产[20];且较大肌瘤可挤压胎盘,影响胎儿发育,导致胎位不正,并可阻碍产道,易引发胎儿窘迫及新生儿窒息,此时给予保守治疗作用有限,而给予腹腔镜下子宫肌瘤剔除术效果显著。
综上所述,对于最大肌瘤直径<6 cm的妊娠期合并子宫肌瘤患者,保守疗法与腹腔镜下子宫肌瘤剔除术临床效果无差异,对于最大肌瘤直径≥6 cm的患者,腹腔镜下子宫肌瘤剔除术可明显减少流产或引产、早产、胎儿窘迫及新生儿窒息的发生,促进妊娠结局改善。临床中对妊娠期合并子宫肌瘤患者治疗应根据肌瘤大小及自身情况选择合适的治疗方式。

