胰十二指肠切除术中梗阻性黄疸对临床疗效及预后的影响分析
刘 宁
胰十二指肠切除术(pancreatoduodenectomy,PD)是目前临床治疗低位恶性胆道梗阻的有效手段,恶性胆道梗阻是因肝外胆道受压迫或肿瘤侵袭而造成胆汁排出受阻,且大部分患者伴有梗阻性黄疸,进而导致机体出现免疫功能降低、高胆红素血症等现象,使患者对麻醉、手术的耐受性降低,加之该手术操作难度大、创伤大,术后极易引发出血、感染、胃排空障碍、胰瘘及胆瘘等并发症,风险较高,而影响到最终的临床治疗效果[1]。据相关研究发现,PD术后并发症多、风险高,除受手术操作难度影响外,与患者术前状态也密切相关[2]。因此,临床使用PD治疗应及时评估其术前存在的风险。而现阶段关于术后并发症风险评估尚无明确统一的标准,关于术前总胆红素(TBIL)水平与PD术后情况的相关性尚存争议[3]。为此,本次研究选取了我院近年来收治的92例行PD治疗的梗阻性黄疸患者作为研究对象,旨在探讨梗阻性黄疸患者行PD治疗的临床疗效及预后效果,现将结果报道如下。
资料与方法
一、一般资料
选取2014年6月至2016年6月在我院普外科行PD治疗的92例梗阻性黄疸患者作为研究对象,入选患者均经病理学及影像学检查确诊为梗阻性黄疸,且均因壶腹周围恶性肿瘤所致,术前均未服用任何抗凝药物,无先天性凝血功能障碍和其他严重肝脏疾病[4]。根据TBIL水平将所有入选对象分为非重度黄疸组(45例)和重度黄疸组(47例)。非重度黄疸组男28例,女17例,年龄18~74岁,平均(51.2±5.6)岁;疾病类型:十二指肠乳头癌8例,胰头癌6例,胆总管下段癌15例,壶腹部癌16例;黄疸出现时间1~14周,平均(5.4±1.8)周。重度黄疸组男29例,女18例,年龄18~75岁,平均(51.7±4.1)岁;疾病类型:十二指肠乳头癌8例,胰头癌7例,胆总管下段癌15例,壶腹部癌17例;黄疸出现时间2~15周(5.8±2.2)周。两组性别、年龄、疾病类型及黄疸出现时间等一般资料比较差异无统计学意义(P>0.05),具有可比性。本次研究经我院医学伦理委员会批准,所有患者均知情同意并自愿签署知情同意书。
二、手术治疗
所有患者均由我院肝胆胰外科手术医师行PD治疗,具体手术措施如下:经常规消毒和麻醉后,行十二指肠外侧腹膜切开,将十二指肠水平部及降部进行钝性分离,至腹主动脉前方停止,且将胰头分离,并将位于第一肝门处的胃十二指肠动脉、肝固有动脉、肝总动脉、门静脉及胆总管分离,对胃十二指肠动脉和胃右动脉进行结扎后,对其胃体部进行水平切割,打开十二指肠悬韧带,游离近端空肠,在距离十二指肠悬韧带约15 cm处切断胰颈及空肠,并沿肠系膜上静脉将胰腺钩突部切除,随后将胰头部、十二指肠、胆总管、及胃部的1/3切除[5]。同时,对所有患者均采用Chlid重建,其中58例患者为胰管空肠豁膜吻合,34例患者为胰肠套入式吻合,随后采取胰、胆置管外引流[6]。
三、观察指标
①观察两组患者术后并发症发生情况,包括术后出血(出血量>400 mL)、切口感染、腹腔感染、胃排空障碍、胰瘘及胆瘘发生率;②观察比较两组患者术后病理情况;③观察记录两组患者术中出血量及住院时间;④术后随访1年,统计比较两组患者死亡人数。
四、统计方法
所有实验数据均录入SPSS 20.0软件包进行统计处理。计量资料以x±s表示,采用t检验;计数资料以%表示,采用χ2检验。P<0.05为差异有统计学意义。
结 果
一、两组术后并发症发生情况比较
术后,非重度黄疸组并发症发生率为8.88%,明显低于重度黄疸组的29.79%,差异有统计学意义(P<0.05),见表1。
二、两组术后病理情况比较
术后病理检查结果显示,非重度黄疸组良性肿瘤22例,良性率为48.89%,重度黄疸组良性肿瘤13例,良性率为27.66%。非重度黄疸组术后病理良性率明显高于重度黄疸组,差异有统计学意义(χ2= 4.348,P = 0.037)。
三、两组术中出血量、住院时间比较
非重度黄疸组术中出血量明显少于重度黄疸组,且非重度黄疸组住院时间明显短于重度黄疸组,差异均有统计学意义(P < 0.001),见表 2。

表1两组术后并发症发生情况比较 [n(%)]
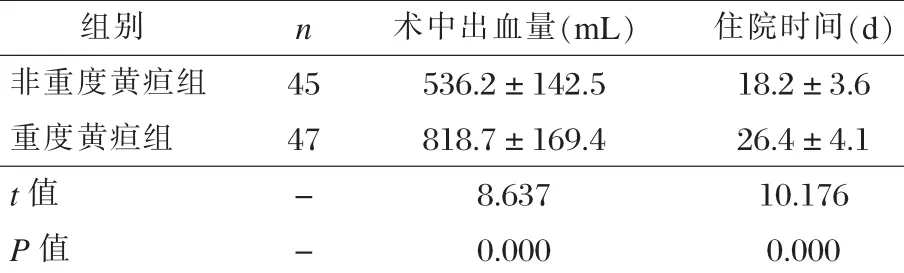
表2两组术中出血量、住院时间比较 (x±s)
四、两组术后1年死亡率比较
术后随访1年,非重度黄疸组死亡率为4.44%(2/45),明显低于重度黄疸组的14.89%(11/47),差异具有统计学意义(χ2= 6.737,P = 0.009)。
讨 论
近年来,随着我国医疗技术水平的提升,PD手术适应证逐渐扩大,手术切除率与总体疗效得到提升,但PD术后患者并发症发生率仍居高不下[7]。且据相关研究表明[8],行PD治疗的患者,由于患者肿瘤生长部位特殊的解剖结构,当肿瘤侵袭压迫胆管时,胆汁排出受阻,血液中TBIL水平升高,导致其TBIL水平偏高,出现不同程度的黄疸症状,临床具有恶心、呕吐、食欲不振、皮肤痉痒及巩膜、皮肤组织黄染等表现。因此,全面了解PD治疗中梗阻性黄疸与术后并发症及临床疗效的相关性是现阶段我国医务工作者研究的重点。
有研究指出,梗阻性黄疸因具有高胆红素血症等临床症状,导致其对黏膜刺激性严重,极易引发黏膜病变,从而造成术中术后出血发生率高[9]。本次研究结果显示,非重度黄疸组患者术中出血量、住院时间均明显少于重度黄疸组 (P<0.001),且非重度黄疸组术后出血发生率明显低于重度黄疸组(P<0.05)。结果表明,随黄疸程度的加重,PD治疗患者出血量增加、术后出血发生率上升,最终延长其住院时间。
PD手术的高风险主要与PD术后并发症的高发生率密切相关[10]。据最新相关数据统计显示,我国PD治疗患者术后早期并发症发生率高达30%~65%[11],致死率约为20%~40%[12]。本次研究结果显示,术后非重度黄疸组患者出现术后出血、切口感染、腹腔感染、胃排空障碍、胰瘘及胆瘘等并发症的发生率为13.33%,明显低于重度黄疸组的34.04%(P<0.05);非重度黄疸组患者死亡率为4.44%,明显低于重度黄疸组的14.89%(P<0.05)。该结果与相关数据统计结果相符,结果表明,随着黄疸程度的加重,患者出现术后出血、切口感染、腹腔感染、胃排空障碍、胰瘘及胆瘘等并发症的几率上升,且患者死亡率也随之上升。
许军等[13]研究表明,梗阻性黄疸可有效降低肝脏细胞NK细胞活性,会加重肿瘤肝转移发生率,进而发展成为恶性肿瘤。本次研究结果显示,经术后病理检查,非重度黄疸组肿瘤良性率为17.78%,明显高于重度黄疸组的4.25%(P<0.05)。结果表明,患者TBIL水平高则易发展发为恶性肿瘤,TBIL水平检测可作为预测患者术后病理的良、恶性的实验室指标。
综上所述,黄疸严重程度与PD治疗的临床疗效及预后情况关系密切,黄疸程度越严重,将导致术后并发症、恶性肿瘤及死亡率增加,且较非重型黄胆患者出血量增加,因而对患者机体造成较大伤害,使患者治疗时间延长,因此术前可考虑对患者实施减黄治疗。

