缺血性卒中并发2型糖尿病患者颈动脉斑块内新生血管分布特点的超声造影研究
宁彬,何文,张东,于腾飞,阚艳敏,魏世纪,余海歌,刘梦泽
作者单位 100050,北京,首都医科大学附属北京天坛医院超声科
糖尿病患者动脉粥样硬化斑块内部成分与非糖尿病患者不同,通常表现出更大的坏死核心和明显的炎症,这从病理方面解释了糖尿病患者更加容易发生心血管并发症的原因,然而常规影像学检查不能显示这些病理特征[1]。动脉粥样硬化内新生血管的存在及病变程度与斑块破裂及卒中的发生密切相关[2-4]。超声造影能够观察斑块内的新生血管,但研究多集中于斑块内新生血管分级与缺血性卒中的相关性,忽略了相关危险因素如糖尿病、高血压等与斑块内新生血管的关系。本研究对伴发糖尿病的缺血性卒中患者应用超声造影检查观察颈动脉斑块内新生血管的分布特点,为临床提供有价值的信息。
1 资料与方法
1.1 研究对象 病例组入选标准:选取2016年7月-2017年6月间因急性缺血性卒中住院的2型糖尿病患者。①发病2周内的缺血性卒中,入院后确诊为大动脉粥样硬化性卒中[5];②入院后诊断为2型糖尿病[6];③年龄>18岁;④此次发病前未经任何降糖药治疗;⑤颈动脉斑块形成。
对照组入选标准:同期连续选择颈动脉斑块形成的非糖尿病、无卒中病史的患者;年龄>18岁。
排除标准:两组均排除既往卒中病史、高血压、冠状动脉粥样硬化性心脏病、肥胖(体质指数≥28)、血脂异常、卵圆孔未闭、心房颤动及心功能衰竭、肾脏功能衰竭患者;排除动脉粥样硬化斑块表面钙化严重者;排除超声造影剂过敏者。两组行弓上计算机断层扫描血管造影(computed tomography angiography,CTA)检查排除颅内段动脉狭窄及病变,排除主动脉弓粥样硬化斑块。病例组排除病情严重、生命体征不平稳者以及不能配合超声造影检查者。
两组调查对象均签署超声检查知情同意书及研究知情同意书。
1.2 资料收集 收集入组者的年龄、性别等一般资料;计算其体质指数[体重(kg)/身高(m2)]及吸烟指数(每天吸烟支数×吸烟年数),记录其常规超声及超声造影检查的结果。常规超声检查包括:斑块厚度、回声(低回声、等回声、混合回声),超声造影记录斑块近内膜处有无增强。比较两组的一般资料及超声结果。
1.3 超声及超声造影 采用东芝Aplio500型彩色多普勒超声诊断仪,随机配置脉冲减影谐波成像技术(pulse subtraction harmonic contrast imaging,PS-CHI)。探头频率4~11 MHz。动态范围(dynamic range,DR)选择在55%~65%,能清晰显示斑块和周围组织。二维超声观察斑块位置、大小回声特征,选择最佳切面后切换至超声造影条件,观察斑块增强情况。聚焦点置于感兴趣区或稍远端,造影前后仪器设置条件保持不变;超声输出功率为低机械指数(mechanical index,MI)<0.1。超声造影剂选择Bracco公司的声诺维(SonoVue),0.9%的氯化钠5 ml注入内装59 mg的声诺维中摇匀,1.6 ml/次经肘静脉团注,随即注入5 ml生理盐水,待造影剂浓度减低图像不清晰时及时补充0.5~0.8 ml声诺维。多切面、多角度观察斑块内造影剂分布情况。
记录超声造影增强部位,所有斑块均分为近内膜处增强和近内膜处无增强两种模式[7]。斑块基底部和中部以及近内膜处的分割划分方法如下:较厚的斑块(≥3 mm)横切面将颈动脉斑块沿厚度方向等分成三等份,近内膜处、中部、基底部;较薄斑块(<3 mm)等分成两等份(图1),将较厚斑块基底部和中部合并分析,即斑块沿厚度方向分为两部分:近内膜处及中部和(或)基底部。超声造影增强情况分为:①斑块近内膜处增强;②斑块中部和(或)基底部增强即近内膜处无增强两种模式。斑块近内膜处可见造影剂微泡(包括点状及线状增强均记录为近内膜处增强),不论基底部和(或)中部有无增强,均记录为近内膜处有增强;斑块近内膜处无增强,无论基底部和(或)中部有无增强均记录为近内膜处无增强。
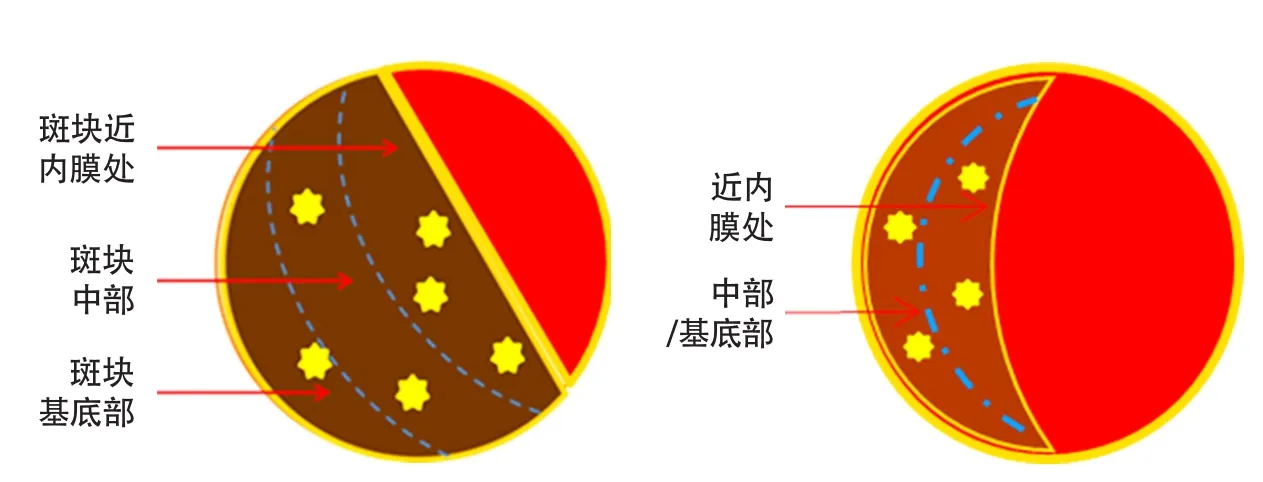
图1 颈动脉动脉粥样硬化斑块造影剂分布示意图

图2 糖尿病组颈动脉粥样硬化斑块超声造影结果

图3 对照组颈动脉粥样硬化斑块超声造影结果
1.4 统计学方法 SPSS 18.0软件,计数资料采用百分比表示,两组间比较采用卡方检验;计量资料符合正态分布,采用表示,组间比较采用独立t检验。P<0.05为差异有统计学意义。
2 结果
2.1 一般资料比较 病例组40例,年龄52~75岁,平均(62.6±8.5)岁;对照组32例,年龄51~76岁,平均(63.5±7.8)岁。两组患者间年龄、性别构成比、体质指数及吸烟指数差异无统计学意义。
2.2 两组常规超声结果比较 病例组颈动脉粥样硬化斑块厚度为(3.2±0.65)mm,对照组斑块厚度为(3.5±0.71)mm,差异无统计学意义。病例组斑块呈低回声8例(20%),等回声20例(50%),混合回声12例(30%);对照组斑块呈低回声8例(25%),等回声14例(43.7%),混合回声10例(31.3%),两组差异无统计学意义。
2.3 两组超声造影结果比较 病例组超声造影显示颈动脉斑块近内膜处有增强者34例(85%);近内膜处无增强者6例(15%)(图2)。对照组中颈动脉斑块近内膜处有增强者12例(37.5%),近内膜处无增强者20例(62.5%)(图3)。两组差异有统计学意义(χ2=17.38,P<0.001)。
3 讨论
既往研究表明,2型糖尿病患者与缺血性卒中的风险增加及卒中后预后不良有明确的联系[8]。糖尿病患者动脉粥样硬化斑块内炎症反应、新生血管形成和斑块内出血的发生率均增加[9]。新生血管形成后内皮功能不完善,管壁脆弱,导致斑块内出血,是无症状性颈动脉斑块形成患者脑血管事件的危险因素[10]。尸检后斑块病理结果表明,斑块内新生血管的密度与斑块破裂及心脑血管事件密切相关[3]。
斑块内新生血管既是一种病理学诊断,又是能够被超声造影检查所发现的影像学特征,因此应用超声造影评估糖尿病患者动脉粥样硬化斑块新生血管分布特征能为临床提供有价值的信息。超声造影剂声诺维是纯血池造影剂,微泡直径相当于红细胞大小,可以清晰显示斑块内新生血管的分布情况。超声造影能够发现并评估颈动脉外膜滋养血管及斑块内新生血管的形成情况,并且与病理组织对照具有很好的相关性[11]。
本研究发现,对于未服用降糖药的2型糖尿病并发缺血性卒中患者,常规超声检查,其颈动脉粥样硬化斑块大小及回声与对照组比较无显著差异;超声造影检查则显示其颈动脉斑块近内膜处增强发生率显著高于对照组,对照组中斑块多以中部和(或)外膜增强为主,提示未服用降糖药的2型糖尿病患者病理性新生血管增生更容易出现在颈动脉斑块血管近内膜处。
Alexander C.Langheinrich等[12]对双重基因敲除(apoE-/-/LDH-/-)的大鼠腹主动脉形成的斑块进行显微计算机断层扫描(computed tomography,CT)发现腹主动脉外膜的滋养血管与斑块内微血管相通,说明斑块内新生血管是由外膜滋养血管向内膜方向生长。颈动脉内-中膜厚度正常时,其内膜的血供来自管腔内血液的弥散,而颈动脉内膜增厚或斑块形成时,管腔内血液的弥散已经不足以提供增厚内膜或斑块的营养成分,由于缺血缺氧的刺激,来自颈动脉外膜的滋养血管病理性增生,为斑块提供养分。斑块近内膜处新生血管为外膜滋养血管不断以芽生方式向内膜方向生长,如果近内膜处可见增强(新生血管),说明斑块的内部成分使新生血管向内膜处增生的阻力较小,因此可在近内膜处观察到造影剂微泡(新生血管)。分析病例组组颈动脉斑块内新生血管近内膜处多见的原因可能有:①糖尿病患者斑块内坏死核心、巨噬细胞及T细胞较对照组明显增多,巨噬细胞分泌基质金属蛋白酶,溶解细胞外基质,使斑块内部结构疏松,利于外膜滋养血管向内膜面生长[1]。②糖尿病患者内源性氧化应激增加,从而使巨噬细胞中的泛素-蛋白酶体系统过度激活,导致转录因子核因子-κB(nuclear factor-kappa B,NF-κB)被激活,后者使基质金属蛋白酶-9(matrix metalloproteinase-9,MMP-9)的表达增加,而MMP-9是调节基质金属蛋白酶(matrix metallo-proteinases,MMPs)活性的重要物质,结果导致斑块内基质及胶原的含量减少,结构疏松,新生血管更容易向斑块内部增生,达近内膜处[13-14]。③糖尿病患者的动脉粥样硬化斑块常表现更大的坏死核心和炎症,而斑块内炎症反应中最重要的一环是巨噬细胞浸润,不但刺激新生血管的生成,还能够释放MMPs,消化细胞外基质,有助于斑块内新生血管向斑块内部生长延伸至近内膜表面[1]。④高血糖时血红蛋白与之结合成糖基血红蛋白,其输氧功能下降,氧分离更困难,以致组织缺氧,刺激斑块内新生血管的增生。本研究排除了病例组其他位置斑块导致卒中的可能性,将罪犯斑块定位于病灶同侧颈动脉斑块而进行研究,发现未服用降糖药的2型糖尿病患者颈动脉斑块内新生血管增多,且达近内膜处,可能是斑块易损导致卒中的原因之一。应用超声造影早期发现糖尿病患者颈动脉斑块内新生血管达近内膜可能预示斑块不稳定,应早期采取措施进行干预。
以往斑块的超声造影研究多集中于斑块内新生血管的分级,不同研究采用的分级方式不同。Juntaro Deyama等[15]采用0~2级分类法:0级为斑块内无造影剂微泡,1级为斑块肩部和(或)外膜侧有中等量的造影剂微泡,2级为斑块内有大量造影剂微泡并贯穿整个斑块。Mattia Cattaneo等[16]采用了斑块超声造影的三种分级方法,均有所不同,因此研究者间的可比性较差。另外以往研究多采用纵切面扫描,忽略了横切面观察斑块造影情况的重要性。本研究按照斑块厚度方向上(颈动脉短轴切面)将颈动脉斑块超声造影结果分为近内膜处有增强及近内膜处无增强两类,降低操作手法及分级方法不一致的误差,提高了检查者之间结果判断的一致性,获得了更为可靠的数据及结果。
本研究纳入病例数较少,且未对其他合并血管危险因素如脂代谢紊乱、高血压等进行分析,可能造成结果一定的偏移。未来应进一步扩大样本量,对患者进行分层分析并随访长期预后,以更进一步了解缺血性卒中合并不同血管危险因素患者的动脉粥样硬化斑块的超声造影特点。

