高龄妊娠期糖尿病患者两种胰岛素给药方式对临床疗效及母婴结局的影响
陈志芳
作为威胁围生期健康的主要疾病之一,我国妊娠期糖尿病(GDM)的发病率呈逐年上升的趋势,高达3%~5%[1]。以往研究显示,妊娠期糖尿病患者发生并发症,如新生儿呼吸窘迫综合征、早产、羊水过多和妊娠期高血压等的几率较大,且随着年龄的增加,危害程度日益增加[2]。近年来人工合成胰岛素主要用于治疗常规干预血糖效果不佳的GDM患者,临床上主要采用皮下分次注射的方式进行胰岛素治疗,但对于高龄患者而言,皮下分次注射对血糖水平的影响较大,发生低血糖的风险较大[3]。本研究对高龄GDM患者进行两种胰岛素给药方式的对比,观察其对临床疗效及母婴结局的影响,现报道如下。
1 材料与方法
1.1一般资料 回顾性分析2014年8月~2016年12月于我院就诊的168例高龄GDM患者的临床资料,按随机数字表法分为对照组(n=82)和研究组(n=86)。对照组采用皮下分次注射胰岛素治疗,研究组采用胰岛素泵治疗。本研究经医院伦理委员会批准。对照组患者平均年龄(32.47±5.64)岁,平均产次(1.45±0.60)次,平均孕周(33.51±4.11)周;研究组患者平均年龄(33.39±5.56)岁,平均产次(1.55±0.67)次,平均孕周(33.54±4.15)周。两组患者年龄、产次、孕周等基本资料对比均无统计学差异(P>0.05),具有可比性。
1.2入选标准 ①符合GDM在《妇产科学》(第2版)中的诊断标准[4];②单胎;③运动干预和常规饮食干预后血糖仍无法良好控制者;④年龄>30岁;⑤告知所有患者及(或)家属实验目的及方法,并签署知情同意书。
1.3排除标准 ①临床资料不全者;②合并免疫系统疾病者;③合并精神系统疾病者;④合并严重脏器功能不全者;⑤超声提示胎儿发育异常者;⑥拒绝药物治疗者;⑦合并酮症酸中毒者;⑧合并严重感染者;⑨妊娠前有其他内分泌系统疾病及糖尿病者。
1.4研究方法
1.4.1治疗方法 对照组:给予患者门冬胰岛素注射液初始剂量0.5U·kg-1·d-1,三餐前进行皮下注射治疗,剂量根据空腹血糖(FPG)和2h血糖(2hPG)进行调整。同时联合初始剂量为0.5U·kg-1·d-1的精蛋白生物合成成人胰岛素注射液,睡前皮下注射,剂量根据空腹血糖(FPG)和2h血糖(2hPG)进行调整。疗程为4周。研究组:给予患者0.5U·kg-1·d-1的门冬胰岛素注射液加入胰岛素泵进行治疗,基础泵注量为40%每日胰岛素总量,如控制血糖效果不佳者追加剩余60%胰岛素,同时根据空腹血糖(FPG)和2h血糖(2hPG)进行调整。疗程为4周。
1.4.2观察指标 ①治疗前后血糖水平:采用COBAS INSEGRA800型全自动生化分析仪检测两组患者治疗前后糖化血红蛋白(HbA1C)、FPG和2hPG等水平。②胰岛素用量和血糖达标时间:两组患者胰岛素用量以治疗7d的用量为准。血糖达标标准:FPG<5.1mmol/L,2hPG<8.5mmol/L。③治疗前后Cys-C、Hcy水平:采用全自动生化分析仪检测两组患者治疗前后胱抑素C(Cys-C)和同型半胱氨酸(Hcy)水平。④两组新生儿并发症比较:观察两组新生儿畸形、新生儿呼吸窘迫综合征、巨大儿等并发症发生情况。⑤两组患者并发症比较:观察两组患者妊娠期高血压、羊水过多、早产、低血糖等并发症发生情况。
1.5统计学方法 以SPSS 19.0软件包进行数据分析,行t检验,计量资料以±s表示,计数资料比较采用χ2检验。以P<0.05为差异有统计学意义。
2 结果
2.1两组患者治疗前后血糖水平对比 两组患者治疗前HbA1c、FPG和2hPG等水平对比无显著性差异(P>0.05),治疗后研究组患者 HbA1c、FPG 和2hPG等水平明显低于对照组,且两组患者治疗后HbA1c、FPG和2hPG等水平与各自治疗前对比均有统计学差异(P<0.05),见表 1。
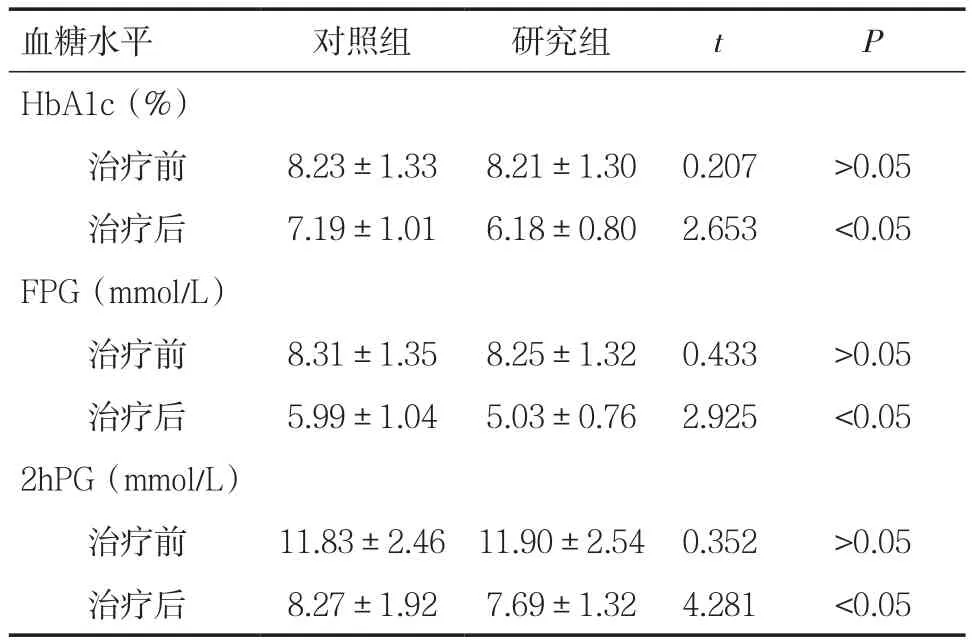
表1 两组患者治疗前后血糖水平对比
2.2两组患者治疗胰岛素用量和血糖达标时间对比 对照组与研究组患者胰岛素用量分别为(30.73±8.24)U,(43.31±12.45)U,有统计学差异(t=4.325,P<0.05)。对照组与研究组患者血糖达标时间分别为(8.63±1.77)d,(3.12±1.03)d,有统计学差异(t=6.138,P<0.05)。
2.3两组患者治疗前后Cys-C、Hcy水平对比 两组患者治疗前Cys-C和Hcy水平等指标对比无显著性差异(P>0.05),治疗后研究组患者 Cys-C 和Hcy水平等指标明显低于对照组,且两组患者治疗后Cys-C和Hcy水平等指标与各自治疗前对比均有统计学差异(P<0.05),见表 2。
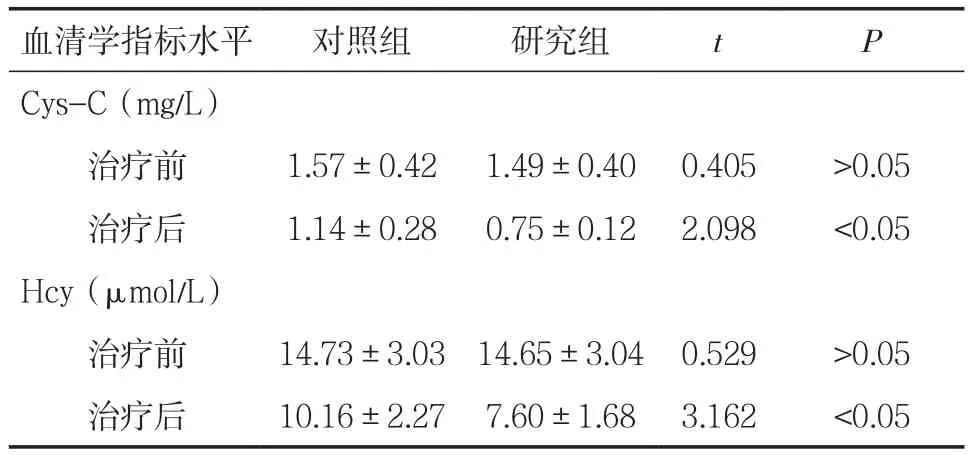
表2 两组患者治疗前后Cys-C、Hcy水平对比
2.4两组新生儿并发症发生率对比 研究组新生儿呼吸窘迫综合征发生率明显低于对照组,且有统计学差异(P<0.05),两组畸形、巨大儿等新生儿并发症对比无统计学差异(P>0.05),见表 3。
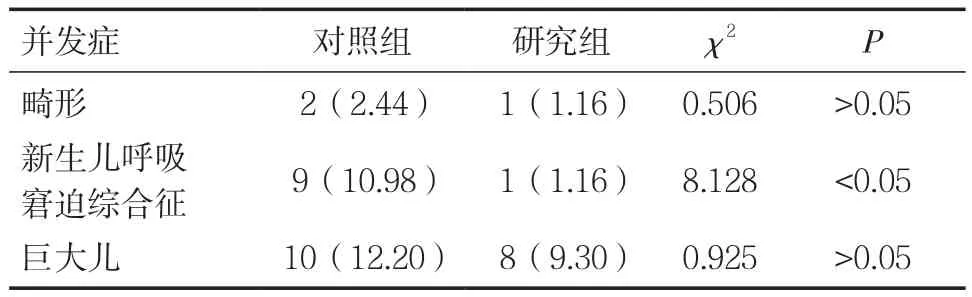
表3 两组新生儿并发症发生率对比[n(%)]
2.5两组患者并发症发生率对比 研究组患者妊娠期高血压、羊水过多、早产、低血糖等并发症发生率明显低于对照组,均有统计学差异(P<0.05),见表4。
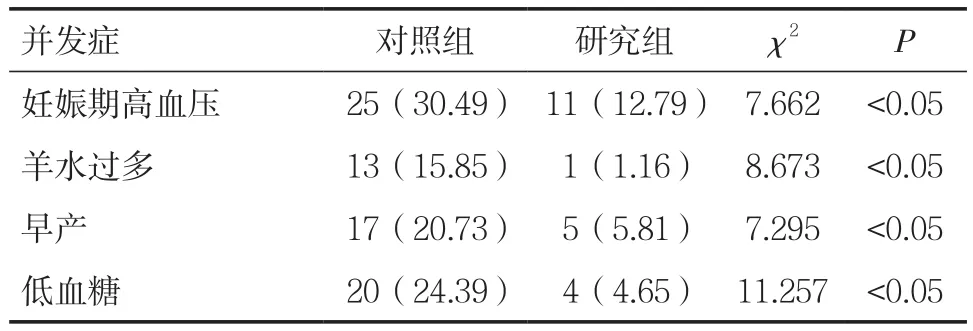
表4 两组患者并发症发生率对比[n(%)]
3 讨论
作为妊娠期常见的并发症之一,GDM主要是指妊娠期初次确诊为糖尿病或糖耐量异常,蛋白质、脂肪及糖类代谢由于胰岛素相对或绝对分泌不足而发生障碍。有关GDM在目前研究阶段尚未明确,大多数学者认为GDM发生发展过程中遗传因素、胰岛B细胞分泌功能障碍和胰岛素抵抗起关键作用[5]。以往研究表明,产妇高血糖状态与新生儿不良结局关系密切,因此治疗GDM的关键为血糖水平的早期有效控制[6]。
胰岛素具有抑制糖异生与糖原分解,促进机体摄取利用血糖的双重作用。以往研究表明,围生期母婴不良结局风险可由于胰岛素外源性应用而降低,有效降低GDM患者的血糖水平,但对于胰岛素给药方式的选择尚无统一定论[7]。胰岛素泵作为对人体胰腺功能的模拟,主要采用胰岛素皮下微量持续输注和胰岛素餐前加注方式。以往也有研究表明,胰岛素泵可减少多次注射药物导致依从性下降,避免夜间血糖异常波动,有效降低患者低血糖发生率,可有效提高患者生活质量[8]。妊娠早期低血糖发生率在非高龄GDM患者中明显低于高龄GDM患者,而胰岛素拮抗类物质,如雌激素、孕酮等的分泌在妊娠中晚期分泌较多,血糖水平易因此导致升高,因此血糖水平对于高龄GDM患者而言更不稳定。在高龄GDM患者治疗中,胰岛素泵持续皮下给药相对于多次皮下给予胰岛素方式具有以下优点:①胰岛素泵的操作流程较为简便,其携带方便、操作简单,胰岛素总用量可通过基础输注量持续给予和小剂量追加的方式得到有效减少,降低疼痛程度和日常治疗流程;②胰岛素泵可调整胰岛素用量,不同时段输注参数可灵活设定,降低血糖波动幅度,同时良好控制血糖水平[9]。
本研究结果显示,两组患者治疗前HbA1c、FPG和2hPG等水平对比无显著性差异(P>0.05),治疗后研究组患者HbA1c、FPG和2hPG等水平明显低于对照组,且两组患者治疗后HbA1c、FPG和2hPG等水平与各自治疗前对比均有统计学差异(P<0.05)。两组患者胰岛素用量对比均有统计学差异(t=4.325,P<0.05),血糖达标时间对比均有统计学差异(t=6.138,P<0.05),说明胰岛素泵皮下持续给药可降低胰岛素用量,促进血糖达标,有效控制血糖水平。
Cys-C可降低Hcy分解酶活性,加重GDM患者血管损伤,刺激炎症因子合成分泌,维持Hcy高水平状态。作为蛋氨酸重要代谢中间产物之一,Hcy可维持动态稳定的机体含硫氨基酸水平。以往研究表明,排尿量在高血糖状态下可发生异常增加,B族维生素和叶酸的过度流失,Hcy水平因此而上升,而Hcy水平上升与新生儿不良结局、GDM不良结局、胰岛素敏感性下降等相关[10]。本研究结果显示,两组患者治疗前Cys-C和Hcy水平等指标对比无显著性差异(P>0.05),治疗后研究组患者Cys-C和Hcy水平等指标明显低于对照组,且两组患者治疗后Cys-C和Hcy水平等指标与各自治疗前对比均有统计学差异(P<0.05),说明胰岛素泵皮下持续给药可使Cys-C、Hcy水平有效降低,可改善临床疗效。
以往研究结果显示,影响GDM患者母婴结局中血糖控制效果是其影响的关键因素,因此,如何降低母婴围生期不良结局风险,合理控制血糖水平十分重要。同时,本研究结果显示,研究组患者母婴围生期不良结局发生率明显低于对照组,说明胰岛素泵皮下持续给药可改善临床预后,有效减少母婴并发症的发生。
综上所述,皮下持续给予胰岛素的胰岛素泵给药方式可降低胰岛素用量,降低Cys-C和Hcy水平,有效控制高龄GDM患者血糖水平,降低母婴并发症的发生率,值得临床推广。

