侵袭性垂体瘤致颈内动脉海绵窦段移位的研究
黄 山, 张 义, 李士其, 王 涛, 李文纲
(1. 复旦大学附属上海市第五人民医院神经外科,上海 200240; 2. 复旦大学附属华山医院神经外科,上海 200040)
垂体瘤约占颅内肿瘤的10%~15%[1]。根据垂体瘤的生物学行为可分为非侵袭性垂体瘤、侵袭性垂体瘤(invasive pituitary adenoma, IPA)和垂体癌。IPA介于非侵袭性垂体瘤和垂体癌之间,腺瘤结节样生长,且常侵犯鞍旁海绵窦、推移包绕颈内动脉海绵窦段(intracavernous segment of internal carotid artery, ICA)等,手术难以彻底切除,术后复发率高,治疗非常困难,其诊断缺乏特异性的分子生物标志物,主要依靠磁共振影像学、术中探查发现侵袭范围和术后病理[2]。
术前影像学评估IPA的生长方式与周围组织的解剖关系对微侵袭手术方案制定具有重要意义。1993年,Knosp等[3]将IPA按照肿瘤与颈内动脉海绵窦段(C4段)及床突上段(C2段)之间内、中、外切线为标志分为0级: 肿瘤局限鞍内和颈内动脉内侧壁连线内;Ⅰ级: 肿瘤位于颈内动脉中央连线内;Ⅱ级: 肿瘤位于颈内动脉外侧壁连线内侧;Ⅲ级: 肿瘤达到颈内动脉外侧壁连线外,海绵窦内各静脉丛将消失;Ⅳ级: 海绵窦内颈内动脉被肿瘤包裹,静脉丛消失。本研究收集93例病理证实的垂体瘤,按照Knosp分级,探讨不同分级的垂体瘤对双侧ICA挤压推移程度。
1 资料与方法
1.1 一般资料
从2010年6月至2016年3月共收集93例(男∶女=48∶45)经病理证实的垂体腺瘤,所有患者术前均行鞍区MRI和CT检查。
患者年龄范围15~79岁,平均年龄46.2岁。对93例垂体瘤进行Knosp分级分组。其中Knosp分级0级17例(18.27%,男∶女=5∶12),Ⅰ级23例(24.73%,男∶女=15∶8),Ⅱ级19例(20.43%,男∶女=11∶8),Ⅲ级23例(24.73%,男∶女=15∶8),Ⅳ级11例(11.82%,男∶女=2∶9),肿瘤突破鞍隔42例(46.23%),肿瘤侵入海绵窦34例(36.55%),肿瘤侵入蝶窦13例(13.97%)。不同Knosp分级典型影像学特征见图1。收集15例(男∶女=7∶8)非鞍区病变作为对照组,平均年龄52.9岁(男∶女=7∶8),非鞍区病变诊断有桥小脑角听神经瘤1例、胶质瘤6例、脑膜瘤4例,正常体检健康人1例,血管母细胞瘤1例,外伤性蛛网膜下腔出血1例,颅内囊肿1例。研究组中头痛9例,视力下降和/或视野缺损38例,视乳头水肿38例,泌乳9例,停经和/或月经紊乱14例,性功能下降2例,尿崩1例,肢端肥大13例,泌乳素平均为(172.77±142.28)ng/mL(14例月经紊乱和/或停经患者),生长激素平均为(19.64±13.56)μg/L(13例肢端肥大患者)。促肾上腺皮质激素平均为(58.57±9.60)pg/mL(3例库欣病患者),24h尿游离皮质醇平均为(487.82±151.68)μg/d(3例库欣病患者)。对照组中头痛9例,视乳头水肿6例。
1.2 入组标准
(1) 临床症状。鞍区占位临床症状和体征: 头痛,视力下降和/或视野缺损。内分泌症状: 月经紊乱,停经泌乳,性功能下降,肢端肥大。(2) 内分泌检查: 泌乳素、生长激素、ACTH等激素升高。(3) 影像学检查: 磁共振和CT上发现鞍区占位。MRI典型表现: T1WI低信号,T2WI等高信号,病灶强化。CT表现鞍区等密度软组织影。(4) 所有病例手术后病理均诊断垂体腺瘤。
1.3 排除标准
(1) 术前检查不耐受全身麻醉;(2) PRL型垂体瘤对药物治疗敏感的患者要求溴隐亭治疗;(3) GH型垂体瘤对药物治疗敏感患者要求药物治疗。
1.4 手术和病理
93例垂体瘤均行经鼻蝶入路手术,术中对垂体瘤是否对颈内动脉推移进行定性判断,术后病理诊断泌乳素型垂体瘤17例,生长激素型16例,促肾上腺激素型7例,无功能型27例,其中的两种或两种以上病理为混合型13例,促甲状腺激素型4例。
1.5 测量方法
(1) 通过MR判断血管移位: 术前所有实验组和对照组均行鞍区增强磁共振和鞍区冠状位CT检查。根据MRI检查如果出现ICA被抬高脱离颈内动脉骨性隆起可初步判断有移位。
(2) 93例垂体瘤患者和15例对照组行鞍区增强磁共振检查,根据鞍区MRI冠状位成像,采用成像软件自带测量标尺测量双侧颈内动脉瘤海绵窦段中点颈内动脉内侧壁的连线的距离见表1。磁共振为GE1.5T扫描仪,自带测量标尺精度为0.01mm。
(3) 经鼻蝶手术术中可定性判断ICA移位。
1.6 术中判断双侧ICA移位的标准
在传统的经鼻蝶手术入路中,打开鞍底骨质,鞍底骨质范围为双侧颈内动脉骨性隆起,如果骨性隆起不明显,就以鞍底中央为中心打开1~1.5cm骨窗,“十”字形切开硬脑膜,刮勺头端长约5mm。以鞍底中心为起点向两侧5~7mm为探查范围,若触碰不到搏动性颈内动脉说明ICA有明显移位,如果触碰到搏动性颈内动脉说明无明显移位。术中判断垂体瘤侵袭性的标准: 术中在鞍旁可见肿瘤组织。
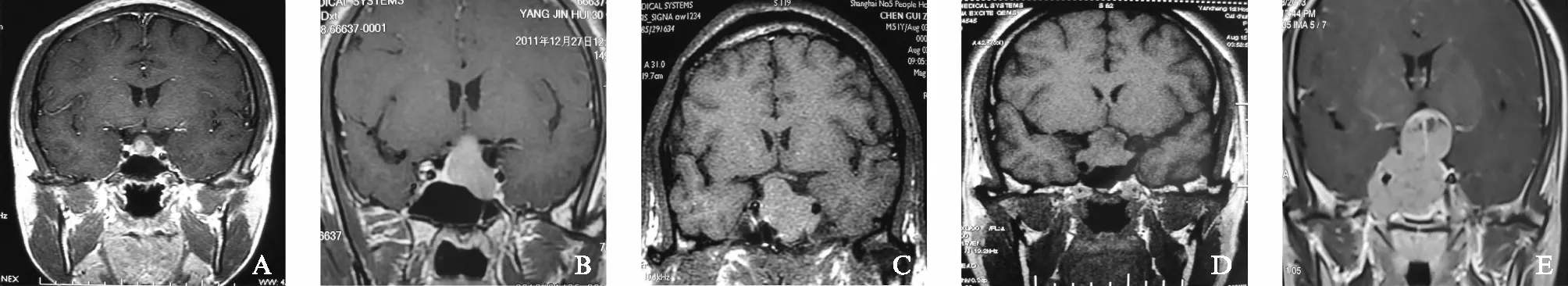
图1 不同knosp分级影像学特征Fig.1 Imaging features in patients with different Knosp gradingA: Knosp 0级; B: Knosp Ⅰ级; C: Knosp Ⅱ级; D: Knosp Ⅲ级; E: Knosp Ⅳ级
1.7 统计学处理
2 结 果
2.1 不同Knosp分级组与对照组的双侧颈内动脉海绵窦段距离
Knosp分级组各个亚组与对照组的双侧颈内动脉海绵窦段距离测量值见表1。从Knosp 0级组到Knosp Ⅲ级组的双侧颈内动脉海绵窦段距离逐渐增大。
2.2 颈内动脉海绵窦段移位
术中发现KnospⅢ级组和Ⅳ级组颈内动脉海绵窦段均有移位,Knosp 0级组和Ⅰ级颈内动脉海绵窦段均无移位,见表2。
2.3 各组的双侧颈内动脉海绵窦段距离比较
对照组与Knosp 0级组差异无统计学意义(P>0.05)。对照组与KnospⅠ~Ⅳ级组差异均有统计学意义(P=0.000),除KnospⅢ级组与KnospⅣ级组差异无统计学意义外(P=0.680>0.05),其余各组之间差异均有统计学意义(P=0.000),见表3。

表1 MRI上测量垂体瘤Knosp分级组的双侧颈内动脉海绵窦段距离Tab.1 The distance of bilateral carotid artery cavernoussegment in the Knosp grading subgroups ofpituitary tumor in MRI
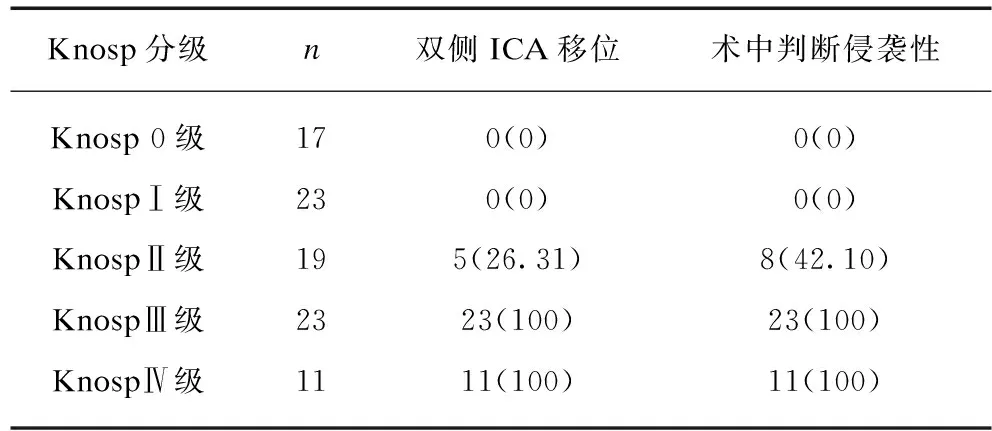
表2 双侧颈内动脉海绵窦段移位
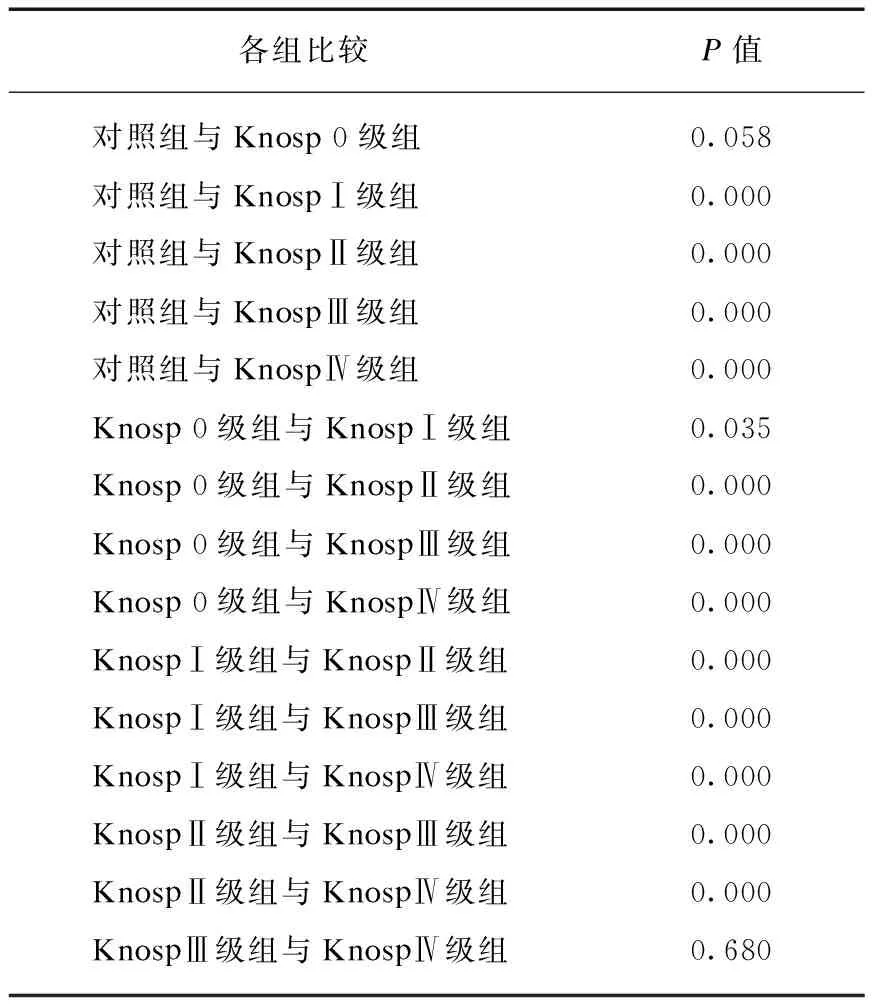
表3 各组双侧颈内动脉海绵窦段距离统计学差异
3 讨 论
Jefferson于1940年首先提出侵袭性垂体瘤概念[4],是指腺瘤细胞侵犯周围正常组织结构并引起相应的组织结构破坏。后又有学者将其定义为突破包膜生长或向邻近结构侵袭的垂体腺瘤,是介于非侵袭性垂体腺瘤和垂体癌之间的过渡类型,三者在组织学上不能完全分开,只是生物学行为上不同,IPA组织学形态属于良性,但生物学特性却似恶性。IPA局部呈侵袭性生长,侵犯鞍隔、硬脑膜、邻近神经血管等结构,特别是侵袭垂体窝两侧海绵窦内,挤压推移,甚至包绕粘连ICA、颅神经导致术中大出血、颅神经损伤,无法全切肿瘤,易残留。Micko等[5]证实了术中发现肿瘤的侵袭级别越高,肿瘤的全切率和术后内分泌水平缓解率越低。特别在KnospⅢ级和Ⅳ级侵袭性垂体瘤具有较低的全切率和较高的并发症率[6]。故术前仔细分析评估侵袭性垂体瘤的影像学特征显得尤为重要。
一般影像学上认为Knosp 0级不具有侵袭性,而KnospⅠ、Ⅱ、Ⅲ、Ⅳ级具有逐渐增大的侵袭性,但实际上术中发现在Knosp 0、Ⅰ、Ⅱ级组中1.5%、9.9%、37.9%具有侵袭性,Knosp Ⅲ级A组26.5%、Knosp Ⅲ级B组70.6%、Knosp Ⅳ级组100%具有侵袭性[5]。Mooney等[7]发现: Knosp分级在判断肿瘤侵袭性方面分为低级别组(0、Ⅰ、Ⅱ级)与高级别组(Ⅲ、Ⅳ级)的可靠性比较高。Dhandapani等[8]也认为Knosp Ⅲ、Ⅳ级仍然是垂体瘤向海绵窦内侵袭的最佳客观指标。本研究显示,Knosp 0级和Ⅰ级组侵袭性为0,而Ⅱ级组42.10%,Ⅲ、Ⅳ级侵袭性100%,在传统的经鼻蝶入路显微镜下,术中由于无法测量ICA的移位多少,但可初步判断有无侵袭性和ICA移位。存在侵袭性并不代表ICA的移位,本组KnospⅡ组中有8例(42.10%)术中判断为具有侵袭性,但只有5例(26.31%)判断为ICA移位。
Yilmazlar等[9]和Sasagawa等[10]发现垂体腺瘤患者的ICA之间的距离较正常是扩大的,逐渐生长IPA促成垂体窝的扩大,造成包括ICA在内的海绵窦移位。Lin等[11]研究表明垂体巨腺瘤中存在颈内动脉移位现象,ICA的距离大小与垂体肿瘤大小有关: 肿瘤越大,双侧ICA移位越大,但KnospⅣ组例外。在本研究中,5个Knosp分级组与对照组之间的差异也证实了IPA对ICA有推移作用,而且进一步证实随着Knosp分级越高(肿瘤向侧方生长侵袭),ICA移位就越明显,逐步挤压推移包绕ICA,但KnospⅢ级与Ⅳ级中ICA移位程度无差别。
对照组与Knosp 0级组的双侧ICA距离差异无统计学意义(P=0.058>0.05),因为Knosp 0级是肿瘤未侵袭海绵窦,肿瘤位于ICA内侧壁切线内,故与正常鞍区无明显差异。对照组与KnospⅠ~Ⅳ级组差异均有统计学意义(P=0.000),除KnospⅢ级组与KnospⅣ级组差异无统计学意义外(P=0.680>0.05),其余各组之间差异均有统计学意义(P=0.000)说明Knosp 0级组~Ⅳ级组(除KnospⅢ级组与KnospⅣ级组)各组之间双侧ICA距离是逐渐增大。KnospⅢ级与Ⅳ级比较的P=0.680说明KnospⅢ级与Ⅳ级组双侧ICA距离无显著性差异。KnospⅢ级与Ⅳ级的共同点在于肿瘤侵袭越过ICA外侧,海绵窦内侧和上方或下方静脉丛消失,区别在于窦内ICA是否被侵袭的垂体瘤被包绕。说明IPA在越过ICA的外侧壁切线后包绕颈内动脉不再进一步挤压推移ICA。
术前海绵窦外侧区域和下外侧区域侵袭程度、ICA被包绕程度有助于预测术后有无残留,内窥镜下从鞍底中线至海绵窦外侧入路切除侵入海绵窦的垂体瘤是有效安全的[12]。增加术中残留肿瘤和微腺瘤的可视性对于全切肿瘤来说是非常重要的[13]。骨窗越过颈内动脉骨性隆起扩大至圆孔的内侧缘的扩大经蝶窦入路可有效地暴露一侧海绵窦全景,是处理由鞍内向海绵窦内侵袭病变的良好手术方式[14]。根据IPA对ICA侵袭的影像学特点,个体化设计扩大经蝶窦入路的骨窗范围切除海绵窦内的IPA是十分必要的。传统的经蝶窦入路的骨窗范围为两侧为鞍底的双侧颈内动脉骨性隆起之间,前后在鞍结节与上斜坡骨质之间[15],但对IPA的术前影像学分析发现,ICA往往被肿瘤向外侧推移。这样造成了两种结果: (1) 双侧ICA距离增大;(2) 颈内动脉离开骨性隆起。在本研究中,KnospⅢ级和Ⅳ级34例IPA中术前磁共振影像学均符合两种情况。利用这两种情况可以行扩大骨窗。KnospⅢ级和Ⅳ级的IPA,侵袭超越ICA外侧,则骨窗范围可以扩大超过颈内动脉外侧连线,打开ICA正下方的区域即鞍底侧方海绵窦,在显微镜直视下或内窥镜下直接切除肿瘤。Kitano等[16]也认为骨窗的范围是从鞍底向两侧达到受肿瘤侵犯的海绵窦下壁。本研究认为,对于KnospⅠ级和Ⅱ级的IPA,ICA正下方的海绵窦被侵袭,则骨窗范围可以扩大至颈内动脉海绵窦段,从海绵窦下方、颈内动脉内侧切除IPA,但对于从颈内动脉海绵窦上方侵袭KnospⅠ级和Ⅱ级的IPA,则不扩大骨窗,按照传统的骨窗范围从鞍底中央往外侧切除肿瘤至ICA。在本研究中,Knosp 0、Ⅰ、Ⅱ、Ⅲ、Ⅳ级组的双侧ICA间距均值分别为15.64、18.63、24.05、29.13、30.05mm。这些数值逐渐增大,为扩大经蝶窦入路的骨窗范围和硬脑膜切开宽度范围提供参考。IPA往往对鞍底侵袭,鞍底骨质破坏后失去定位标记后可以利用术中超声寻找颈内动脉并实时定位。
根据IPA术前的影像学特点,个体化设计扩大经蝶窦入路的鞍底硬脑膜切开方式。传统的经蝶窦入路的硬脑膜切开方法为在鞍底“十”字形切开(双侧颈内动脉骨性隆起之间)。KnospⅠ级与Ⅱ级如果IPA未侵袭ICA正下方的海绵窦,侵袭的是ICA上方区域,则采取传统的“十”字形切开鞍底;如果IPA侵袭的是ICA正下方的海绵窦,则可以采取扩大硬脑膜切口至ICA正下方;对于KnospⅢ级和Ⅳ级的IPA可以在鞍底和海绵窦下壁采用“H”形切开硬脑膜,“H”形外侧在ICA的外侧,直接暴露鞍底中央和海绵窦内的IPA。当ICA和海绵窦内的展神经被IPA包绕,可采用术中超声定位判断避免误损伤血管和神经。
总之IPA对ICA有推移作用,并且Knosp分级越高,这种推移作用越明显。术前Knosp分级有助于提高对IPA推移ICA的认识,在扩大经蝶窦入路中要个体化设计扩大经蝶窦入路的骨窗范围和硬脑膜切开方式。

