抗生素应用时机对未足月胎膜早破孕妇母婴结局的影响
徐 巧,李 娜
(1.重庆市妇幼保健院产科,重庆 渝中 401120;2.四川省广安市四川大学华西广安医院,四川 广安 638001)
胎膜早破(premature rupture of membranes,PROM)是指在临产前胎膜自然破裂,孕龄<37孕周的胎膜早破又称为早产(未足月)胎膜早破。其发病原因通常是未知的,但可能与感染、遗传变异或其它因素有关。胎膜早破会增加产褥感染、宫内感染、新生儿窒息的发生,增加早产发生率,严重影响母婴生命健康及生活质量。未临产前,抗生素的使用可减少绒毛膜羊膜炎的发生率,延长孕周和减少胎儿和新生儿并发症[1-4]。如何在孕妇确诊胎膜早破后合理使用抗生素以改善母婴妊娠结局,受到高度关注。本文以病例对照研究方法研究孕28~34周胎膜早破孕妇中抗生素给药时间及其对母婴的影响。
1资料与方法
1.1研究对象
2016年1月至2016年7月四川省广安市四川大学华西广安医院住院治疗的孕周在≥28且<34周的胎膜早破患者为研究对象,回顾性分析胎膜早破患者抗生素给药时间对患者及胎儿预后的影响。根据患者胎膜早破发生后给药时间,将患者分为研究组和对照组,<24小时内使用抗生素的孕妇为研究组,24~48小时使用抗生素的孕妇为对照组。本研究共纳入符合标准的孕妇204例,每组各102例。
纳入标准:胎膜早破患者有阴道流液病史,阴道分泌物测试见pH试纸变蓝或者羊齿状结晶阳性;根据患者月经及孕早期B超核实孕周为≥28周且<34周。
排除标准:早产临产孕妇;双胎或多胎妊娠、合并妊娠期糖尿病、妊娠期肝内胆汁淤积症等影响结果的合并症孕妇;已疑似或者确诊有胎儿宫内窘迫、宫腔感染的孕妇;合并肝肾、心脏、血液系统等重要脏器和内外科基础疾病的孕妇。
1.2给药方案
所有孕妇均使用相同的抗生素治疗方案预防感染(氨苄青霉素2g静脉滴注,每6小时1次,共用48小时,国药准字号:H10983081;48小时后口服阿奇霉素片5天,首次0.5g,后每天0.25g,国药准字号:H20054767)。所以胎膜早破孕妇行常规保胎治疗,1周内未分娩孕妇,疗程结束后停用抗生素,1周内分娩者,抗生素使用终止时间为胎儿分娩,产后根据孕产妇病情决定是否继续使用抗生素。
1.3评估标准
新生儿Apgar 评分标准:>8 分者为正常新生儿;评分4~7 分的新生儿考虑患有轻度窒息;评分在4分以下考虑患有重度窒息。
观察指标:对比两组孕产妇绒毛膜羊膜炎、产后出血、新生儿感染和产褥感染的比例。
1.4统计学方法
应用统计学软件SPSS 22.0 分析数据,计量资料均数±标准差(χ±S)的形式表示,组间比较用t检验。计数资料以例数(百分比)的形式表示,组间比较用卡方检验或Fisher确切概率法检验,P<0.05为差异有统计学意义。
2结果
2.1两组研究对象的基本资料比较
本研究共纳入符合标准的孕妇204例,每组各102例。研究组(胎膜早破<24小时内预防性使用抗生素组)的孕妇年龄为25~32岁,孕周为28~33+6周,平均保胎时间5.01天;对照组(胎膜早破24~48小时内预防性使用抗生素组)的孕妇年龄为24~31岁,孕周为28~33+6周,平均保胎时间5.12天。两组患者年龄、孕周差异无统计学意义(均P>0.05),见表1。
表1纳入研究对象的基本特征(χ±S)
Table 1 Basic characteristics of study objects (χ±S)

组别例数(n)年龄(岁)孕周(周)研究组10228.22±3.4131.14±2.83对照组10227.93±3.5230.71±2.92t0.5981.068P0.5510.287
2.2两组孕产妇结局的比较
研究组产妇的绒毛膜羊膜炎、产后出血、产褥感染的发生率分别为7.84%、1.96%、1.96%,对照组分别为17.65%、9.80%、8.82%,研究组上述指标均显著低于对照组(均P<0.05),见表2。
表2研究组与对照组孕妇感染与出血发生率的比较[n(%)]
Table 2 Comparison of incidences of infection and bleeding
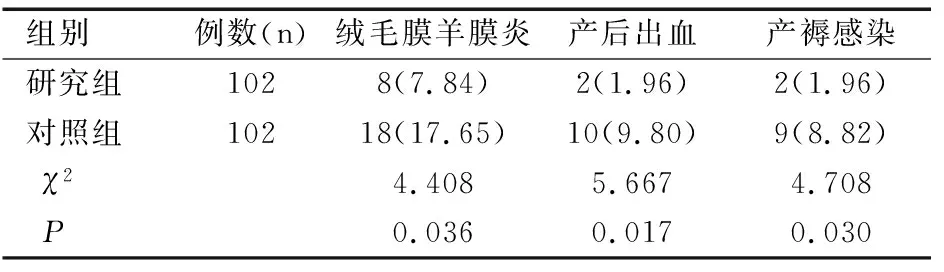
in study group and control group[n(%)]
2.3两组新生儿结局的比较
研究组新生儿Apgar≥8分、Apgar 4~7分和Apgar≤3分别为92.16%、7.84%和0;对照组新生儿Apgar≥8分、Apgar 4~7分和Apgar≤3分分别为75.49%、18.63%和5.88%,研究组新生儿Apgar评分明显优于对照组(P<0.05)。研究组新生儿感染率为0.98%,显著低于对照组的7.84%(P<0.05),见表3。

表3 新生儿结局比较[n(%)]
注:★为Fisher确切概率法检验。
3讨论
3.1未足月胎膜早破孕妇中抗生素给药时限
据统计,未足月胎膜早破发生率为2.0%~3.5%,其中单胎妊娠PPROM 的发生率为2%~4%,是导致早产的重要因素之一,易因羊水外流引发胎盘早剥、羊水过少、胎儿宫内窘迫、脐带脱垂、宫内感染、新生儿呼吸紧迫综合征等并发症发生,严重威胁母婴生命健康安全,增加围生儿病死率及宫内感染率及产褥感染率的风险。
研究显示,胎膜早破孕妇预防性使用抗生素可以明显降低宫内感染、产后出血、新生儿感染等发生的风险。但是何时使用抗生素及如何使用抗生素一直以来存在争议,部分研究者发现胎膜早破12小时以内预防性使用抗生素可以明显降低宫腔感染等的发生率,明显改善母婴结局[5-6]。但是也有研究显示过早的使用抗生素,不会明显的改善妊娠结局和新生儿结局[7-9]。Saccone等[10]通过系统评价分析胎膜早破孕妇预防性使用抗生素的时限,结果发现,在未足月的胎膜早破孕妇中,预防性使用抗生素并不能改善胎膜早破孕妇的母婴结局,延长至胎膜早破12小时后预防性使用抗生素,可以明显降低绒毛膜羊膜炎和子宫内膜炎的发生,可分别降低51%和88%。本研究通过队列研究分析结果与Saccone等的结果不同。本研究结果显示,研究组产妇绒毛膜羊膜炎、产后出血、产褥感染、新生儿感染的比例明显低于对照组(P<0.05),研究组新生儿Apgar评分明显优于对照组(P<0.05)。
3.2胎膜早破孕妇的抗生素种类选择
根据美国妇产科学院(American College of Obstetricians and Gynecologists,ACOG) 的推荐,PROM应接受氨苄青霉素和红霉素的治疗(48 小时的肠外抗生素紧随其后5天口服阿莫西林和红霉素)。印第安纳大学 Pierson等[3]对妊娠 24~34 周未足月胎膜早破女性进行了一项回顾性队列研究,结果发现两组孕周延迟的时间无差别,且两组的次要结果也无明显异常。氨苄青霉素和阿奇霉素方案能够代替氨苄青霉素和红霉素方案,减少成本,且便于用药。本研究采用氨苄西林联用阿奇霉素预防胎膜早破患者发生感染,取得了较好的效果,没有发现明显的副反应,说明氨苄西林联用阿奇霉素预防胎膜早破患者发生感染具有临床推广价值。但是因样本量较小,还有待高质量大样本随机对照研究予以证实。
总之,胎膜早破12小时内预防性使用抗生素可明显减少产后出血、宫内感染、产褥感染、新生儿宫内窒息的发生。氨苄西林联用阿奇霉素预防胎膜早破患者发生感染安全有效,值得推广。
[参考文献]
[1]Barišic T,Mandic V,Tomic V,etal. Antibiotic prophylaxis for premature rupture of membranes and perinatal outcome [J]. J Matern Fetal Neonatal Med,2017,30(5):580-584.
[2]Lee J,Romero R,Kim S M,etal.A new anti-microbial combination prolongs the latency period, reduces acute histologic chorioamnionitis as well as funisitis, and improves neonatal outcomes in preterm PROM[J].J Matern Fetal Neonatal Med,2016,29(5):707-720.
[3]Pierson R C,Gordon S S,Haas D M.A retrospective comparison of antibiotic regimens for preterm premature rupture of membranes[J].Obstet Gynecol,2014,124(3):515-519.
[4]Gasparovic V E,Ahmetasevic S G,Beljan P.The role of antibiotic prophylaxis in preterm premature rupture of membranes[J].Coll Antropol,2014,38(2):653-657.
[5]Eleje G U,Adinma J I,Ghasi S,etal.Antibiotic susceptibility pattern of genital tract bacteria in pregnant women with preterm premature rupture of membranes in a resource-limited setting[J].Int J Gynaecol Obstet,2014,127(1):10-14.
[6]周子球,杨彩虹,林方,等. 抗生素应用时间对未足月胎膜早破母婴结局的影响探究[J]. 现代诊断与治疗,2015, 26(10): 2243-2245.
[7]Seelbach-Goebel B.Antibiotic therapy for premature rupture of membranes and preterm labor and effect on fetal outcome[J].Geburtshilfe Frauenheilkd,2013,73(12):1218-1227.
[8]Legros X,Voluménie J L,Janky E,etal.A case study regarding the use of antibiotic therapies for the treatment of preterm premature rupture of fetal membranes, and emergence of antibiotic resistant bacteria[J]J Gynecol Obstet Biol Reprod (Paris),2015,44(2):164-170.
[9]Sarkar S S,Bhagat I,Bhatt-Mehta V,etal.Does maternal intrapartum antibiotic treatment prolong the incubation time required for blood cultures to become positive for infants with early-onset sepsis?[J].Am J Perinatol,2015,32(4):357-362.
[10]Saccone G,Berghella V.Antibiotic prophylaxis for term or near-term premature rupture of membranes: metaanalysis of randomized trials[J].Am J Obstet Gynecol,2015,212(5):627.e1-627.e9

