传染性单核细胞增多症致急性小脑性共济失调1例报道
许月光,杨 宇,张微观刘,赵 晶,张海宁,崔 俐
传染性单核细胞增多症(infectious mononucleosis,IM)是一种由EB病毒感染引起的单核-巨噬细胞系统急性增生性疾病,临床三联征为发热、咽峡炎及淋巴结肿大,特征性表现为外周血淋巴细胞计数及异型淋巴细胞比例增高,其异型淋巴细胞多为细胞毒性T淋巴细胞[1]。该病可导致多脏器受损,其中以肝脏、淋巴系统、血液系统、心血管系统受累最常见,也可累及神经系统,出现脑炎、脑膜脑炎、吉兰-巴雷综合征、脊髓炎等并发症[2],临床表现复杂多样,以急性小脑性共济失调(acute cerebellar ataxia,ACA)为主要表现者少见。现将我院新近诊断的1例伴有ACA的IM患者报道如下:
1 临床资料
患者,女,19岁,因“发热、咽痛10 d,走路不稳、言语笨拙4 d”入院。该患入院前10 d无明显诱因出现发热、咽痛,右侧颌下淋巴结肿痛,体温最高达38.9 ℃。入院前4 d出现头晕、恶心、呕吐,每日呕吐4~5次,走路不稳,饮水呛咳、言语笨拙,于当地医院行头部CT、头部MRI平扫未见明显异常,腹部彩超示:肝实质弥漫性改变;脾大,脾门静脉饱满。全身浅表淋巴结彩超示:双侧颈部及右侧腋窝淋巴结肿大。当地骨髓穿刺:见异型淋巴细胞及分类不明细胞。给予抗炎、抗病毒治疗后未见好转,遂至我院急诊内科,经相关治疗并完善一系列检查后转入神经内科,行头核磁平扫+增强未见异常,腰穿CSF大致正常,复查骨髓穿刺提示:考虑IM,转入感染科继续治疗。病程中精神、饮食欠佳。既往体健。入院查体:体温37.1 ℃,呼吸20次/min,脉搏109次/min,血压117/83 mmHg,神清,构音障碍,皮肤黏膜无黄染、皮疹及皮下出血。双侧咽反射迟钝,咽部充血,双侧扁桃体I度肿大,其上附着大量白色假膜。触及右侧颌下及颈部浅表略肿大淋巴结。心、肺、腹部查体未见明显异常。四肢肌力5级,双侧指鼻、跟膝胫试验欠稳准,双侧轮替试验差,左侧明显,走直线不能,呈醉酒步态,双侧掌颌反射阳性,余神经系统查体未见异常。
辅助检查:血常规:白细胞14.14×109/L(正常值3.50~9.50),淋巴细胞百分比0.83(正常值0.20~0.50),单核细胞百分比0.00(正常值0.03~0.10),淋巴细胞绝对值11.77×109/L↑(正常值1.10~3.20),单核细胞绝对值0.03×109/L(0.10~0.60)。肝功:乳酸脱氢酶275 U/L↑(正常值135~226),α-羟丁酸脱氢酶219 U/L↑(正常值78.0~182.0),门冬氨酸氨基转移酶136.3 U/L↑(正常值13.0~35.0),丙氨酸氨基转移酶187.8 U/L↑(正常值7.0~40.0),γ-谷氨酰转肽酶289.5 U/L↑(正常值7.0~45.0),碱性磷酸酶243.4 U/L↑(正常值35.0~100.0)。β2微球蛋白:3.08 mg/L↑(正常值0.7~1.8)。EB病毒核酸定量检测:9.79E4 copies/ml↑(正常值<500)。免疫五项:免疫球蛋白M 5.29 g/L↑(正常值0.4~2.3)。余风湿免疫相关、病毒相关抗体、肿瘤标志物等指标均正常。腰穿压力180 mmH2O,脑脊液常规检查:白细胞10×106/L,余生化指标正常。脑脊液细胞学:白细胞数13×106/L,95%淋巴细胞,5%单核细胞。TORCH病毒抗体(脑脊液):阴性。磁共振头部平扫+弥散+普通增强:考虑右侧顶部局部蛛网膜囊肿。床头心电图:窦性心律,T波改变。给予抗病毒治疗1 w后,复查床头心电图:窦性心律,大致正常心电图;复查全身浅表淋巴结彩超:未见肿大淋巴结。复查骨穿:骨髓有核细胞增生活跃;淋巴细胞比例增高,异形淋巴细胞占5.5%;血液涂片分类(见图1):淋巴细胞比例增高,占80%,其中异形淋巴细胞占29%;考虑IM。综上,临床诊断为:IM、ACA,予以抗病毒联合激素,同时给予保护肝脏、营养心肌等治疗。地塞米松起始剂量为10 mg,静点1 w后改为5 mg,静点3 d后改为泼尼松20 mg口服,以后每周减5 mg,1 m后停用。用激素5 d时患者言语笨拙、共济失调症状明显好转,复查血常规:白细胞9.72×109/L,淋巴细胞百分比0.49,淋巴细胞绝对值4.76×109/L;肝功:门冬氨酸氨基转移酶32.3U/L,丙氨酸氨基转移酶93.3 U/L,γ-谷氨酰转肽酶89.9 U/L,碱性磷酸酶111.9 U/L;EB病毒核酸定量检测:1.80E4 copies/ml。出院后随访至激素减为5 mg时,复查血常规:白细胞11.85×109/L,淋巴细胞百分比0.40,淋巴细胞绝对值4.76×109/L;肝功、EB病毒核酸定量均正常,腹部彩超未见肝脾肿大。随访至2 m时上述症状均消失。
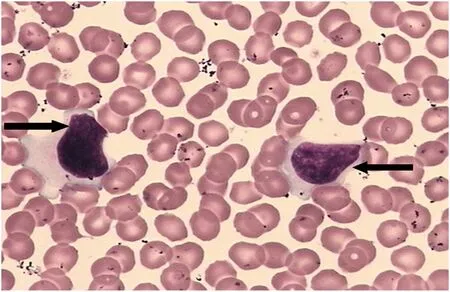
图1 血液涂片(100×光镜):淋巴细胞比例增高,占80%,其中异型淋巴细胞(黑色箭头所示)占29%
2 讨 论
IM是由EB病毒(EBV)感染引起的淋巴细胞增生性传染病。据国外相关文献报道,IM发病率为5‰,以15岁~24岁的青少年为主要发病人群[3],而我国发病高峰年龄为2岁~4岁[4]。EBV首先感染B淋巴细胞,然后进行增殖,并刺激T细胞形成异型淋巴细胞,导致机体免疫功能紊乱,出现相应的临床症状。有学者提出[5],IM的临床表现除与病毒感染直接损害有关外,还与感染后机体出现的免疫反应相关。当全身免疫细胞过度增殖时,便可累及各系统出现相应的并发症。据Cheng等报道[6],IM的主要并发症包括肝炎(75.4%)、肝大(66.7%)、脾大(47.8%)、胃肠道症状(44.9%)、心脏损害等,累及神经系统者较少。由EBV感染引起的神经系统并发症的发生率为0.37%~7.3%,其中表现为ACA者更为少见,最早由Landes于1941年描述[7]。
ACA又称急性小脑炎,是一种以急性小脑功能异常为主要表现的综合征,约50%的患者有前驱病毒感染史[8]。ACA以走路不稳、言语障碍、眼球震颤为主征,可伴有头晕、耳鸣等症状,少数可出现恶心、呕吐。腰穿脑脊液正常或细胞数轻度增多,预后良好。其发病机制可能为:(1)病毒或细菌直接侵犯小脑导致病变;(2)感染诱发机体产生局限于小脑的自身免疫反应;(3)病毒引起机体潜在性病毒的活跃。本例患者起病6 d后突然出现走路不稳、恶心、呕吐等小脑性共济失调的症状,结合患者辅助检查,排除占位、代谢及中毒等相关疾病后诊断为ACA。该患者头核磁未见明显异常,考虑小脑病变是由EBV感染后产生的由自身免疫介导的变态反应性炎症,部位主要在小脑,少数可累及脑干,激素治疗效果好。患者在出现头晕、走路不稳等小脑症状时,亦有构音障碍、饮水呛咳等症状,提示脑干也有受累。患者腰穿示白细胞数轻度增高,并以淋巴细胞为主,支持与感染有关。
目前被广泛应用的IM诊断标准为1975年Hoagland提出来的[9],具体如下:(1)以“发热、咽峡炎、肝脾肿大”为临床三联征;(2)外周血中异型淋巴细胞比例≥10%和淋巴细胞比例≥50%;(3)血清嗜异凝集抗体阳性。本例患者以发热起病,有颈部及腋窝淋巴结、肝脾肿大,外周血中EBV核酸定量阳性,外周血涂片示淋巴细胞比例占80%,其中异型淋巴细胞占29%,符合Hoagland提出的IM诊断标准。结合患者典型的ACA症状,考虑该患为伴有ACA的IM。在临床上,一般把多器官受损的IM称为重症IM,但目前尚缺乏统一的诊断标准。其病情较重,预后不良,死亡率可高达92.3%。该患者发病后有肝脾肿大,心电图有T波改变,并有小脑损害,表现为多器官受累,可考虑为重症IM。
IM的病原EBV属于疱疹病毒科,因此IM的治疗应以抗病毒治疗为主,如阿昔洛韦、更昔洛韦、喷昔洛韦、干扰素等。就单一抗病毒用药而言,有学者认为更昔洛韦治疗效果明显优于阿昔洛韦和干扰素[10]。但近年也有学者指出更昔洛韦对骨髓有抑制作用,尤其是对免疫力低下的患者作用更明显[11]。对伴有并发症的IM患者,糖皮质激素为主要的治疗药物[12],但激素对病程长短和并发症的发生率没有明显差异。据国外相关文献报道,对于重症IM的治疗,建议在抗病毒治疗的同时联合应用适量糖皮质激素[13]。由于临床上对于治疗伴发ACA的IM的报道较少,且尚无足够的证据支持抗病毒药物及糖皮质激素对治疗有效,在今后的临床研究中我们应重视评估这些药物的有效性。
近年免疫学研究发现,EBV既可直接损害机体,也可引起机体免疫损伤。B淋巴细胞作为EBV的最初靶细胞,也是EBV的终身潜伏场所。当机体免疫功能紊乱时,继发淋巴细胞性白血病及恶性组织增生性疾病的几率会大大增加,且EBV与Burkitt淋巴瘤、鼻咽癌等密切相关。EBV-DNA定量是诊断IM的有效方法,但在IM患者病程的3 w后外周血中均已检测不到EBV-DNA。Gartner等[14]研究发现,外周血中EBV-DNA载量对于监测IM患者的病情严重程度有重要意义。该患者发病3 w后EBV核酸定量仍高于正常,6 w后EBV核酸定量恢复正常,推测该患者病情较严重,继续随访并给予相应指导。
该患者以发热、淋巴结肿大、肝脾肿大为首发表现,结合当地医院骨穿结果起初考虑为急性淋巴细胞性白血病,于我院行感染免疫相关检查发现有EBV感染,且外周血涂片支持IM,故提示今后我们在遇到血液系统疾病时需注意筛查有无病原体感染,排除是否由感染引起的继发性脏器损害,减少漏诊、误诊率。此外,IM还须与淋巴瘤、血小板减少性紫癜等疾病相鉴别,可通过骨穿等检查加以区分。近年来,人们越来越重视由IM伴发的嗜血细胞综合征,该病可由多种因素引起,其中EBV感染所致者预后最差,主要表现为严重的全身炎症反应。因此,在临床工作中,我们需对EBV感染的IM患者进行全面查体及相关病原学检查,并给予足够的重视,做到早期诊断、早期治疗。
[参考文献]
[1]Rickinson AB,Lee SP,Steven NM,et al. Cytotoxic T lymphocyte responses to Epstein-Barr virus [J]. Curr Opin Immunol,1996,8(4):492-497.
[2]Shen YY,Tu JL,Liu HL,et al. Epstein-Barr virus infection involving bilateral middle cerebellar peduncles in an old woman:a case report[J]. Neurol Sci,2016,37(3):479-481.
[3]Luzuriaga K,Sullivan JL. Infectious mononucleosis[J]. N Engl J Med,2010,363(15):1486-1486.
[4]Chan CW,Chiang AK,Chan KH,et al. Epsteirr-Barr virusassociated infectious mononucleosis in Chinese children[J]. Pediatr Infect Dis J,2003,22(11):974-978.
[5]Cershburg E,Pagano JS. Epstein-Barr virus infections:prospects for treatment[J]. J Antimicrob Chemother,2005,56(2):277-281.
[6]Cheng CC,Chang LY,Shao PL,et al. Clinical manifestations and quantitative analysis of virus load in Taiwanese children with Epstein-Barr virus-associated infectious mononucleosis[J]. J Microbiol Immunol Infect,2007,40(3):216-221.
[7]Ali K,Lawthom C. Epstein-Barr virus-associated cerebellar ataxia[J]. BMJ Case Reports,2013,DOI:10.1136/bcr-2013-009171.
[8]胥海燕,于求龙. 成人急性小脑炎16例误诊分析[J]. 中风与神经疾病杂志,2013,30(5):461.
[9]Hoagland RJ. Infectious mononucleosis[J]. Prim Care,1975,2(2):295-307.
[10]王崇中,胥亚福. 三种抗病毒治疗传染性单核细胞增多症疗效比较[J]. 中国社区医师,2011,32(13):131.
[11]杜仕明,冉培红,蔡 华. 更昔洛韦的不良反应和药物的相互作用[J]. 中国药师,2006,9(9):859-860.
[12]Kagoya Y,Hangaishi A,Takahashi T,et al. High-dose dexamethasone therapy for severe thrombocytopenia and neutropenia induced by EBV infectious mononucleosis[J]. Int J Hematol,2010,91(2):326-327.
[13]Rafailidis PI,Mavros MN,Kapaskelis A,et al. Antiviral treatment for severe EBV infections in apparently immunocompetent patients[J]. J Clin Virol,2010,49(3):151-157.
[14]Gartner B,Preiksaitis JK. EBV viral load detection in clinical virology[J]. J Clin Virol,2010,48(2):82-90.

