EB病毒感染对鼻型结外NK/T细胞淋巴瘤临床疗效及预后的影响
曹玮,李栋梁,杨娅平,郭晓,王友君,李文静
(1承德医学院研究生学院,河北承德067000;2中国人民解放军白求恩国际和平医院)
鼻型结外NK/T细胞淋巴瘤(ENKTL)是一种起源于成熟NK细胞或NK样T细胞的非霍奇金淋巴瘤的少见类型,但在东亚地区及我国较多见[1]。ENKTL主要发生于淋巴结外,鼻腔NK/T细胞淋巴瘤指原发于鼻腔及其周围组织的淋巴瘤,腔外NK/T细胞淋巴瘤指原发于鼻腔外的淋巴瘤。2008年恶性淋巴瘤WHO分类将二者统称为ENKTL。ENKTL恶性度高、侵袭性强、预后较差、极易复发,常伴有噬血细胞综合征[2]。多数研究表明,ENKTL与EB病毒(EBV)感染密切相关,80%~100%的ENKTL都存在EBV感染,EBV阳性患者的预后较差[1~3]。而国内外有关在ENKTL放、化疗过程中增加抗EBV治疗的报道尚不多见。本研究应用荧光定量PCR法检测了68例ENKTL患者静脉血EBV-DNA水平,探讨EBV感染与ENKTL临床相关指标、疗效及预后的相关性。并对EBV阳性患者在联合放、化疗的基础上增加抗病毒治疗,观察是否可以提高疗效,改善预后。
1 资料与方法
1.1 临床资料 收集2011年1月~2017年5月确诊为ENKTL的住院患者68例,均符合2017年第二版NCCN肿瘤学临床实践指南T细胞淋巴瘤中ENKTL的诊断标准,其中,男51例、女17例,平均年龄43岁(16~75岁),Ann Arbor分期:Ⅰ期23例、Ⅱ期20例、Ⅲ期12例、Ⅳ期13例。纳入标准:确诊前未做过任何放、化疗;治疗前患者主要脏器功能正常,无全身免疫系统或其他血液系统疾病。排除标准:临床资料不完善;妊娠期或哺乳期妇女;5年内患有或曾经患有其他恶性肿瘤。收集两组患者的一般临床资料,并进行比较
1.2 EBV-DNA的检测 采用荧光定量PCR法。 抽取ENKTL患者静脉血1 mL于EDTA抗凝管中,采用全血基因组提取试剂盒(湖南圣湘生物科技有限公司)提取DNA;试剂盒内提供的阴性对照和阳性对照、定量参考品分别取10 μL与核酸释放剂10 μL混匀;将上述处理后的待测样本、阴性对照、阳性对照、定量参考品各10 μL放入PCR反应管中,再加入PCR-mix 40 μL,2 000 r/min离心30 s,操作方法参照试剂盒说明书,测定68例ENKTL患者全血EBV-DNA水平。根据全血EBV-DNA拷贝数将患者分为EBV阳性组(EBV-DNA≥400 copies/mL)38例和EBV阴性组(EBV-DNA<400 copies/mL)30例。收集两组患者的一般临床资料,并进行比较。
1.3 治疗方法 68例ENKTL患者的治疗方案主要为含左旋门冬酰胺酶的化疗联合受累野放疗,化疗方案以L-CHOP(左旋门冬酰胺酶10 000 U,静脉滴注,第1~7天;环磷酰胺750 mg/m2,静脉滴注,第1天;长春新碱1.4 mg/m2,静脉滴注,第1天;阿霉素50 mg/m2,静脉滴注,第1~5天;地塞米松15 mg/d,静脉滴注, 第1~5天)为主,治疗6个周期,放疗剂量一般大于50 Gy。EBV阳性组患者分为抗EBV治疗组(在放化疗的基础上加用更昔洛韦抗病毒治疗,剂量为5 mg/kg,1/12 h,静脉滴注,平均疗程2周)10例、未抗EBV治疗组(单纯放化疗治疗)28例。
1.4 疗效评价标准 患者化疗2个疗程后,进行疗效评价,若化疗不到2个疗程死亡或者失访,采用患者最后一次来院治疗时的情况,进行疗效评价。评价标准采用2017年NCCN非霍奇金淋巴瘤的卢加诺缓解标准[4]。完全缓解(CR):靶淋巴结/淋巴结肿块必须恢复到病灶最长横径≤1.5 cm,无淋巴结外病灶部位。部分缓解(PR):最多6个可测量靶淋巴结和结外部位病灶多个病灶垂直径乘积的总和降低≥50%。稳定(SD):最多6个最大可测量淋巴结和结外部位多个病灶垂直径乘积的总和与基线相比降低<50%;不符合疾病进展的所有条件。进展(PD):单个淋巴结/病灶,病灶最长横径>1.5 cm及与病灶最长横径和垂直径的交叉乘积最低点相比增加≥50%,且与最低点相比,病灶最长横径或垂直于病灶最长横径的最短轴增长0.5 cm(≤2 cm病灶)1.0 cm(>2 cm病灶)。客观缓解率(ORR)为CR+PR。
1.5 随访 随访至2017年8月31日,对于死亡前失访的患者,至最后一次随访时间。到随访截止日期仍然存活的患者,至随访截止日期。总生存时间(OS):从确诊开始至任何原因导致死亡的时间,对于死亡前失访的患者至最后一次随访日期,对于至随访截止日期仍然存活的患者至随访截止日期。
1.6 统计学方法 采用SPSS19.0统计软件。计量资料先进行正态检验,偏态分布时用中位数(四分位数间距)表示,比较采用Wilcoxon秩和检验;计数资料用频数和百分率表示,比较采用χ2检验。两组生存分析采用Kaplan-Meier法,并用Breslow法对结果进行检验。P<0.05为差异有统计学意义。
2 结果
2.1 ENKTL患者的EBV感染率 68例ENKTL患者中,原发于鼻腔及其周围组织的ENKTL 65例,原发于皮肤3例。鼻腔NK/T细胞淋巴瘤EBV感染率为56.9%(37/65),鼻腔外NK/T细胞淋巴瘤EBV的感染率为33.3%(1/3例)。
2.2 两组临床特征比较 EBV阳性组年龄42.2岁(17~69岁),Ann Arbor分期:Ⅰ期8例、Ⅱ期12例、Ⅲ期8例、Ⅳ期10例,有B症状(不明原因发热大于38 ℃、盗汗、半年内体质量下降10%以上)22例,自然杀伤细胞淋巴瘤预后指数(PINK)[4]:低危8例、中危13例、高危17例,美国东部肿瘤协作组(ECOG)体能状态评分:1分28例、2分9例、3分1例,LDH<240 U/L 23例、LDH≥240 U/L 15例,β2微球蛋白<2.97 mg/L 23例、β2微球蛋白≥2.97 mg/L 15例,Ki-67<60% 13例、Ki-67≥60% 25例。EBV阴性组患者年龄44.0岁(16~75岁),Ann Arbor分期:Ⅰ期15例、Ⅱ期8例、Ⅲ期4例、Ⅳ期3例,有B症状15例,PINK:低危14例、中危7例、高危9例,ECOG体能状态评分:1分27例、2分3例、3分0例,LDH<240 U/L 24例、≥240 U/L 6例,β2微球蛋白<2.97 mg/L 19例、≥2.97 mg/L 11例,Ki-67<60% 15例、≥60% 15例。与EBV阴性组相比,EBV阳性组患者表现为Ann Arbor分期晚(χ2=4.166P=0.041),PINK中、高危率高(χ2=5.026,P=0.025),LDH高(Z=-2.749,P=0.006)。两组B症状、ECOG体能状态评分、β2微球蛋白、Ki-67比较差异无统计学意义(P均>0.05)。
2.3 各组临床疗效比较 EBV阳性组患者CR 5例、PR 11例、SD 17例、PD 5例,ORR 42.1% 。EBV阴性组CR 10例、PR 10例、SD 8例、PD 2例,ORR 66.7%。两组ORR比较,χ2=4.059,P=0.044。至随访截止日期,68例患者中有25例仍然存活,42例死亡,1例失访,中位生存时间为32.3个月。10例抗EBV治疗组中CR 1例、PR 6例、SD 3例、PD 0例,ORR 70.0%。28例未抗EBV治疗组中CR 4例、PR 5例、SD 14例、PD 5例, ORR 32.1%。两组ORR比较,P=0.062。
2.4 各组预后比较 EBV阳性组患者的中位OS为28个月,EBV阴性组为36个月,两组比较,P=0.042。抗EBV治疗组患者的中位OS为33个月,未抗EBV治疗组23个月,两组比较,P=0.028。见图1、图2。
3 讨论
ENKTL好发于中年男性,平均发病年龄为45~50岁,男女比例为2.0~3.3∶1[5]。鼻腔NK/T细胞淋巴瘤约占ENKTL的90%,常侵犯鼻腔和鼻窦,其次韦氏环、口腔、喉、下咽甚至下颌骨或脸颊,临床表现为瘤体的溃疡性坏死,表现为鼻塞、流涕、鼻出血和局部肿胀、糜烂,甚至出现硬腭穿孔。腔外NK/T细胞淋巴瘤多发于皮肤、胃肠道、唾液腺、脾脏和睾丸,这些也是鼻腔NK/T细胞淋巴瘤常见的播散部位[3]。腔外NK/T细胞淋巴瘤比鼻腔NK/T细胞淋巴瘤预后差。75%的ENKTL表现为局限性病变(Ⅰ期和Ⅱ期),常伴有B症状。ENKTL特征性的病理表现为血管中心性病变,肿瘤细胞侵犯血管壁,导致组织缺血坏死。NK细胞ENKTL的典型免疫表型为CD2+、cCD3+(表面CD3-)、CD56+、TCRαβ-、TCRδγ-、细胞毒性颗粒蛋白阳性,T细胞ENKTL的典型免疫表型为CD2+、cCD3+、表面CD3+、TCRαβ+或TCRδγ+、细胞毒性颗粒蛋白阳性。本研究中,原发于鼻腔及其周围组织的ENKTL 65例,原发于皮肤3例。男女比例约为3∶1,平均年龄为43岁。43例(63.2%)患者的Ann Arbor分期为早期(Ⅰ~Ⅱ期),37例(54.4%)有B症状。68例ENKTL患者中EBV感染总阳性率为55.9%,其中鼻腔与腔外ENKTL的EBV感染率分别为56.9%和33.3%。

图1 EBV阳性组与阴性组Kaplan-Meier生存曲线
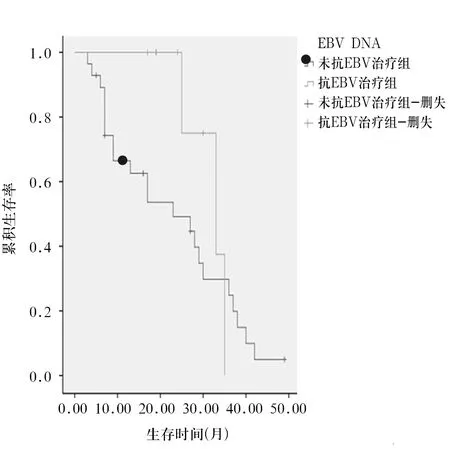
图2 抗病毒、未抗病毒治疗组Kaplan-Meier生存曲线
有研究表明,80%~100%的ENKTL都存在EBV感染,尤其是鼻腔NK/T细胞淋巴瘤[3]。EBV是人疱疹病毒γ亚科嗜淋巴细胞病毒属的DNA病毒,多数人在儿童时期感染过EBV,感染EBV后可终生携带该病毒。EBV侵犯人体后,大部分表现为传染性单核细胞增多症或无症状的EBV携带者,少数感染EBV的患者,病程迁延不愈,反复出现发热,肝、脾、淋巴结肿大,EBV大量复制可发展为慢性活动性EBV感染,慢性活动性EBV感染可进展成ENKTL、急性白血病、EBV相关噬血细胞综合征等[6]。由于ENKTL与其他非霍奇金淋巴瘤相比具有自己的临床特点,2017年第二版NCCN肿瘤学临床实践指南T细胞淋巴瘤指南专家组建议用PINK评价患者的预后[7]。LDH存在于所有组织中,骨骼肌中较为丰富,由于其在组织中的含量约为血浆中的500倍,故即使组织发生极小的损伤也会引起血清LDH增高。当肿瘤发生转移、侵袭组织器官时血清LDH含量将会增加。因此,血清 LDH明显升高时,提示肿瘤恶性度高、侵袭力强、易发生转移。张鑫等[8]研究发现,LDH 水平是影响ENKTL预后的参考指标。高LDH水平患者的预后差。有研究发现,ENKTL患者EBV-DNA拷贝数高与B症状、Ann Arbor分期晚、CR率低、OS及无进展生存时间(PFS)短密切相关[9,10]。Yao等[11]研究36例ENKTL患者,发现血清EBV-DNA拷贝数与LDH呈正相关,治疗有效的患者血清EBV-DNA拷贝数下降。本研究中,ENKTL患者经放化疗治疗后EBV-DNA拷贝数均有所下降,病情进展时EBV-DNA拷贝数有所上升。EBV阳性组与EBV阴性组之间比较,EBV阳性组患者表现为Ann Arbor分期晚,PINK中、高危率高,LDH高,ORR低,OS短,与文献报道相符。胡云飞等[12]研究65例ENKTL患者,EBV感染阳性率为32.7%。本研究与其不一致,其原因可能与地域性差异有关。Ki-67标记增殖状态的细胞,Ki-67阳性率越高,处于增殖周期比例的细胞越多,肿瘤细胞生长越快。Jiang等[13]研究发现,ENKTL患者60%以上Ki-67表达与不良预后显著相关。本研究结果显示,EBV阳性组与EBV阴性组之间比较,Ki-67差异无统计学意义,提示高Ki-67可能与EBV感染无关,而与不良预后有关。β2微球蛋白是一种主要由淋巴细胞产生的球蛋白,血β2微球蛋白升高常见于肾小球滤过功能受损、恶性淋巴瘤、自身免疫系统疾病,EBV感染也可导致血β2微球蛋白升高。本研究结果显示,EBV阳性组、阴性组血β2微球蛋白比较差异无统计学意义。可能与血β2微球蛋白受影响的因素较多,特异性没有LDH高有关。本研究中10例EBV阳性患者在常规放、化疗的基础上加用更昔洛韦抗病毒治疗,结果显示加用抗病毒治疗对患者ORR无影响,但可以改善预后,与归薇等[14]文献报道一致。提示抗EBV治疗可能改善ENKTL患者的预后。
综上所述,高EBV-DNA拷贝数是ENKTL的风险因素,由于其检测相对方便,可用于ENKTL患者的疗效及预后判断,并可动态监测疾病是否复发以指导治疗。但本研究中抗病毒治疗例数较少,今后可扩大EBV阳性患者在常规治疗的基础上抗EBV治疗的研究,进一步明确抗EBV治疗是否可以提高ENKTL患者的疗效及改善预后。
参考文献:
[1] Wang KF, Chang BY, Chen XQ , et al. A prognostic model based on pretreatment platelet lymphocyteratio for stage ⅠE/ⅡE upper aerodigestive tract extranodal NK/T cell lymphoma, nasal type[J]. Med Oncol, 2014,31(12):1-7.
[2] Suzuki R. Pathogenesis and treatment of extranodal natural killer/T-Cell ymphoma[J]. Semin Hematol, 2014,51(1):42-51.
[3] 冯帆,李志铭.结外NK/T细胞淋巴瘤,鼻型的诊断与治疗进展[J].中国肿瘤临床,2016,43(14):603-606.
[4] Cheson BD, Fisher RI, Barrington SF, et al. Recommendations for initial evaluation, staging, and response assessment of hodgkin and non-hodgkin lymphoma: the lugano classification[J]. J Clin Oncol, 2014,32(27):3059-3068.
[5] 吴荻,张学美.EB病毒相关的结外鼻型NK/T细胞淋巴瘤研究进展[J].医学综述,2016,22(4):707-711.
[6] 孙佳佳,许莲蓉.慢性活动性EB病毒感染的研究进展[J].国际输血血液学杂志,2017,40(3):269-272.
[7] Kim SJ, Yoon DH, Jaccard A, et al. A prognostic index for natural killer cell lymphoma after non-anthracycline-based treatment: a multicentre, retrospective analysis[J]. Lancet Oncol, 2016,17(3):389-400.
[8] 张鑫,王开云,徐城林.鼻腔NK/T细胞淋巴瘤患者的临床病理特征和预后因素分析[J].中国肿瘤临床与康复,2015,22(11):1311-1314.
[9] 刘文硕,南飞飞,贾思思,等.结外NK/T细胞淋巴瘤检测EB病毒与疗效关系的研究[J].中国肿瘤临床,2015,42(2):105-108.
[10] 刘阳,林全德,刘玉章,等.NK/T细胞淋巴瘤患者中血浆EB病毒含量检测及其临床意义[J].中国实用医药,2014,9(2):1-3.
[11] Yao N, Cui X, Wang J. The clinical significance of serum Epstein-Barr virus-determined nuclear antigen 1 (EBNA1)/latent membrane protein 1(LMP1) assay in patients with nasal type extranodal NK/T-cell lymphoma[J]. Zhonghua Nei Ke Za Zhi, 2015,54(2):106-110.
[12] 胡云飞,黄韵红,吴涛,等.LOP方案同步联合IMRT治疗早期鼻NK/T细胞淋巴瘤的临床观察[J].中华医学杂志,2017,97(6):447-450.
[13] Jiang L, Li P, Wang H, et al. Prognostic significance of Ki-67 antigen expression in extranodal natural killer/T-cell lymphoma, nasal type[J]. Med Oncol, 2014,31(10):218.
[14] 归薇,关涛,赵瑾.鼻外NK/T细胞淋巴瘤21例临床特征及预后分析[J].白血病·淋巴瘤,2014,23(8):480-483.

